Трехмерное УЗИ
Трехмерное УЗИ для беременных
Трехмерное УЗИ (3D, 4D) позволяет получить объемное изображение плода. Это значительно повышает качество диагностики, а родителям позволяет увидеть будущего малыша. С помощью трехмерного УЗИ они могут сами определить пол ребенка, посмотреть на него в движении, увидеть его личико и даже пересчитать каждый пальчик на ручках.
Двухмерное и трехмерное УЗИ
Двухмерное УЗИ — изображение на плоскости, трехмерное — изображение в объеме. Аппараты для двухмерного и трехмерного УЗИ отличаются только наличием особых датчиков и встроенного модуля.
Уважаемые пациенты, если на предыдущем УЗИ вам уже диагностирована двойня, при записи на трехмерное УЗИ, обязательно скажите об этом администратору.
Самая главная ценность исследования на этом аппарате заключается не в получении трогательной картинки и фотографии неродившегося малыша, как думают некоторые будущие папы и мамы.
Гораздо более важная вещь — максимальная точность информации о здоровье малыша. Уровень аппаратуры таков, что, работая в том и другом режимах — 3D и 2D — диагностики, позволяет выявить «незамеченные» другими аппаратами пороки развития. А это очень важно для здоровья будущего малыша, в некоторых случаях — это вопрос жизни.
Уровень аппаратуры таков, что, работая в том и другом режимах — 3D и 2D — диагностики, позволяет выявить «незамеченные» другими аппаратами пороки развития. А это очень важно для здоровья будущего малыша, в некоторых случаях — это вопрос жизни.
Безопасно ли трехмерное УЗИ
В результате многочисленных исследований, проведенных зарубежными специалистами, признано, что ультразвуковое исследование является надежным и безопасным методом.
Трехмерное УЗИ отличается только тем, что расширяет возможности диагностики. Важно понимать, что дополняются только новые функции, а частота сканирования, интенсивность и мощность ультразвуковой волны остаются прежними, такими же, как и при обычном исследовании.
В нашей клинике используется отвечающий самым высоким требованиям безопасности аппарат марки Voluson от General Electric, США.
Ролик является собственностью Центра косметологии и пластической хирургии.
Нарушение авторских прав карается в соответствии с законом.
На каком сроке делается трехмерное УЗИ
Обычно, будущие мамы проходят ультразвуковое исследование 3 раза в определенные сроки, которые называются скрининговыми. Врач должен определить, правильно ли развивается плод, исключая возможные пороки.
Мы рекомендуем проходить трехмерное УЗИ в интервале от 12 до 32 недель беременности, по возможности совместив его с плановым исследованием.
Примерно до 24 недель ребенка можно видеть на экране целиком, т. к. он еще не очень большой и охватывается датчиком полностью. Позже трехмерное УЗИ позволяет рассмотреть отдельные части тела малыша: головку, ручки, ножки, личико.
Многие мамы, сделавшие УЗИ после 26 недель, утверждают, что уже видят, на кого похож малыш.
Как проходит процедура трехмерного УЗИ
В клинике гинекологии Центра косметологии и пластической хирургии имени С.В. Нудельмана процедура трехмерного УЗИ для будущих мам занимает около часа. Полноценное обследование беременных проводят специалисты — акушеры-сонографисты. Исследование идет сначала в двухмерном режиме, затем подключается объемный датчик, и на экране появляется объемное изображение малыша. Важным моментом исследование является изучение маточно-плодово-плацентарного кровообращения (допплерометрия) с использованием режима цветового картирования. «Цветной допплер» повышает точность и скорость исследования за счет прямой визуализации сосудов. С максимальной точностью можно подтвердить или исключить наиболее часто встречающиеся во втором и третьем триместре беременности диагнозы: плацентарную недостаточность, обвитие пуповиной шеи плода.
Исследование идет сначала в двухмерном режиме, затем подключается объемный датчик, и на экране появляется объемное изображение малыша. Важным моментом исследование является изучение маточно-плодово-плацентарного кровообращения (допплерометрия) с использованием режима цветового картирования. «Цветной допплер» повышает точность и скорость исследования за счет прямой визуализации сосудов. С максимальной точностью можно подтвердить или исключить наиболее часто встречающиеся во втором и третьем триместре беременности диагнозы: плацентарную недостаточность, обвитие пуповиной шеи плода.
Врач подробно комментирует и дает развернутое медицинское заключение, выдает стандартный общепринятый протокол развернутого ультразвукового исследования.
Можно ли записать результаты трехмерного УЗИ?
Все результаты исследования и цифровые фото записываются на USB-flash. Услуга включена в стоимость в стоимость обследования, как и стоимость самого USB-flash.
Можно ли папам присутствовать на трехмерном УЗИ
Кабинет УЗИ в клинике гинекологии Центра косметологии и пластической хирургии специально оборудован таким образом, чтобы будущие родители могли присутствовать на приеме вместе.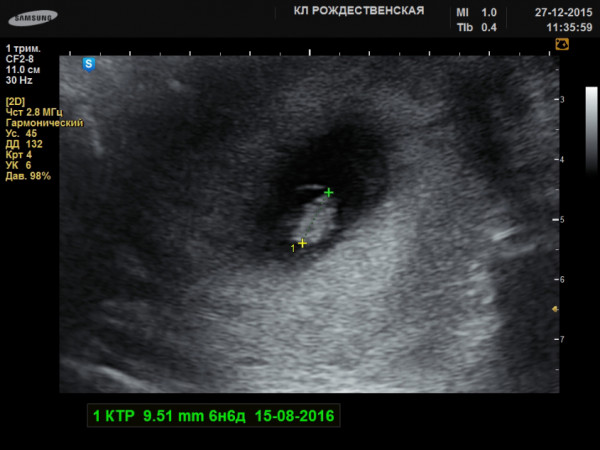 Нет необходимости заглядывать через плечо доктора, пытаясь разглядеть на мониторе прибора своего наследника — специально для мам и пап удобно расположен большой экран, на котором хорошо видно все исследование, от начала до конца.
Нет необходимости заглядывать через плечо доктора, пытаясь разглядеть на мониторе прибора своего наследника — специально для мам и пап удобно расположен большой экран, на котором хорошо видно все исследование, от начала до конца.
Трехмерное УЗИ — сложная процедура, которая требует полной концентрации внимания врача и максимальной расслабленности мамы. Лучше, если в сопровождающих беременную будет только один близкий человек (взрослый): комфортная обстановка для беременной принципиально важна для успеха исследования, а это ведь прежде всего — исследование, а не развлечение.
Во время исследования мы делаем видеозапись, которую вы сможете показать дома детям, друзьям и близким.
НОВЫЕ ВОЗМОЖНОСТИ УЗИ ДЛЯ БЕРЕМЕННЫХ
В клинике появился новый аппарат УЗИ-диагностики — Voluson E8.
Полностью цифровая ультразвуковая система Voluson E8 компании GE Healthcare занимает лидирующие позиции в области акушерства и гинекологии. Теперь в полной и самой последней комплектации аппарат Voluson E8 появился и в Екатеринбурге.
Функции аппарата специально предназначены и оптимизированы для исследования плода а также 4D исследований, Voluson E8 имеет максимальную производительность и новейший режим работы 4D HD Live.
Технология позволяет проводить детальное исследование плода на самых ранних стадиях беременности и выявить такие анатомические подробности плода, которые раньше были недоступны.
Новые возможности аппарата Voluson E8 в УЗИ-исследовании повышают надежность принимаемых клинических решений:
- Благодаря сверхвысокому контрастному разрешению, которое уменьшает шумы и артефакты и помогает увидеть истинную структуру тканей, улучшена визуализация органов
- Высокочувствительная двунаправленная допплерография для исследования кровотока обеспечивает четкую прорисовку сосудов
- Технология объемной контрастной визуализации позволяет повысить качество объемных изображений в одной или во всех трех проекциях
- Высокочастотный внутриполосный 4D-датчик с высоким разрешением позволяет визуализировать мельчайшие детали в первом триместре беременности, а также при гинекологических исследованиях, повышая надежность диагноза
- Увеличенная зона ультразвукового изображения улучшает четкость и детализацию области визуализации, что позволяет получать больше информации об анатомических структурах на одном изображении
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ, НЕОБХОДИМА КОНСУЛЬТАЦИЯ СПЕЦИАЛИСТА
Анэмбриония – беременность или нет?
К сожалению, далеко не все наступившие беременности завершаются деторождением. Репродуктивные потери при этом могут быть обусловлены различными причинами. И одной из них является неразвивающаяся или замершая беременность. Н долю этой патологии приходится до 15-20% репродуктивных потерь. В настоящее время выделяют 2 варианта замершей беременности: гибель эмбриона и анэмбриония. Важно понимать, что дифференциальная диагностика между ними не влияет на последующую лечебную тактику, но учитывается при оценке прогноза. Чаще определяется анэмбриония, причем это состояние во многих случаях не сопровождается самопроизвольным абортом и потому требует искусственного прерывания замершей беременности.
Репродуктивные потери при этом могут быть обусловлены различными причинами. И одной из них является неразвивающаяся или замершая беременность. Н долю этой патологии приходится до 15-20% репродуктивных потерь. В настоящее время выделяют 2 варианта замершей беременности: гибель эмбриона и анэмбриония. Важно понимать, что дифференциальная диагностика между ними не влияет на последующую лечебную тактику, но учитывается при оценке прогноза. Чаще определяется анэмбриония, причем это состояние во многих случаях не сопровождается самопроизвольным абортом и потому требует искусственного прерывания замершей беременности.
Анэмбриония – что это такое?
Анэмбриония – это отсутствие эмбриона в развивающемся плодном яйце. Такое состояние называют также синдромом пустого плодного яйца. Это отнюдь не редкая патология, которая может быть диагностирована у первобеременных и у женщин, уже имеющих здоровых детей.
В настоящее время выделено достаточно много возможных причин анэмбрионии. К ним относят:
К ним относят:
- Генетические аномалии, которые отмечаются почти в 80% патологического состояния. Обычно они связаны с грубыми и/или множественными хромосомными нарушениями. Причем при анэмбрионии такие аномалии носят качественный характер, а при гибели эмбриона и его аборте – преимущественно количественный. Возможны также нежизнеспособные комбинации родительских генов или мутации в ключевых зонах, отвечающих за ранние этапы эмбриогенеза и синтез основных структурных белков клеточных мембран.
- Некоторые острые вирусные и бактериальные заболевания, протекающие на ранних сроках беременности и приводящие к поражению эмбриональных тканей или трофобласта. Наиболее опасны в этом плане ТОРЧ-инфекции, хотя и другие возбудители могут проявлять эмбриотропность.
- Персистирующие вирусно-бактериальные инфекции органов репродуктивной системы, приводящие к развитию хронического эндометрита. И в большинстве случаев такая патология протекает без явных клинических симптомов и выявляется уже после замершей беременности.

- Радиационное воздействие на развивающийся эмбрион.
- Экзогенные интоксикации: прием препаратов с эмбриотоксическим действием, наркомания, воздействие некоторых промышленных и сельскохозяйственных ядов (токсинов).
- Эндокринные расстройства у беременной женщины. И наиболее критичным является дефицит прогестерона и нарушения его обмена, что является основной причиной патологии децидуализации эндометрия и аномальной имплантации плодного яйца.
В целом причины возникновения патологии в большинстве случаев остаются не диагностированными. Обычно удается определить лишь предположительную этиологию.
Проведение генетической диагностики абортированных тканей может выявить явные аномалии наследственного материала. Но такое исследование, к сожалению, проводится в очень небольшом проценте случаев. В основном оно показано при отягощенном акушерском анамнезе у женщины, когда у нее в прошлом уже были замершие или самопроизвольно прервавшиеся на ранних сроках гестации. Но и такая диагностика не всегда бывает достаточно информативной, что связано с ограниченными возможностями современной генетики и высокой вероятностью воздействия других этиологических факторов.
Но и такая диагностика не всегда бывает достаточно информативной, что связано с ограниченными возможностями современной генетики и высокой вероятностью воздействия других этиологических факторов.
Патогенез
Анэмбриония является следствием прекращения размножения и дифференцировки эмбриобласта или внутренней клеточной массы – группы клеток, в норме дающих начало тканям плода. И происходит это на самых ранних этапах беременности (обычно на 2-4 неделях гестации), причем без нарушения развития плодных оболочек из трофобласта. В результате образуется так называемое пустое плодное яйцо, которое продолжает расти даже при отсутствии в нем эмбриона.
К патогенетически важным факторам развития заболевания относят:
- Унаследованные от родителей или приобретенные хромосомные аберрации и другие генетические аномалии. Они могут приводить к грубой десинхронизации развития эмбриональных тканей, критичным изменениям структуры коллагена и других белков, нарушению индукции дифференцировки и миграции делящихся клеток.
 Чаще всего встречаются аутосомные трисомии, моносомии, триплоидии, тетраплоидии.
Чаще всего встречаются аутосомные трисомии, моносомии, триплоидии, тетраплоидии. - Избыточное образование в организме женщины циркулирующих иммунных комплексов. Их отложение в стенках мелких сосудов приводит к тромбоэмболиям и другим критическим нарушениям микроциркуляции в зоне имплантирующего яйца. Наибольшее клиническое значение придается антифосфолипидным антителам.
- Чрезмерная активация Т-хелперов с повышением концентрации и агрессии секретируемых ими цитокинов. Эти вещества способны оказывать прямое и опосредованное повреждающее действие на эмбриональные ткани с нарушением их пролиферации и дифференцировки. Фактически плодное яйцо в этом случае выступает мишенью для клеточного звена иммунитета. Причиной такого аномального иммунного ответа организма женщины может быть хроническая инфекция эндометрия, гормональные отклонения, некоторые другие эндогенные факторы.
Важно понимать, что при анэмбрионии в организме женщины вырабатываются вещества, способствующие пролонгации беременности. Поэтому в значительной части случаев самопроизвольный аборт не происходит. У пациентки появляются и поддерживаются признаки беременности, происходит прирост ХГЧ в сыворотке крови. Поэтому базальная температура при анэмбрионии обычно не имеет характерных особенностей. А на первом раннем УЗИ подтверждается факт успешной имплантации плодного яйца в полости матки. Ведь беременность действительно наступает, но развивается она без ключевого компонента – эмбриона.
Поэтому в значительной части случаев самопроизвольный аборт не происходит. У пациентки появляются и поддерживаются признаки беременности, происходит прирост ХГЧ в сыворотке крови. Поэтому базальная температура при анэмбрионии обычно не имеет характерных особенностей. А на первом раннем УЗИ подтверждается факт успешной имплантации плодного яйца в полости матки. Ведь беременность действительно наступает, но развивается она без ключевого компонента – эмбриона.
В последующем возможно отторжение аномального плодного яйца. При этом могут быть диагностированы угроза прерывания беременности (в том числе с образованием отслаивающих ретрохориальных гематом) или самопроизвольный аборт (выкидыш). Но нередко анэмбриония диагностируется лишь при плановом обследовании, в этом случае диагноз является абсолютно неожиданным и шокирующим известием. Такая беременность требует искусственного прерывания.
Как это проявляется?
Анэмбриония не имеет собственных клинических симптомов, все появляющиеся нарушения связаны обычно с угрозой прерывания такой патологической беременности. И к настораживающим признакам можно отнести наличие клинических проявлений относительной прогестероновой недостаточности, что создает предпосылки для самопроизвольного аборта. Поэтому поводом для обращения к врачу могут стать боли внизу живота и кровянистые выделения, при анэмбрионии они могут появиться практически на любом сроке в течение 1-го триместра. Но зачастую об имеющейся патологии женщина узнает лишь при проведении скринингового УЗИ на сроке 10-14 недель.
И к настораживающим признакам можно отнести наличие клинических проявлений относительной прогестероновой недостаточности, что создает предпосылки для самопроизвольного аборта. Поэтому поводом для обращения к врачу могут стать боли внизу живота и кровянистые выделения, при анэмбрионии они могут появиться практически на любом сроке в течение 1-го триместра. Но зачастую об имеющейся патологии женщина узнает лишь при проведении скринингового УЗИ на сроке 10-14 недель.
Диагностика
Как и другие формы замершей беременности, анэмбриония выявляется в первом триместре гестации. И основным диагностическим инструментом при этом является УЗИ, ведь именно это исследование позволяет визуализировать имеющиеся отклонения.
При этом достоверно выявить симптомы можно лишь после 8-ой недели гестации. На более ранних сроках визуализация нередко недостаточна вследствие слишком малых размеров плодного яйца, так что не исключен ошибочный диагноз. Поэтому при подозрении на замершую беременность и анэмбрионию рекомендуется проводить обследование несколько раз, повторяя процедуру на аппаратуре экспертного класса с интервалом в 6-8 дней. При этом первично поставленный диагноз пустого плодного яйца может быть снят, если на последующих УЗИ удается визуализировать эмбрион с признаками сердцебиения и достаточной динамикой развития.
Поэтому при подозрении на замершую беременность и анэмбрионию рекомендуется проводить обследование несколько раз, повторяя процедуру на аппаратуре экспертного класса с интервалом в 6-8 дней. При этом первично поставленный диагноз пустого плодного яйца может быть снят, если на последующих УЗИ удается визуализировать эмбрион с признаками сердцебиения и достаточной динамикой развития.
Основные эхографические признаки:
- отсутствие желточного мешка при диаметре плодного яйца 8-25мм;
- отсутствие эмбриона в плодном яйце диаметром более 25 мм.
К дополнительным признакам замершей беременности относят неправильную форму плодного яйца, недостаточный прирост его диаметра в динамике, слабую выраженность децидуальной реакции, отсутствие сердцебиения на сроке гестации 7 и более недель. А признаками угрозы ее прерывания служат изменение тонуса матки и появление участков отслойки хориона с появлением субхориальных гематом.
Заподозрить анэмбрионию можно также при динамической оценке уровня ХГЧ в крови. Прирост уровня этого гормона по нижней границе нормы должен быть основанием для дальнейшего обследования женщины с проведением УЗИ. Важно понимать, что ХГЧ вырабатывается и при синдроме пустого плодного яйца. Причем его уровень при этой патологии будет практически нормальным, в отличие замершей беременности с гибелью нормально развивающегося эмбриона. Поэтому отслеживание косвенных признаков беременности и рост ХГЧ при анэмбрионии нельзя отнести к достоверным методам диагностики.
Разновидности
Возможны несколько вариантов синдрома пустого плодного яйца:
- Анэмбриония I типа. Эмбрион и его остатки не визуализируются, размеры плодного яйца и матки не соответствуют предполагаемому сроку беременности. Диаметр яйца составляет обычно не более 2,5 мм, а матка увеличена лишь до 5-7 недели гестации.
- Анэмбриония II типа. Эмбриона нет, но плодное яйцо и матка соответствуют сроку гестации.

- Резорбция одного или нескольких эмбрионов при многоплодной беременности. При этом одновременно визуализируются нормально развивающиеся и регрессирующие плодные яйца. По этому типу нередко протекает анэмбриония после ЭКО, если женщине были подсажены несколько эмбрионов.
Все эти разновидности определяются лишь с помощью УЗИ, характерных клинических особенностей они не имеют.
Что делать?
Подтвержденная анэмбриония является показанием для искусственного прерывания беременности. При этом не учитывается срок гестации, самочувствие женщины и наличие у нее признаков возможного самопроизвольного аборта. Исключение составляет ситуация, когда диагностируется анэмбриония второго плодного яйца при многоплодной беременности. В этом случае предпринимают выжидательную тактику, оценивая в динамике развитие сохранившегося эмбриона.
Прерывание замершей беременности проводится только в стационаре. После процедуры эвакуации плодного яйца женщина должна находиться под врачебным наблюдением. Во многих случаях после неё назначается дополнительное медикаментозное и иногда физиотерапевтическое лечение, направленное на нормализацию гормонального фона, профилактику воспалительных и геморрагических осложнений, ликвидацию выявленной инфекции.
Во многих случаях после неё назначается дополнительное медикаментозное и иногда физиотерапевтическое лечение, направленное на нормализацию гормонального фона, профилактику воспалительных и геморрагических осложнений, ликвидацию выявленной инфекции.
Для проведения медицинского аборта при этой патологии возможно использование нескольких методик. Могут быть использованы:
- медикаментозный аборт – прерывание беременности с помощью гормональных препаратов, провоцирующих отторжение эндометрия вместе с имплантированным плодным яйцом;
- вакуумная аспирация содержимого полости матки;
- выскабливание – операция, включающая механическое удаление плодного яйца и эндометрия специальным инструментом (кюреткой) после принудительного расширения канала шейки матки бужами.
Медикаментозный аборт при анэмбрионии возможен лишь на сроке 6-8 недель. В более поздние сроки гестации предпочтение отдают механическим методам, что требует применения общей анестезии. От выбора способа искусственного аборта зависит, болит ли живот после прерывания беременности, продолжительность реабилитационного периода, вероятность развития ранних и поздних осложнений.
От выбора способа искусственного аборта зависит, болит ли живот после прерывания беременности, продолжительность реабилитационного периода, вероятность развития ранних и поздних осложнений.
Обследование после искусственного аборта обязательно включает УЗ-контроль. Это позволяет подтвердить полную эвакуацию плодных оболочек и эндометрия, исключить нежелательные последствия аборта в виде гематометры, перфорации и эндометрита.
Прогноз
Может ли повториться анэмбриония? Смогу ли еще иметь детей? Эти вопросы беспокоят всех пациенток, перенесших эту патологию. К счастью, в большинстве случаев состояние не повторяется, женщине в последующем удается благополучно забеременеть и выносить ребенка. Но при этом ее относят к группе риска по возможному развитию осложнений беременности и родов. Поэтому в первом триместре ей обычно назначается динамический УЗИ-контроль развития плодного яйца, определение гормонального профиля и оценка состояния системы гемостаза.
Беременность после анэмбрионии теоретически возможна уже в следующем овариально-менструальном цикле. Но желательно дать организму восстановиться. Поэтому планирование повторного зачатия рекомендуют начинать не ранее, чем через 3 месяца после проведенного искусственного аборта. Если же он протекал с осложнениями, реабилитационный период с соблюдением репродуктивного покоя продлевают на срок до полугода. При выявлении у женщины хронического эндометрита и различных инфекций, через 2 месяца после завершения лечения проводят контрольное обследование и лишь тогда определяют возможные сроки повторного зачатия.
Но желательно дать организму восстановиться. Поэтому планирование повторного зачатия рекомендуют начинать не ранее, чем через 3 месяца после проведенного искусственного аборта. Если же он протекал с осложнениями, реабилитационный период с соблюдением репродуктивного покоя продлевают на срок до полугода. При выявлении у женщины хронического эндометрита и различных инфекций, через 2 месяца после завершения лечения проводят контрольное обследование и лишь тогда определяют возможные сроки повторного зачатия.
Для предупреждения наступления беременности предпочтение отдают барьерному методу и гормональной контрацепции. Подбор средства при этом осуществляется индивидуально. Внутриматочные спирали сразу после перенесенной замершей беременности не используют во избежание развития эндометрита.
Профилактика
Первичная профилактика анэмбрионии включает тщательное планирование беременности с проведением комплексного обследования. При выявлении отклонений проводится их коррекция. Конечно, такая подготовка не позволяет на 100% исключить вероятность патологии, но снижает риск ее развития.
При выявлении отклонений проводится их коррекция. Конечно, такая подготовка не позволяет на 100% исключить вероятность патологии, но снижает риск ее развития.
Вторичная профилактика проводится при наличии у женщины в анамнезе самопроизвольных абортов и анэмбрионии. Первая беременность с синдромом пустого плодного яйца – повод для последующего обследования женщины на инфекции и нарушения гемостаза. При повторении ситуации показано проведение также генетического обследования супругов для исключения у них аномалий наследственного материала. В некоторых случаях последующее зачатие предпочтительно проводить с помощью ЭКО, что позволит использовать преимплантационную диагностику для выявления у эмбрионов хромосомных нарушений.
Анэмбриония диагностируется достаточно часто. И, к сожалению, в настоящее время пока не удается полностью исключить такую патологию уже на этапе планирования беременности. Ведь она может развиться даже у полностью здоровых и обследованных пациенток. При этом перенесенная замершая беременность не означает невозможность повторного успешного зачатия, большинству женщин после анэмбрионии удается благополучно родить здорового ребенка.
Как протекает акушерская 7 неделя беременности от зачатия
Беременность женщины еще малозаметна, но бывает, что женщина бессознательно поглаживает животик. Организм продолжает приспосабливается к новым условиям. Матка на этом сроке увеличивается до размера апельсина.
Седьмая неделя беременности: признаки и ощущения
Этот срок частенько связывают с ухудшением самочувствия беременной женщины. Чаще всего – это перепады настроения, нарушения аппетита и сна.
Вот наиболее частые жалобы женщин и их ощущения на седьмой неделе беременности:
- Проблемы со сном, беспокойство.
- Непонятная и затяжная усталость, апатичное состояние.
- Утренняя сонливость – особенно характерна на седьмой неделе беременности.
- Женщины начинают жаловаться на смену состояния кожи: она может стать рыхлой, жирной либо, наоборот, сухой и шелушиться. А вот волосы чаще всего приобретают здоровый вид, обретают объем. Однако гормональный сбой в некоторых случаях приводит к выпадению волос.

- Тошнота, рвота в утреннее время. При условии, что рвота не прекращается длительное время, это может угрожать здоровью матери и ребенка. Временами требуется даже госпитализация.
Какие проявляются физиологические изменения в организме на седьмой неделе беременности?
У женщины:
В этот период в шейке матки образуется слизь. Она закупорит ее и выйдет так называемая пробка перед родами. Гинекологический осмотр не рекомендован на этой неделе.
Понижается количество кальция в крови по причине формирования костей у ребенка. Необходимо, чтобы в меню беременной хватало данного микроэлемента. Может обостриться геморрой.
Повышенное количество прогестерона расслабляет кишечник, что приводит к запорам и вздутиям.
У плода:
Плод обладает зачатками почти всех органов и напоминает маленького человечка с хвостиком. Отличить мальчика от девочки нельзя, так как половые органы представляют собой одинаковые на вид валики.
- Активно развивается костная система.

- Закладываются зубки.
- Самое главное происходит в эндокринной системе. Вилочковая железа начинает работать, поэтому в крови плода появляются Т-лимфоциты. Их жизнедеятельность может продолжаться десятки лет, а иногда, всю жизнь.
- Начинает развиваться мозговая кора надпочечников.
Малыш начинает различать эмоции и стресс. Поэтому очень важно матери сохранять спокойствие.
Размер плода 11-13 см. Вес примерно один грамм.
Симптомы на седьмой неделе беременности
На выделения на седьмой неделе беременности из влагалища следует особо обращать внимание. Любого цвета и консистенции – это ненормальный признак. Также ненормальный зуд, раздражение, болевые ощущения во влагалище. Не стоит затягивать с консультацией у врача, если обнаружили у себя вышеописанные симптомы.
Вот еще некоторые изменения в организме: частое мочеиспускание, слишком обильное слюноотделение, трудности с пищеварением, изменение цвета половых губ.
В некоторых случаях меняется пигментация кожи: темнеют ореолы сосков либо появляется на животе полоска.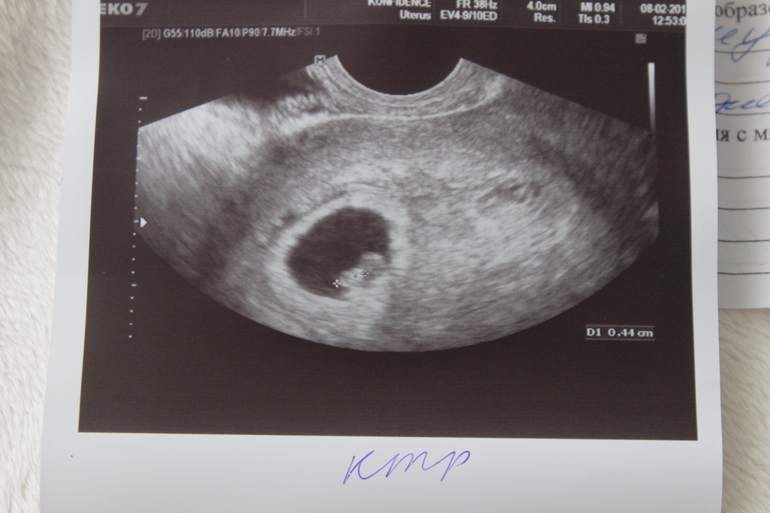
Некоторые женщины отмечают незначительное повышение температуры – так организм реагирует на произошедшие изменения.
7 неделя беременности: живот может не только расти, но и немного болеть. Легкие покалывания и терпимая боль не должна вызывать тревогу. Это происходит из-за увеличения матки, поэтому растягиваются мышцы живота. Но если сильно болит живот, высокая температура и коричневые выделения – это причина немедленно отреагировать и проконсультироваться с врачом.
Седьмая неделя беременности: анализы
Сдав при постановке в женскую консультацию необходимы анализы, поэтому некоторое время можно от них передохнуть. Только при условии, что предыдущие результаты были не очень хорошими или в семье есть генетические особенности, гинеколог предложит проконсультироваться с другими специалистами.
Если же на учет женщина решила встать на этой неделе, вот список необходимых анализов:
- общий анализ мочи, крови;
- анализ крови на группу, резус-фактор, сахар;
- анализ на сифилис, токсоплазмоз, на антитела к герпесу, цитомегаловирусу;
- анализы на ВИЧ, гепатиты;
- коагулограмма;
- обязательно, чтобы выявить инфекции половых путей, гинеколог берет забор выделений из влагалища.
Седьмая неделя беременности: обследования
На этой неделе часто проводят первое ультразвуковое исследование. Фото УЗИ на седьмой неделе беременности покажет следующее:
- Подтвердить факт наличия ребенка.
- Увериться, что нет внематочной беременности.
- Оценить состояние плода, матки и жёлтого тела.
- Возможно, выявить патологии, которые помешают выносить ребенка.
Питание на седьмой неделе беременности
- Увеличьте ежедневный рацион от 300 до 800 кКал. Побольше нежирного мяса, овощей, рыбы и молочных продуктов.
- Пейте в больших объемах чистой воды, не забывайте о свежих фруктах – яблоки желательно есть каждый день.
- Откажитесь от аллергенных продуктов, особенно если у беременной есть на них реакция.
- Питайтесь сбалансировано.
- Консерванты, красители могут отрицательно в будущем сказаться на здоровье малыша.
- Излишне острая, пересоленая пища не рекомендована к употреблению.
- Может быть нехватка кальция из-за начала роста у плода костей и зубов. Если продуктами питания пополнить запас витамина не получается, добавьте лекарственные препараты с витамином Д.
7 неделя беременности: осложнения
Седьмая неделя беременности после зачатия не обходится без проблем. По статистике часто именно в этот период может произойти замирание плода. Поэтому внимательно прислушивайтесь к своему организму. Диагностируется эта аномалия по уровню ХГЧ в динамике. А женщине следует знать следующие признаки:
- Прекращение токсикоза.
- Снижение чувствительности груди, ее «опадание».
- Исчезновение других симптомов беременности.
Также 7 неделя беременности опасна угрозами прерывания беременности. Признаки:
- Тянущие боли живота.
- Кровянистые выделения.
Рекомендации и советы будущим мамочкам
- Половая жизнь может продолжаться, если нет угрозы выкидыша.
- Больше отдыхайте, гуляйте на свежем воздухе. Однако от большой физической нагрузки воздержитесь.
- Обратите внимание на грудь – стоит начинать пользоваться специальными средствами, которые помогут сохранить ее нежной и не дадут растянуться.
- Самолечение противопоказано. Любые недомогания лечите только после консультаций с гинекологом.
- Откажитесь от алкоголя, сигарет.
- Меньше контактируйте с бытовой химией.
Беременность – потрясающий этап в жизни каждой прекрасной дамы. Делая выводы, после всего написанного, самое главное для женщины уделять внимание себе, испытывать только положительный эмоции, не перегружать организм, правильно питаться и получать удовольствие от своего состояния.
Нормы ХГЧ по неделям беременности
Содержание
- Таблица средних норм ХГЧ
- Таблица средних норм ХГЧ при вынашивании двойни
- Таблица средних значений ХГЧ после ЭКО при прижившейся двойне
- Нормы для свободной β- субъединицы ХГЧ
- Норма РАРР-А
- Что делать, если у меня высокий риск?
- Как подтвердить или опровергнуть результаты скрининга?
- Врач говорит, что мне нужно сделать аборт. Что делать?
Одним из основных анализов при беременности является изучение уровня гормона беременности – ХГЧ или хорионического гонадотропина человека. Если будущим мамочкам хочется узнать соответствует ли уровень гормона норме, мы сделали сводную таблицу значений
Таблица средних норм ХГЧ:
| Срок гестации | HCG в мЕд/мл | HCG в мМе/мл | HCG в нг/мл |
| 1-2 недели | 25-156 | 5-25 (сомнительный результат) | — |
| 2-3 недели | 101-4870 | 5-25 (сомнительный результат) | — |
| 3-4 недели | 1100 – 31500 | 25-156 | — |
| 4-5 недель | 2560 – 82300 | 101-4870 | — |
| 5-6 недель | 23100 – 151000 | 1110 -31500 | — |
| 6-7 недель | 27300 – 233000 | 2560 -82300 | — |
| 7-11 недель | 20900 – 291000 | 23100 -233000 | 23,7 — 130,4 |
| 11-16 недель | 6140 – 103000 | 20900 -103000 | 17,4 — 50,0 |
| 16-21 неделя | 4720 – 80100 | 6140 – 80100 | 4,67 — 33,3 |
| 21-39 недель | 2700 – 78100 | 2700 -78100 | — |
Таблица средних норм ХГЧ при вынашивании двойни:
| Срок гестации, недели | Средний диапазон концентрации ХГЧ (мЕд/мл) |
| 1-2 недели | 50 – 112 |
| 2-3 недели | 209 – 9740 |
| 3-4 недели | 2220 – 63000 |
| 4-5 недель | 5122 – 164600 |
| 5-6 недель | 46200 – 302000 |
| 6-7 недель | 54610 – 466000 |
| 7-11 недель | 41810 – 582000 |
| 11-16 недель | 12280 – 206000 |
| 16-21 неделя | 9440 – 160210 |
| 21-39 недель | 5400 – 156200 |
Таблица средних значений ХГЧ после ЭКО при прижившейся двойне:
| Срок гестации, нед | Диапазон значений ХГЧ, мЕд/мл |
| 1-2 недели | 50 – 600 |
| 2-3 недели | 3000 – 10000 |
| 3-4 недели | 20000 – 60000 |
| 4-5 недель | 40000 – 200000 |
| 5-6 недель | 100000 – 400000 |
| 6-7 недель | 100000 – 400000 |
| 7-11 недель | 40000 – 200000 |
| 11-16 недель | 40000 – 120000 |
| 16-21 неделя | 20000 – 70000 |
| 21-39 недель | 20000 – 120000 |
Нормы для свободной β- субъединицы ХГЧ
Измерение уровня свободной β-субъединицы ХГЧ позволяет более точно определить риск синдрома Дауна у будущего ребенка, чем измерение общего ХГЧ.
Нормы для свободной β- субъединицы ХГЧ в первом триместре:
| Срок гестации, нед | HCG в нг/мл |
|---|---|
| 9 недель | 23,6 – 193,1 нг/мл, или 0,5 – 2 МоМ |
| 10 недель | 25,8 – 181,6 нг/мл, или 0,5 – 2 МоМ |
| 11 недель | 17,4 – 130,4 нг/мл, или 0,5 – 2 МоМ |
| 12 недель | 13,4 – 128,5 нг/мл, или 0,5 – 2 МоМ |
| 13 недель | 14,2 – 114,7 нг/мл, или 0,5 – 2 МоМ |
Внимание! Нормы в нг/мл могут отличаться в разных лабораториях, поэтому указанные данные не окончательны, и вам в любом случае нужно проконсультироваться с врачом. Если результат указан в МоМ, то нормы одинаковы для всех лабораторий и для всех анализов: от 0,5 до 2 МоМ.
Если ХГЧ не в норме, то:
- Если свободная β-субъединица ХГЧ выше нормы для вашего срока беременности, или превышает 2 МоМ, то у ребенка повышен риск синдрома Дауна.
- Если свободная β-субъединица ХГЧ ниже нормы для вашего срока беременности, или составляет менее 0,5 МоМ, то у ребенка повышен риск синдрома Эдвардса.
Норма РАРР-А
РАРР-А, или как его называют, «плазматический протеин А, ассоциированный с беременностью», это второй показатель, используемый в биохимическом скрининге первого триместра. Уровень этого протеина постоянно растет в течение беременности, а отклонения показателя могут указывать на различные заболевания у будущего ребенка.
Норма для РАРР-А в зависимости от срока беременности:
| Срок гестации, нед | HCG в нг/мл |
|---|---|
| 8-9 недель | 0,17 – 1,54 мЕД/мл, или от 0,5 до 2 МоМ |
| 9-10 недель | 0,32 – 2, 42 мЕД/мл, или от 0,5 до 2 МоМ |
| 10-11 недель | 0,46 – 3,73 мЕД/мл, или от 0,5 до 2 МоМ |
| 11-12 недель | 0,79 – 4,76 мЕД/мл, или от 0,5 до 2 МоМ |
| 12-13 недель | 1,03 – 6,01 мЕД/мл, или от 0,5 до 2 МоМ |
| 13-14 недель | 1,47 – 8,54 мЕД/мл, или от 0,5 до 2 МоМ |
Внимание! Нормы в нг/мл могут отличаться в разных лабораториях, поэтому указанные данные не окончательны, и вам в любом случае нужно проконсультироваться с врачом. Если результат указан в МоМ, то нормы одинаковы для всех лабораторий и для всех анализов: от 0,5 до 2 МоМ.
Если РАРР-А не в норме:
- Если РАРР-А ниже для вашего срока беременности, или составляет менее 0,5 МоМ, то у ребенка повышен риск синдрома Дауна и синдрома Эдвардса.
- Если РАРР-А выше нормы для вашего срока беременности, либо превышает 2 МоМ, но при этом остальные показатели скрининга в норме, то нет никакого повода для беспокойства.
Исследования показали, что в группе женщин с повышенным уровнем РАРР-А во время беременности риск заболеваний у плода или осложнений беременности не выше, чем у остальных женщин с нормальным РАРР-А.
Что делать, если у меня высокий риск?
Если в итоге скрининга у вас был обнаружен повышенный риск рождения малыша с синдромом Дауна, то это еще не повод прерывать беременность. Вас направят на консультацию к врачу генетику, который при необходимости порекомендует пройти обследования: биопсию ворсин хориона или амниоцентез
Как подтвердить или опровергнуть результаты скрининга?
Если вы думаете, что скрининг был проведен неправильно, то вам следует пройти повторное обследование в другой клинике, но для этого необходимо повторно сдать все анализы и пройти УЗИ. Данный способ возможен, только если срок беременности на момент осмотра не превышает 13 недель и 6 дней.
Врач говорит, что мне нужно сделать аборт. Что делать?
К сожалению, бывают такие ситуации, когда врач настойчиво рекомендует или даже заставляет сделать аборт на основании результатов скрининга. Запомните: ни один врач не имеет права на такие действия. Скрининг не является окончательным методом диагностики синдрома Дауна и, только на основании плохих его результатов, не нужно прерывать беременность.
Скажите, что вы хотите проконсультироваться с генетиком и пройти диагностические процедуры для выявления синдрома Дауна (или другого заболевания): биопсию ворсин хориона (если срок беременности у вас 10-13 недель) или амниоцентез (если срок беременности 16-17 недель).
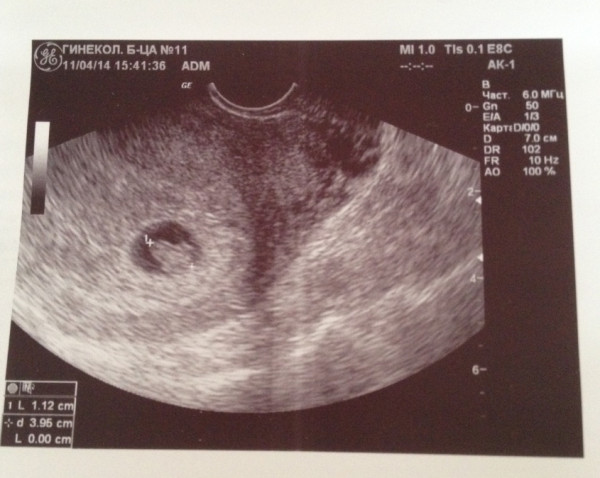
7 акушерских недель беременности — УЗИ
Беременность — это самый важный период в жизни женщины. Все 9 месяцев женщина носит под сердцем своего малыша. Каждая беременность индивидуальна, а симптомы ее проявления у всех разные, но всех будущих мам объединяет одно – волнение за своего малыша.
Необходимость УЗИ
Самым современным методом исследования малыша в утробе матери, несомненно, является ультразвуковая диагностика. Это сверхточный, безболезненный и безопасный метод исследования, который позволит выявить различные патологии на любом сроке беременности, главное, придерживаться рекомендации врача и проводить своевременно все обязательные обследования плода.
Современные гинекология придерживаются мнения, что будущая мама за весь период беременности должна пройти три обязательных скрининговых исследования. Но поводом для ультразвуковой диагностики могут послужить и другие поводы. Если у женщины в анамнезе были проблемы с зачатием, присутствовал выкидыш или появились различные выделения, то это становится поводом для внепланового проведения УЗИ-диагностики.
Развитие плода
7 акушерских недель – это 5 недель эмбрионального срока. Обычно УЗИ на этом сроке проводится для подтверждения факта беременности, но бывают случаи, когда женщина, придя на обследование к гинекологу, неожиданно узнает о своем «интересном положении».
Проведенное в 7 акушерских недель беременности УЗИ четко определит количество плодов в матке, измерит рост и вес. Сейчас ваш малыш ростом примерно 7 мм и весит около 0,8 гр. Уже сейчас на таком маленьком сроке у плода можно определить человеческие черты. На экране можно рассмотреть ручки, ножки, предплечья, голову, просматриваются ротик, глазные яблоки, ноздри.
Формируются все внутренние органы и головной мозг. Зарождаются половые органы. Образуются брюшная полость, почки и легкие.
Ощущения будущей матери
Большинство женщин на сроке 7 недель беременности ощущают упадок сил, перепады настроения, сонливость, головокружения. Некоторые могут уже почувствовать все «прелести» раннего токсикоза. Тошнота может беспокоить женщину не только утром, но и в течение дня.
Будущие мамы отмечают у себя увеличение молочных желез, появление пигментных пятен, присутствуют проблемы с кожей и волосами. Все эти проблемы носят временный характер, с появлением малыша на свет они исчезнут.
Все эти симптомы свидетельствуют о вашей беременности, поэтому сейчас вам нужно менять свой образ жизни: отказаться от вредных привычек, уменьшить весовые нагрузки, питаться полезной и качественной пищей, проводить больше времени на свежем воздухе.
На 7 неделе беременности плод очень уязвим, поэтому будущая мама должна избегать большого скопления людей, чтобы не подхватить инфекцию. Именно сейчас идет закладка внутренних органов ребенка, поэтому воздействие неблагоприятных условий может нести вред его развитию.
Помните, что вы беременны, поэтому при любых тянущих болях внизу живота немедленно обращайтесь к врачу, ведь здоровье вашего малыша сейчас в ваших руках.
Вы можете следить за комментариями к этой записи через ленту RSS 2.0.
MEDISON.RU — Акушерское УЗИ — протокол обследования и расшифровка результатов
SonoAce-R7
Универсальный ультразвуковой сканер высокого класса, ультракомпактный дизайн и инновационные возможности.
С каким трепетом каждая беременная ждет очередного ультразвукового исследования! Она хочет увидеть малыша, узнать, хорошо ли ему в утробе, разглядеть ручки и ножки, посмотреть, бьется ли сердечко. Но ожидание чуда часто не оправдывается. Во время исследования будущая мама видит экран с черно-белыми точечками и палочками, а в конце исследования — заключение на бумаге с непонятными цифрами и фразами. Давайте разберемся, что же написано в этом заключении.
Сначала о том, когда и зачем будущей маме нужно ходить на исследования.
Показания для ультразвукового исследования можно разделить на скрининговые и селективные. Скрининг — это осмотр всех без исключения беременных в определенные сроки. Эти исследования проводятся в первую очередь для того, чтобы выявить, нет ли пороков развития у плода. Во время обследования плод измеряют, определяют, соответствуют ли размеры плода предполагаемому сроку беременности, осматривают матку, плаценту. Такие скрининговые исследования принято проводить 3-4 раза в течение беременности: в 10-14 недель, в 20-24 недели, в 30-32 недели и в конце беременности — в 36-37 недель.
Селективные исследования проводят при подозрении на какое-либо неблагополучие или осложнение. Поскольку необходимость таких исследований продиктована подозрением на патологию, то их количество не ограничено. В некоторых случаях УЗИ производят 2-3 раза в неделю.
Состояние плода
Во время первого исследования определяют, где расположен плод, исключая таким образом внематочное расположение плодного яйца. Позднее определяют положение плода в матке — головное или тазовое.
В момент первого же исследования определяют толщину воротниковой зоны. Судя по названию, понятно, что это зона, расположенная в области воротника — на задней поверхности шеи. Существуют определенные размеры, которые должны соответствовать определенным параметрам. Увеличение размеров воротниковой зоны — повод для генетической консультации, так как оно является признаком пороков развития плода. Во 2 и 3 триместрах беременности во время ультразвукового исследования могут быть выявлены признаки инфицирования плода, в том числе и изменения в структуре головного мозга.
В 3 триместре проводится оценка структур легких плода, это необходимо для установления степени зрелости легких при предположении или необходимости преждевременных родов. Структуру легких изучают и для исключения внутриутробной пневмонии.
Тщательному изучению подвергаются все внутренние органы плода (сердце, кишечник, печень и т. п.). Во время исследования, особенно — проводимого во 2 триместре беременности, можно изучить лицевой череп плода, носик для диагностирования таких пороков, как волчья пасть и заячья губа. Можно также диагностировать и патологию закладки зубов.
Большинство будущих родителей интересует вопрос, можно ли обнаружить синдром Дауна с помощью ультразвукового исследования. Хочется отметить, что поставить этот диагноз только на основании данных УЗИ очень сложно. Синдром Дауна на сроке до 14 недель позволяют предположить увеличение воротниковой зоны, (так, в 7-8 недель беременности воротниковая зона должна составлять не более 3 мм), отсутствие спинки носа. Косвенными признаками является увеличение межглазничного расстояния, раскрытый рот, высунутый язык и некоторые другие признаки. В 1/3 случаев болезни Дауна выявляются пороки сердца, чаще — в виде дефектов межжелудочковой перегородки. Может отмечаться также укорочение костей голени. При выявлении данных признаков проводят плацентоцентез — исследование, в ходе которого забирают кусочек плаценты. В полученном материале изучают хромосомный набор клеток.
В протоколе ультразвукового исследования отражается информация о величине воротниковой зоны в 1 триместре беременности. Если при исследовании внутренних органов не обнаруживают никакой патологии, то это могут отметить отдельной фразой или же никак не отразить, однако в случае обнаружения тех или иных неполадок данные обязательно вносятся в протокол исследования.
В большинстве случаев во время ультразвукового исследования, проводимого в 12, 22 недели, можно определить пол ребенка. Эти данные не вносят в протокол исследования.
Уже начиная с первого исследования можно определить сердцебиения плода. В документации записывают наличие сердцебиения (с/б +), ЧСС — число сердечных сокращений (в норме ЧСС составляет 120-160 ударов в минуту). Отклонение показателей ЧСС при первом исследовании — увеличение или уменьшение числа сердечных сокращений — может служить признаком того, что у недавно зародившегося плода имеется порок сердца. Позднее, во 2 и 3 триместре, есть возможность подробно, детально различить и изучить сердечные клапаны и камеры. Изменение числа сердечных сокращений во 2 и 3 триместре может говорить о страдании плода, нехватке кислорода и питательных веществ.
Размеры плода
Сокращения, которые можно встретить в протоколах ультразвукового исследования, имеют следующие значения.
В 1 триместре беременности определяют диаметр плодного яйца (ДПР), копчико-теменной размер плода (КТР), то есть размер от темени до копчика. Измеряют также размеры матки. Эти измерения позволяют в 1 триместре достаточно точно судить о сроке беременности, так как в это время размеры плода наиболее стандартны. Относительно определения срока беременности по размерам плода и плодного яйца есть небольшой нюанс. В заключении могут записать не акушерский срок, считающийся от первого дня последней менструации, согласно которому беременность длиться 40 недель, а срок беременности от зачатия — эмбриональный срок. Срок беременности от зачатия на 2 недели меньше, чем акушерский срок. Однако если будущая мама сравнит результаты УЗИ и результаты осмотра, у нее может возникнуть недоумение, т. к. срок беременности по разным данным может расходиться на 2 недели. Уточнив у своего доктора, какой срок указан в заключение первого УЗИ, вы разрешите свои сомнения.
При последующих исследованиях, во 2 и 3 триместрах беременности, определяют следующие показатели развития плода:
Также измеряют длину бедренной кости, плечевой кости, возможно измерение более мелких костей предплечья и голени.
Если размеры плода меньше, чем предполагается на данном сроке беременности, то говорят о внутриутробной задержке роста плода (ВЗРП). Различают асимметричную и симметричную формы ВЗРП. Об асимметричной форме говорят, когда размеры головы и конечностей соответствуют сроку, а размеры туловища меньше предполагаемого срока беременности. При симметричной форме задержки роста плода все размеры уменьшены одинаково. При асимметричной форме ВЗРП прогноз более благоприятен, чем при симметричной. В любом случае при подозрении на внутриутробную задержку роста плода назначают лекарства, способствующие улучшению поступления питательных веществ плоду. Такое лечение проводят в течение 7-14 дней, после чего обязательно повторное ультразвуковое исследование. При задержке роста плода назначают кардиотокографическое исследование — процедуру, в ходе которой с помощью специального аппарата фиксируют сердцебиение плода, а также допплерометрическое исследование, с помощью которого определяют кровоток в сосудах плода, пуповины, матки. Допплерометрическое исследование производят в момент проведения УЗИ. Если степень задержки роста плода велика — если размеры плода уменьшены более чем на 2 недели, чем предполагаемый срок, или гипотрофия (задержка роста плода) обнаруживается рано — во 2 триместре беременности, то лечение непременно проводят в стационаре.
Плацента
Плацента окончательно формируется к 16 неделям беременности. До этого срока говорят о хорионе — предшественнике плаценты. Хорион — наружная оболочка зародыша, которая выполняет защитную и питательную функции. Во время ультразвукового исследования оценивают место прикрепления плаценты — на какой стенке матки расположен хорион или плацента, насколько плацента удалена от внутреннего зева шейки матки — места выхода из полости матки. В 3 триместре беременности расстояние от плаценты до внутреннего зева шейки матки должно составлять более 6 см, в противном случае говорят о низком прикреплении плаценты, а если плацента перекрывает внутренний зев — о предлежании плаценты. Такое состояние чревато осложнениями — кровотечением во время родов. Низкое прикрепление плаценты отмечают и во время ультразвуковых исследований, проводимых в 1 и 2 триместрах, но до 3 триместра плацента может мигрировать, то есть подняться вверх по стенке матки.
Во время ультразвуковых исследований оценивают также структуру плаценты. Существует четыре степени ее зрелости. Каждая степень соответствует определенным срокам беременности: 2-я степень зрелости должна сохраняться до 32 недель, 3-я степень — до 36 недель. Если плацента изменяет структуру раньше положенного времени, говорят о преждевременном старении плаценты. Такое состояние может быть связано с нарушением кровотока в плаценте, обусловленным гестозом (осложнение беременности, проявляющееся повышением артериального давления, появлением белка в моче, отеков), анемией (снижение количества гемоглобина), а может являться индивидуальной особенностью организма данной беременной женщины. Преждевременное старение плаценты — это повод для проведения допплерографического и кардиомониторного исследований.
В ходе ультразвукового исследования определяют толщину плаценты. В норме до 36 недель беременности толщина плаценты равна сроку беременности +/- 2 мм. С 36-37 недель толщина плаценты составляет от 26 до 45 мм, в зависимости от индивидуальных особенностей.
При изменении толщины и структуры плаценты делают предположение о плацентите — воспалении плаценты. Заключение УЗИ «плацентит» не является показанием для госпитализации. При подозрении на изменения в плаценте необходимо провести доплеровское исследование, которое подтверждает или опровергает предположение. Назначают и дополнительные лабораторные анализы, в частности обследование на инфекции, передающиеся половым путем.
По данным ультразвукового исследования можно подтвердить предположение об отслойке плаценты, поводом для которого являются кровянистые выделения из половых путей на любом сроке беременности. Участки отслойки видны на экране.
Вся эта информация отражается в протоколе УЗИ.
Пуповина
Плаценту с плодом соединяет пуповина. В момент ультразвукового исследования определяют количество сосудов в пуповине (в норме их три). У 80% беременных петли пуповины расположены в области шеи или тазового конца — той части плода, которая предлежит к выходу из матки. Петли пуповины «падают» туда под силой тяжести. Обвитие пуповиной шеи плода можно диагностировать, только применив допплерографическое исследование. И хотя обвитие пуповиной не является темой данного разговора, хочется отметить, что даже факт обвития пуповины вокруг шеи не является показанием для операции кесарева сечения.
Околоплодные воды
При ультразвуковом исследовании измеряют амниотический индекс, который свидетельствует о количестве вод. Амниотический индекс (АИ) определяют путем деления матки на квадранты двумя перпендикулярными линиями (поперечная — на уровне пупка беременной, продольная — по средней линии живота) и суммирования показателей, полученных при измерении самого большого вертикального столба околоплодных вод в каждом квадранте. В 28 недель нормальные значения АИ — 12-20 см, в 33 недели — 10-20 см. Повышение АИ свидетельствует о многоводии, понижение — о маловодии. Значительное многоводие или маловодие могут свидетельствовать о фетоплацентарной недостаточности — нарушении кровоснабжения плаценты. Увеличение и уменьшение вод может возникать и при другой патологии, но встречается и изолированно.
Во время исследования оценивают также отсутствие или наличие посторонних примесей — взвеси в околоплодных водах. Наличие взвеси может быть свидетельством инфицирования или перенашивания беременности, но взвесь может содержать только первородную смазку, что является вариантом нормы.
Матка
В ходе ультразвукового исследования измеряют размеры матки, осматривают стенки матки на предмет наличия или отсутствия миоматозных узлов, на предмет повышенного тонуса мышечной стенки. Измеряют также толщину стенок матки.
Следует отметить, что диагноз «угроза прерывания беременности» нельзя поставить только в соответствии с данными УЗИ, подобный диагноз ставят только в том случае, когда клинические признаки — боли внизу живота, в пояснице, — сочетаются с ультразвуковыми, к которым относится уменьшение толщины нижнего маточного сегмента (мышц в нижней части матки) менее 6 мм, веретенообразные сокращения мускулатуры матки (увеличение толщины маточной стенки на том или ином участке), которые говорят о сокращении того или иного участка мышц матки. Механическое надавливание датчиком повышает тонус стенки матки. Это может обнаруживаться в момент исследования, но при отсутствии клинических проявлений (болей внизу живота, в пояснице) диагноз «угроза прерывания беременности» не ставят, говоря только о повышенном тонусе. Во время всех исследований, особенно когда имеется угроза прерывания беременности, измеряют длину шейки матки, диаметр шейки матки на уровне внутреннего зева, состояние цервикального канала (открыт, закрыт). Длина шейки матки в норме во время беременности должна составлять 4-4,5 см. Укорочение шейки — у первобеременной до 3 см, а у повторнобеременной — до 2 см, открытие маточного зева позволяет поставить диагноз — истмико-цервикальная недостаточность, при которой шейка матки начинает раскрываться уже в 16-18 недель, не в состоянии удержать развивающуюся беременность.
Итак, мы перечислили много, но далеко не все признаки, которые определяют во время ультразвукового исследования. Зачастую один признак может свидетельствовать о совершенно разных патологических или физиологических состояниях, поэтому полную ультразвуковую картину может оценить только специалист, а лечащий доктор сопоставит данные УЗИ с результатами наблюдений, жалоб, анализов, других исследований. Только так можно сделать правильные выводы.
Особенно хочется отметить, что при возникновении подозрения на неблагополучное течение беременности тем женщинам, у которых ранее, во время предыдущих беременностей, наблюдались те или иные осложнения (пороки развития плода и т.п.), рекомендуется экспертное УЗИ, которое выполняет высококлассный специалист с большим опытом акушерских исследований на ультразвуковом сканере последнего поколения.
Статья предоставлена журналом «9 Месяцев».
SonoAce-R7
Универсальный ультразвуковой сканер высокого класса, ультракомпактный дизайн и инновационные возможности.
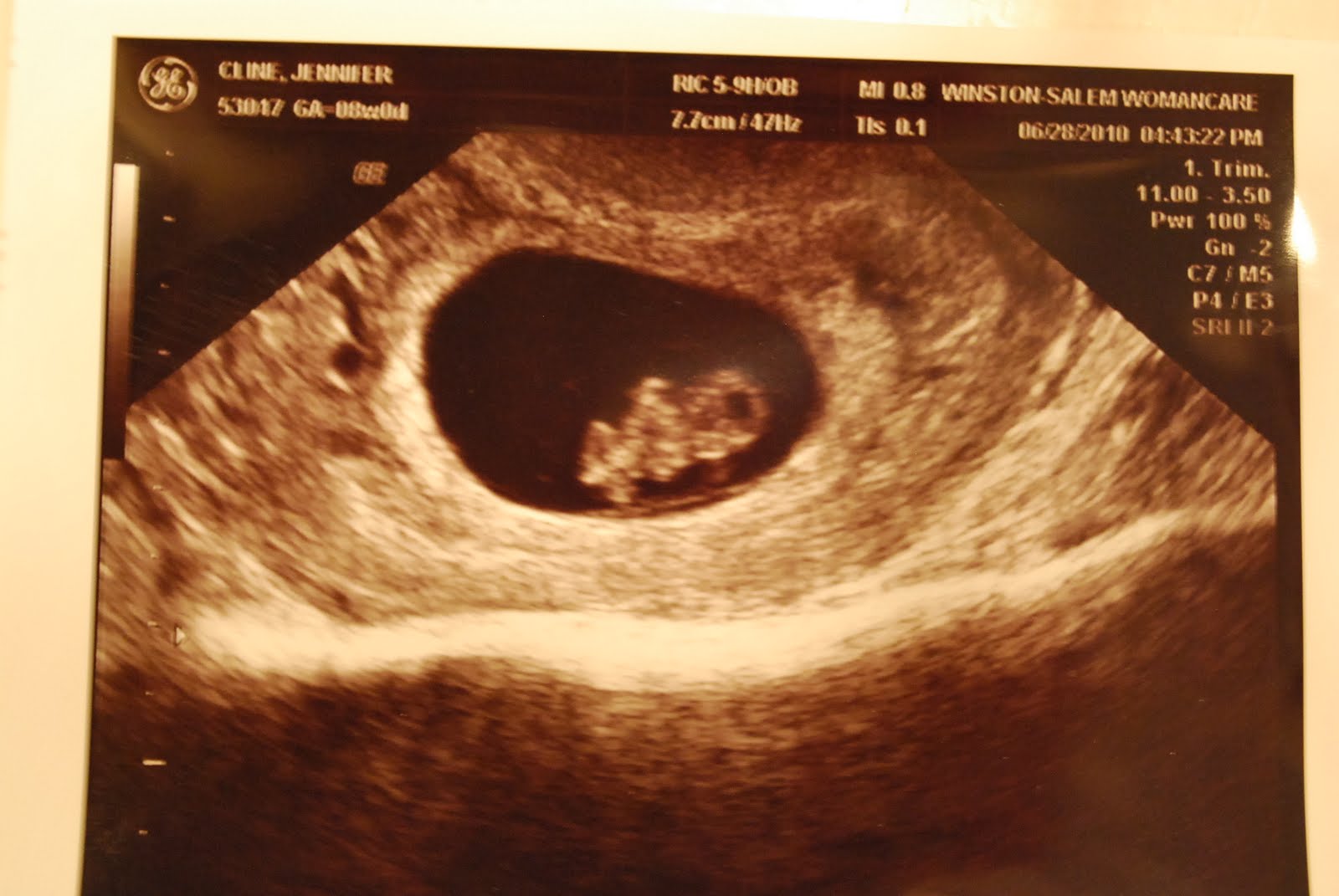
6 акушерская (4 от зачатия) неделя беременности: что происходит с плодом
И знаем, что 4-ая неделя беременности от момента зачатия, это 6 -ая акушерская неделя. Поэтому мы перескакиваем с четвертой на шестую неделю и начинаем шагать в расчетах с врачами одинаково.
Итак, врач на приеме определил срок, как 6 недель беременности (примерно 4 недели по подсчетам будущей мамы). В это время могут проявляться признаки токсикоза:
* Тошнота по утрам или вечерам, а может и на протяжении всего дня. Ведь каждая женщина уникальна и реагирует на новое для себя состояние по-своему.
* Рвота. Если это неприятное явление беспокоит женщину часто (несколько раз в день), то обязательно надо сообщить об этом акушеру-гинекологу.
* Перемена вкусовых предпочтений и желание сочетаний несочетаемого. Например, картофель фри с шоколадом или сладкий чай с солеными огурцами.
* Обострение обоняния. Любимые духи могут стать ненавистными, а о том, что муж курил в обеденный перерыв на работе, женщина с легкостью определит дома вечером.
ФАКТ: Наличие или отсутствие токсикоза не является показателем «здоровой» или «нездоровой» беременности. Каждая женщина реагирует на беременность по-своему. Организм будущей мамы в индивидуальном порядке справляется с принятием нового организма.
А что же на этом сроке происходит с развитием зародыша?
На этом сроке при помощи УЗИ можно определить биение сердца – до 110 — 130 уд/мин. Продолжается активное формирование внутренних органов. Внешне зародыш стал похож на объемную букву «С». На крошечном личике появляются глаза и определяется будущий нос.
ИНТЕРЕСНО: в возрасте 6 акушерских недель у зародыша формируются 4 пары жаберных щелей. Позже они зарастут, образуя внутреннее ухо.
А если беременность многоплодная?
В этом случае анализ крови на ХГЧ может показать более высокие показатели гормона в крови, и акушерский срок беременности может быть определен не верно в большую сторону. Но, УЗИ все расставит на свои места, ведь врач увидит на экране не одно, а два крохотных сердечка.
ВЫБРАТЬ ВРАЧА АКУШЕРА-ГИНЕКОЛОГА
Почему следует избегать «памятных» трехмерных и четырехмерных ультразвуковых исследований | Ваша беременность имеет значение
Быстрый поиск в Google показывает, что около дюжины предприятий в районе Даллас-Форт-Уэрт предлагают услуги трехмерного и четырехмерного ультразвукового исследования на память.
Больше ожидающих родителей, чем когда-либо, платят за получение фотографий и видео своих младенцев, которые более реалистичны, чем двухмерное ультразвуковое исследование в кабинете их врача. И это несмотря на то, что Управление по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA) предупреждает родителей избегать их.Медицинские группы, такие как Американский конгресс акушеров и гинекологов (ACOG), также не рекомендуют использовать коммерческое ультразвуковое исследование.
Я знаю, что вы очень рады видеть своего ребенка. Заказ фотооперации может быть заманчивым. Но важно помнить, что УЗИ не только для развлечения. Это важный медицинский тест. Давайте поговорим о том, почему и когда врачи их используют, и я поделюсь своими опасениями по поводу проведения трехмерного или четырехмерного ультразвукового исследования в немедицинских условиях.
Двухмерное, трехмерное и четырехмерное ультразвуковое исследование: в чем разница?
Все ультразвуковые исследования используют звуковые волны для создания изображения вашего ребенка в утробе матери:
Обычное двухмерное ультразвуковое исследование создает изображение вашего ребенка в разрезе.
В трехмерном ультразвуковом исследовании многие двумерные изображения снимаются под разными углами и собираются вместе, чтобы сформировать трехмерное изображение. Это больше похоже на то, что вы привыкли видеть на обычной фотографии.
4-D похож на 3-D, но показывает движение, поэтому вы можете видеть, как ваш ребенок пинает, открывает и закрывает глаза.
Так почему бы нам не использовать 3-D все время, если у нас есть для этого возможность? Просто 2-D часто бывает более эффективным. Обычно нам не требуется трехмерное изображение, чтобы оценить, как развивается ваш ребенок.В то время как трехмерное изображение может дать хорошее изображение внешнего вида вашего ребенка, двухмерное ультразвуковое исследование действительно является стандартом, разработанным экспертами для выявления отклонений в развитии и росте вашего ребенка.
Тем не менее, трехмерное и четырехмерное ультразвуковое исследование может быть важным инструментом для оценки некоторых аномалий, которые трудно увидеть в двухмерном режиме, например, заячьей губы. Они также полезны, когда нам нужно объяснить родителям аномалию. Хотя врачи и сонографы могут легко распознать это на двухмерном изображении, родители часто могут лучше визуализировать аномалию на трехмерном изображении.
Безопасно ли ультразвуковое исследование для вашего ребенка?
Ультразвуковые волны, используемые для изображения ребенка, подвергают ребенка воздействию энергии в виде тепла. В некоторых случаях тепло может привести к врожденным дефектам. Вот почему при проведении УЗИ мы придерживаемся принципа ALARA: минимально возможный уровень. Это означает, что мы осторожны с настройками на ультразвуковом аппарате, поэтому мы используем минимально необходимое количество энергии и ограничиваем время, необходимое для получения изображений, тем самым подвергая развивающегося ребенка воздействию минимально возможного количества энергии.
В своем предупреждении против коммерческого использования ультразвука ACOG поддержал это заявление Американского института ультразвука в медицине: «Хотя нет подтвержденных биологических воздействий на пациентов, вызванных воздействием современных диагностических ультразвуковых инструментов, существует вероятность того, что такие биологические эффекты могут быть определены в будущем. Таким образом, ультразвук следует использовать с осторожностью, чтобы обеспечить медицинскую пользу пациенту ».
Итог: Когда ультразвуковое исследование проводится для ведения беременности и сбора информации о развивающемся плоде, меня не беспокоит его использование.
Опасения по поводу ультразвуковых исследований на память
Сорок недель могут показаться целой жизнью, которую нужно ждать, чтобы увидеть своего ребенка. Трехмерное и четырехмерное ультразвуковое исследование может показаться идеальным решением, чтобы взглянуть на своего малыша. Увидев одно из этих ультразвуковых исследований, я слышал, как родители говорили: «О, у него нос дедушки» или «Она выглядит так же, как ее сестра, когда она родилась».
Но когда вы выходите за пределы медицинского учреждения, чтобы пройти трехмерное или четырехмерное ультразвуковое исследование, мы беспокоимся о нескольких вещах.
Квалификация лица, проводящего УЗИ
Если вы получите трехмерное или четырехмерное ультразвуковое исследование на память за пределами медицинского учреждения, лицо, выполняющее УЗИ, сосредоточено на том, чтобы сделать для вас хорошие фото и видео, а не оценивать здоровье вашего малыша. У них может не быть такого строгого обучения, которое сертифицированное ультразвуковое учреждение требует от своих сонографистов.
Если они видят что-то, что им не нравится, они могут быть не готовы предоставить вам информацию, поддержку или дальнейшие действия.В этих случаях вам может потребоваться обратиться к врачу для повторного ультразвукового исследования. Это может вызвать ненужное беспокойство и беспокойство.
Коммерческое ультразвуковое исследование также может дать ложные заверения. Некоторые женщины интерпретируют приятное фото как свидетельство здорового развития. Если человек, проводящий УЗИ, не является квалифицированным медицинским работником, он может не иметь навыков, чтобы заметить, что что-то не так с ребенком или другими структурами, такими как плацента и пуповина.
Стоимость
Коммерческие 3-х и 4-х мерные УЗИ недешевы! А рождение ребенка в наши дни обходится дорого.Не пропускайте рекомендованное УЗИ или другое обследование в кабинете врача только потому, что вы сделали УЗИ на память и считаете, что с беременностью все в порядке. Подумайте, как в противном случае вы могли бы использовать деньги, которые вы сэкономили бы, отказавшись от ультразвукового исследования на память — например, на покупку подгузников или открытие фонда для колледжа!
Безопасность
Я уже упоминал, почему есть опасения по поводу использования ультразвука при развитии плода. Меня беспокоит, что человек, проводящий коммерческое ультразвуковое исследование, не так осторожен с понижением настроек мощности на ультразвуковом аппарате или с минимизацией времени воздействия на ребенка.
Диагностическое УЗИ акушерское | GLOWM
Оценка осложнений в первом триместре
Ультразвуковое исследование в первом триместре может иметь большое значение для прогнозирования исхода у пациенток с кровотечением на ранних сроках беременности. За исключением необычных обстоятельств комбинированной беременности (частота 1 из 12 000–30 000), обнаружение беременности в пределах матки исключает внематочную беременность. Однако это различие не всегда очевидно. Нормальный гестационный мешок имеет четко выраженную эхогенную границу.При внематочной беременности децидуальная оболочка и кровь могут раздувать полость матки, а ультразвуковое изображение может имитировать гестационный мешок, что приводит к так называемому псевдогестационному мешку. Эти образования часто можно отличить с помощью ультразвука; в псевдогестационном мешке эхогенный ободок обычно отсутствует, плохо очерчен или расположен не по центру матки. В сомнительных случаях можно оценить серийный рост мешочка. При нормальной беременности гестационный мешок должен ежедневно увеличиваться не менее чем на 0,6 мм. 15
Использование количественного анализа хорионического гонадотропина человека (ХГЧ) с помощью ультразвука повышает точность диагностики.Внутриматочный гестационный мешок следует визуализировать с помощью трансвагинального ультразвукового исследования со значениями β-ХГЧ от 1000 до 2000 мМЕ / мл. 16 Если уровень ниже этого значения, у клинически стабильного пациента можно отслеживать серийные значения ХГЧ. При нормальных ранних сроках беременности уровень β-ХГЧ должен повыситься как минимум в два раза за 72 часа.
На практике часто возникает клиническая проблема — отличить угрожающий аборт от внематочной беременности. В обоих этих состояниях обычно наблюдается субнормальное повышение уровня β-ХГЧ.Ультразвуковые исследования беременных, которым суждено прерываться, включают плохо очерченный гестационный мешок, большой желточный мешок (размером 6 мм и более), низкое расположение мешка в матке или пустой гестационный мешок на сроке 8 недель. (пораженная яйцеклетка).
Единственная абсолютная уверенность в том, что беременность — внутриутробная, — это обнаружение полюса плода в полости матки. Эндовагинальное УЗИ может быть полезным в этих клинических условиях, поскольку полюс плода можно увидеть через 6 недель.При нормальной беременности полюс плода должен быть виден, если диаметр гестационного мешка составляет 25 мм или больше.
Наличие полюса плода с очевидной сердечной активностью обнадеживает и значительно снижает вероятность самопроизвольного аборта. При нормальной с ультразвуковой точки зрения беременности без кровотечения на сроке 8–9 недель вероятность последующей потери беременности составляет 3%. 17 Если кровотечение присутствует, этот шанс увеличивается примерно до 13%. 18 В дифференциальную диагностику вагинального кровотечения во время беременности также включается эхинококковый родинок, который имеет характерный ультразвуковой вид (рис.6).
Рис. 6. Эндовагинальное сканирование обеспечивает превосходное разрешение тазовых органов небеременных или очень ранних беременных. Это эндовагинальный вид по средней линии матки с антефлексом, заполненной скоплениями крошечных безэхогенных участков, и изображение пузырно-пузырчатой формы (Mo). Обозначен контур родинки (наконечники стрелок). Датчик в своде влагалища находится вверху изображения, брюшная стенка матери — слева, а тупик — справа. |
Скрининг синдрома Дауна в первом триместре
В 2007 году Американский колледж гинекологов одобрил проведение скрининга на анеуплоидию для всех беременных. 19 Этот скрининг может длиться от 11 до 13 недель и 6 дней (длина коронки и крупа плода 42–79 мм). Тест включает измерение прозрачности воротниковой зоны плода и оценку уровней двух химических веществ в материнской крови, β-ХГЧ и связанного с беременностью белка плазмы A (PAPP-A).Этот тест может обнаружить примерно 85% плодов с синдромом Дауна с 5% ложноположительными результатами. 20 Риск синдрома Дауна увеличивается с увеличением толщины затылочной кожи, как это наблюдается во втором триместре. У плодов с повышенной затылочной прозрачностью и нормальными хромосомами наблюдается повышенная частота сердечных аномалий плода.
Рис. 7. Измерение полупрозрачности затылочной кости плода в первом триместре.
Отсутствие носовой кости плода в первом триместре (при сроке беременности 11 и более недель) чаще встречается у плодов с синдромом Дауна.Хотя это не такой важный сонографический маркер, как повышенная прозрачность затылочной кости, плоды с синдромом Дауна с большей вероятностью будут иметь отсутствующую носовую кость, чем плоды с нормальными хромосомами. 21 , 22
Рис. 8. Носовая кость плода (стрелка) при ультразвуковом скрининге в первом триместре.
Оценка аномального биохимического тестирования
В течение двух десятилетий тестирование на АФП предлагалось акушерским пациентам в Соединенных Штатах.Многие практикующие врачи сейчас используют несколько маркеров, которые могут включать АФП, ХГЧ, эстриол и ингибин. Эти биохимические маркеры используются в качестве скринингового теста на анатомические аномалии плода и синдром Дауна. Аномалии плода, связанные с повышенным уровнем АФП, включают гибель плода, расщелину позвоночника, анэнцефалию, дефекты брюшной стенки, такие как омфалоцеле и гастрошизис, а также почечные аномалии. Низкий уровень АФП был связан с синдромом Дауна и другими хромосомными аномалиями. Поскольку уровни АФП и других биохимических маркеров меняются в зависимости от срока беременности, интерпретация этих тестов требует точного клинического датирования.Первым шагом в оценке пациента с аномальным уровнем АФП в сыворотке крови является ультразвуковое исследование.
Поскольку уровни АФП в сыворотке крови матери обычно повышаются с увеличением гестационного возраста, очевидное повышение может быть результатом ошибки в датах. Близнецы также вызывают повышение уровня АФП. При базовом ультразвуковом обследовании для оценки повышенных уровней АФП в сыворотке крови у одной трети пациентов обнаруживается неправильная дата, многоплодная беременность или гибель плода. Если даты указаны правильно и подтвержден повышенный уровень АФП в сыворотке крови матери, уместно направление на детальное ультразвуковое исследование.Это должен делать сонолог, имеющий опыт диагностики аномалий плода с помощью УЗИ. Обнаружение этих аномалий обсуждается позже в разделах, посвященных клиническому применению.
У пациентов с повышенным уровнем АФП и нормальными высокодетальными ультразвуковыми исследованиями необходимо определить, подходит ли амниоцентез. Информация, полученная при ультразвуковом исследовании, может быть использована при консультировании пациента. В прошлом амниоцентез рекомендовали для определения АФП в амниотической жидкости и кариотипа.Ультразвук с высокой детализацией теперь может обнаружить до 95% дефектов нервной трубки, поэтому риск пропустить расщелину позвоночника невелик. Уместно проинформировать пациента о риске инвазивной процедуры, такой как амниоцентез, а также об очень низком риске отсутствия расщелины позвоночника при нормальном ультразвуковом исследовании с высокой детализацией. 23
У пациентов с низким уровнем АФП или отклонениями в результатах биохимического анализа ультразвуковое исследование может играть важную роль в интерпретации и диагностике. 24 Неточный срок беременности может объяснить до половины случаев явно низких значений АФП в сыворотке крови матери.Обычно, если срок беременности по УЗИ не превышает 2 недель, определяемых последней менструацией, срок беременности, используемый для интерпретации, не следует изменять. Ультразвук менее точен для определения хромосомных аномалий, таких как синдром Дауна, чем для определения дефектов нервной трубки. Benacerraf и его коллеги 25 сообщили об обнаружении утолщения затылочной затылочной кожи примерно у половины плодов с трисомией 21; эти данные впоследствии были подтверждены другими исследователями. 26 К другим аномалиям, которые чаще встречаются у плодов с синдромом Дауна, относятся короткое бедро, короткая плечевая кость, расширение почечной лоханки плода, вентрикуломегалия и сердечные аномалии плода. Объединение нескольких незначительных дисморфических признаков в систему оценки анеуплоидии может оказаться полезным как для выявления аномальных плодов, так и для снижения риска. 27
Оценка аномалий роста плода
Рост плода можно оценить путем сравнения отдельных размеров с нормативными данными, сравнения различных размеров плода для оценки симметрии или интеграции выбранных измерений для оценки веса плода. 28 Несколько исследователей вывели уравнения, полезные для оценки веса, используя размеры плода, такие как ПРЛ, средний диаметр живота, окружность живота и длину бедра. Различия между этими таблицами и опубликованными методами определения веса плода невелики по сравнению с общей точностью оценки веса плода. Как правило, расчетная масса, полученная при ультразвуковом исследовании, находится в пределах 10% от фактического веса в двух третях случаев и в пределах 20% в 95% случаев.
У недоношенного плода, у которого клиническая оценка гестационного возраста плода часто бывает неточной, оценка веса плода с помощью ультразвука даже с известной ошибкой может быть единственными объективными данными, указывающими на вероятность выживания.Однако в случае термина «плод» из-за большей фактической ошибки оценка веса плода с помощью ультразвукового исследования может быть не более точной, чем клиническая оценка веса. 29
Ограничение роста плода обычно наблюдается у плодов с хромосомными аномалиями. Эти аномалии роста часто можно обнаружить на сроке менее 20 недель беременности. 30
Оценка кровотечения в третьем триместре
Ультразвуковое исследование плаценты полезно для дифференциации причин кровотечения в третьем триместре. 31 Плаценту можно легко идентифицировать с помощью сканера в реальном времени. Предлежание плаценты можно диагностировать с высокой степенью точности (рис. 7). В случае краевого предлежания обследование следует проводить как с пустым, так и с полным мочевым пузырем для наибольшей точности. Внутренний зев можно определить, определив угол мочевого пузыря при умеренно заполненном мочевом пузыре.
Рис. 9. На этом надлобковом изображении по средней линии показаны имплантация шейки матки (Cvx) и плаценты (Plac) над внутренним зевом.Материнский мочевой пузырь выглядит как черная (безэховая) область над шейкой матки. |
Предлежание плаценты обнаруживается примерно в 5% сканирований во втором триместре, выполняемых по другим показаниям. При краевом или центральном предлежании (центральное прикрепление плаценты к шейке матки), наблюдаемых при сканировании во втором триместре, показано последующее сканирование в третьем триместре; многие из этих случаев будут спонтанно разрешены при последующем обследовании из-за асимметрии роста матки, а не миграции плаценты. 32 , 33
Сохранение предлежания плаценты зависит от срока гестации, в котором оно обнаружено. Например, если предлежание обнаруживается на 15–19 неделе, оно сохраняется у 12% пациентов. Если он обнаружен на 24–27 неделе, он может сохраняться до 50%. 34
Другие причины кровотечения в третьем триместре включают отслойку плаценты и предлежание сосудов. Хотя эти состояния были диагностированы с помощью УЗИ, в большинстве случаев их нельзя исключить с уверенностью.В некоторых случаях отслойки может наблюдаться ретроплацентарный сгусток, но ультразвуковое исследование не может исключить отслойку, и в большинстве случаев разумный курс — лечить пациента в соответствии с клиническими обстоятельствами.
С увеличением срока беременности эхогенность плаценты увеличивается из-за повышенного фиброза и содержания кальция. Эта особенность созревания плаценты привела к классификации плаценты от незрелой (степень 0) до зрелой (степень 3). 35 В плаценте 3 степени отдельные семядоли очерчены плотными фиброзными кальцифицированными перегородками.Корреляция плаценты 3 степени и легочной зрелости плода высока. Плацента 3 степени может наблюдаться в третьем триместре при различных состояниях плода с высоким риском (, например, , ЗВУР, хроническая гипертензия), но также может возникать при нормальной беременности. И наоборот, плацента 3 степени может не наблюдаться у многих здоровых рожениц в срок.
Клинические приложения
Ультразвуковая оценка веса плода может быть неоценимой во многих клинических ситуациях, таких как акушерское ведение пациента с родами и без предшествующего дородового ухода.
Выявление макросомии плода также представляет особый интерес для клиницистов, поскольку это состояние связано с повышенным риском различных акушерских осложнений. Точность ультразвука в прогнозировании макросомии зависит от клинической ситуации, в которой используется ультразвук. 36 Чувствительность ультразвука в прогнозировании макросомии составляет примерно 60%. 37 По мере увеличения распространенности макросомии, например, в случае матери с диабетом, точность ультразвукового исследования в прогнозировании макросомии возрастает.Однако процентная ошибка при сонографической оценке веса плода одинакова как при диабетической, так и при недиабетической беременности. 38
Некоторые врачи выступают за профилактическое кесарево сечение при обнаружении макросомии плода, чтобы предотвратить повреждение плечевого сплетения. Любые управленческие решения должны учитывать все другие клинические особенности, включая предполагаемую массу плода, прогресс в родах, клиническую пельвиметрию и акушерский анамнез.
Диагностика ограничения внутриутробного развития
Если гестационный возраст при беременности точно установлен, УЗИ может обеспечить точный диагноз ЗВУР.ЗВУР может быть результатом маточно-плацентарной недостаточности, воздействия лекарственных препаратов, внутриутробной инфекции или генетических факторов. 39 Симметричная ЗВР, при которой все параметры плода малы для данного срока гестации, возникает при внешних состояниях, которые активны на ранних сроках беременности (, например, , злоупотребление табаком или алкоголем, врожденная краснуха). Симметричный IUGR также может быть результатом внутренних условий, ограничивающих потенциал роста плода (, например, , хромосомные аномалии). Симметрично замедленный рост также наблюдается у конституционально маленького нормального плода.
Рост плода может быть нормальным до конца второго или начала третьего триместра, когда достигается предел маточно-плацентарного кровообращения для поддержания роста плода. Это приводит к асимметричному росту плода, при котором плод адаптируется к относительному снижению внутриутробно-плацентарного кровотока путем перераспределения сердечного выброса в пользу мозга за счет мышц и внутренних органов брюшной полости.
По этим причинам использование только БЛД позволяет выявить только половину случаев ЗВУР.При подозрении на ЗВУР по оценке веса плода с помощью УЗИ можно обнаружить до 90% пораженных младенцев. 40 , 41 Расчетный вес плода ниже 10-го процентиля для гестационного возраста позволяет прогнозировать ЗВУР. При подозрении на ЗВУР врач УЗИ должен критически оценить объем околоплодных вод. Олигогидрамнион, возникающий в результате снижения выработки мочи плода по мере оттока крови от почек плода, обычно связан с тяжелым ЗВУР. Мэннинг и его коллеги отметили, что, когда не удалось найти 1-сантиметровый карман околоплодных вод, ЗВУР присутствовала в 90% случаев. 42 Индекс амниотической жидкости также был описан как полезный инструмент при оценке объема жидкости. 43
Когда гестационный возраст точно не известен, оценка роста плода в течение 2-недельного интервала полезна для того, чтобы отличить ЗВУР от беременностей с неправильным датированием. В третьем триместре вес плода должен увеличиться примерно на 300 граммов за 2 недели. Другая независимая от гестационного возраста оценка — это отношение окружности живота к длине плода или среднего отношения диаметра живота к длине бедренной кости. 44 Несколько исследователей 45 , 46 сообщили, что ЗВУР не влияет на поперечный диаметр мозжечка плода; этот дополнительный параметр может помочь отличить ЗВУР от неправильно датированных беременностей.
Оценка многоплодной беременности
При оценке многоплодной беременности врач УЗИ должен отметить количество и внешний вид плодов, а также положение и количество плаценты. Между каждым плодом на ранних сроках беременности почти всегда можно увидеть перепонку.Моноамниотические близнецы, составляющие лишь 3% всех беременностей двойней, не имеют промежуточной мембраны и подвергаются гораздо большему риску перинатальной смертности, чем другие близнецы. Толщина перепонки между близнецами может дать ключ к пониманию наличия и хориона, и амниона, потому что у дихорионо-диамниотических близнецов имеется более толстая мембрана, и плацента, по-видимому, опускается вниз в проксимальную промежуточную мембрану (Рис. 10). 47
Рис. 10. Дихориальная двойная беременность с толстой промежуточной мембраной и знаком двойного пика.
Как и в случае с ультразвуковой диагностикой ЗВУР, несогласованность лучше прогнозируется расчетом предполагаемой массы плода, чем только БЛД. 48 Расхождение определяется путем деления наблюдаемой разницы в весе плода на вес более крупного близнеца. Легкое несоответствие (разница в весе плода 15–25%) наблюдается примерно в 20% беременностей двойней, а серьезное несоответствие (разница более 25%) наблюдается примерно у 5% двойняшек. 49 Дискордантные близнецы имеют повышенный риск перинатальной смертности; меньший близнец подвергается наибольшему антенатальному риску. Разумным подходом к оценке роста при беременности двойней является выполнение серийных расчетных измерений веса плода у обоих близнецов каждые 4 недели, начиная с 20 недели беременности. Если присутствует несоответствие или если разница в весе между двумя особями увеличивается, определение веса рекомендуется чаще.
Выявление пороков развития плода
Способность ультразвука обнаруживать и характеризовать широкий спектр пороков развития плода хорошо известна.Ультразвук лучше всего подходит для обнаружения обструктивных пороков развития или серьезных искажений анатомии поверхности. Каждое проведенное ультразвуковое исследование должно включать анатомическое обследование плода, включая черепные и внутричерепные структуры, анатомию позвоночника, четырехкамерный вид сердца, брюшную полость с желудком и пупком, мочевой пузырь и по крайней мере одну длинную кость. Любое подозрение на отклонение от нормы должно привести к направлению на более подробное ультразвуковое исследование.
Обычное ультразвуковое исследование в кабинете подходит для большинства пациентов.Целевое сканирование, выполняемое врачом УЗИ, имеющим опыт оценки пороков развития плода, выполняется при подозрении на патологию плода при базовом ультразвуковом обследовании или для оценки анатомии плода, когда пациент находится в категории высокого риска на основании анамнеза. физические данные, такие как многоводие или лабораторные исследования (, например, , AFP).
Определение кариотипа плода следует рассматривать в любом случае, когда порок развития обнаруживается ультразвуковым методом.Анеуплоидия обнаруживается примерно в 10% случаев ультразвуковой дисморфологии. Обнаружение летального кариотипа может повлиять на тактику акушерства, потому что в этом случае часто возникает дистресс плода во время родов, и в противном случае может произойти кесарево сечение. Кроме того, обнаружение одной структурной аномалии должно побудить к более детальному поиску других аномалий.
АНОМАЛИИ ЦЕНТРАЛЬНОЙ НЕРВНОЙ СИСТЕМЫ
Частота дефектов открытой нервной трубки плода в США составляет от 1 до 2 на 1000 рождений.Анэнцефалия, при которой свод черепа отсутствует, составляет примерно половину из них. Путем определения местоположения позвоночника плода и перемещения ультразвукового преобразователя к головке можно подтвердить отсутствие свода черепа. При анэнцефалии орбиты плода должны быть видны. Череп необходимо визуализировать к 14 неделе беременности.
Spina bifida обнаружить труднее; позвоночник плода необходимо тщательно исследовать в трех плоскостях. Успешное ультразвуковое обнаружение расщелины позвоночника требует изучения анатомии как позвоночника, так и черепа.Опыт убедительно свидетельствует о том, что внутричерепные аномалии присутствуют в большинстве случаев расщелины позвоночника. 23 , 50 Пять черепных признаков, связанных с расщелиной позвоночника: лобно-теменная вырезка (признак лимон ) (рис.8), легкая гидроцефалия, небольшая на сегодняшний день БЛД, аномалии полушарий мозжечка и облитерация большая цистерна. Обнаружение нормального мозжечка и большой цистерны плода практически исключает расщепление позвоночника. Этот вид получается путем нахождения аксиальной плоскости ПРЛ и вращения датчика для просмотра задней ямки (рис.9).
Рис. 11. A . На этом затылочно-лобном изображении видна нормальная гладкая овальная форма черепа плода и можно измерить предсердие бокового желудочка, как это сделано здесь. Обычно атриум имеет внутренний размер не более 10 мм, не считая стен. Сравните овальную форму и боковой желудочек с теми, что показаны на (B). В . Практически такая же плоскость сканирования, что и на (A), на этом виде видна явная потеря нормальной овальной формы (знак лимона).Предсердие бокового желудочка расширено (двойная стрелка). Эти результаты типичны для тех, которые наблюдаются при расщеплении позвоночника плода. |
Рис. 12. A . Трансаксиальный (поперечный к средней линии) вид в субокципитобрегматической плоскости сканирования, показывающий нормальную анатомию задней черепной ямки. В норме полушария мозжечка (ch) имеют круглую форму, в большой цистерне имеется жидкость (см), лобные рога боковых желудочков (fh) могут быть видны в передней области, а головной мозг раннего плода безэхогенный (ab) .Сравните этот взгляд с (B). В . В задней ямке младенца с расщелиной позвоночника наблюдается сжатие полушарий мозжечка (СН) до так называемого бананового знака и потеря жидкости в большой цистерне. Это представитель деформации Киари, связанной с расщелиной позвоночника. С . Нормальный поперечный позвоночник плода показывает три эхоцентра, почти равноудаленных друг от друга, как показано здесь. Мягкие ткани дорсальнее этих эхоцентров должны оставаться нетронутыми, и отношения этих эхоцентров должны оставаться неизменными по всему позвоночнику. Д . Поперечный вид открытого дефекта расщелины позвоночника (ontd), который рассматривается как потеря целостности эхоцентров, показанных на (C). |
Гидроцефалия наиболее точно определяется путем измерения ширины предсердия бокового желудочка. Значение 9 мм или меньше является нормальным. При ранней гидроцефалии сосудистое сплетение может смещаться кпереди и не заполнять предсердие желудочка. Таким образом, ранний диагноз ставится на основе морфологических критериев, а также критериев измерения.Если боковой желудочек увеличен, это должно побудить к тщательному обследованию головного мозга и позвоночника плода.
СЕРДЕЧНО-СОСУДИСТЫЕ ЗАБОЛЕВАНИЯ
Четырехкамерный вид сердца плода получают из почти поперечной плоскости сканирования средней части груди на уровне сердца (рис. 10). Нормальное сердце плода расположено под углом 45 ° (± 10 градусов [1 стандартное отклонение]) влево от переднезадней средней линии. 51 Переднезадняя средняя линия проходит через левое предсердие и правый желудочек. Асимметрия в размере камеры, дефекты перегородки или смещение сердца плода должны привести к направлению к специалисту для более подробного ультразвукового исследования (рис.11). В одном исследовании скрининговое ультразвуковое исследование позволило выявить 75% основных врожденных пороков сердца. 52 Обычный четырехкамерный вид исключает многие сердечные аномалии, 53 , но точность обнаружения аномалии может быть улучшена путем добавления изображений тракта оттока.
Рис. 13. Идеальная плоскость сканирования для визуализации четырехкамерного сердца почти идеально параллельна ребрам, как показано здесь. В норме сердце составляет примерно одну треть площади грудной клетки и наклонено влево примерно под 45 градусов к средней линии.Здесь средняя линия (AP) и ось сердца (стрелка на пунктирной линии) пересекаются примерно под правильным углом. Четко видны два желудочка и предсердия. |
Рис. 14. A . В случае левой диафрагмальной грыжи, представленной здесь, сердце (H) смещено вправо от средней линии (пунктирная линия), а желудок (st) виден в груди слева от сердца. В . Врожденный плевральный выпот изменяет анатомию грудной клетки, отделяя легкое от прилегающей ткани.Жидкость не отражает эхо и выглядит черной. На этом продольном изображении выпот (эфф) заполняет грудную клетку и окружает легкие (L). Слева от изображения над печенью виден небольшой асцитический выпот. |
Желудочно-кишечные расстройства
Желудок плода можно рассматривать как заполненную жидкостью структуру на левой стороне живота каудальнее четырехкамерной проекции (см. Рис. 5). Нормальное введение пуповины можно увидеть на поперечном срезе ниже желудка плода (рис.12). В этой области видны дефекты брюшной стенки плода, в том числе гастрошизис и омфалоцеле. Гастрошизис — это открытый дефект брюшной стенки с потрохами органов брюшной полости, который обычно возникает справа от нормального прикрепления пуповины. Нет мембраны, покрывающей выпотрошенные петли кишечника плода, которые можно увидеть в околоплодных водах на месте дефекта (рис. 13). Омфалоцеле, неспособность эмбриональной кишки вернуться в брюшную полость к 12 неделе беременности, возникает в месте прикрепления пуповины (рис.14) и обычно покрывается оболочкой, состоящей из брюшины и амниона. Омфалоцеле ассоциируется с хромосомными аномалиями плода в 33–50% случаев и требует тщательного поиска других аномалий плода. ЗВУР обычно ассоциируется как с гастрошизисом, так и с омфалоцеле.
Рис. 15. Поперечный вид живота на уровне пупочного отверстия (ci), показывающий нормальный резкий угол наклона. |
Рис.16. Гастрошизис диагностируется, когда видно, что свободные петли кишечника выходят из брюшной полости через дефект выше и справа от нормального прикрепления пуповины. Эти петли кишечника не покрывают мембраны. |
Рис. 17. На этой сагиттальной плоскости сканирования показано верхнее омфалоцеле, выходящее ниже грудной клетки. Справа от груза виден шнур (C). Омфалоцеле покрыто двухслойной мембраной из амниона и брюшины. |
Признак с двойным пузырем , классически связанный с дуоденальной непроходимостью, не специфичен для атрезии, но также может наблюдаться при обструкции из-за мальротации или кольцевого образования поджелудочной железы.
НАРУШЕНИЯ ПОЧКИ
Почки плода можно увидеть в плоскости поперечного сканирования чуть ниже уровня желудка, в дорсальных параспинальных областях (рис. 15). Фетальный пузырь представляет собой круглую, заполненную жидкостью структуру в передней средней линии таза плода. Объем околоплодных вод дает представление о функции почек плода. У плода с отсутствием почек, почечной непроходимостью или нефункционирующими почками (почечная дисплазия) после 20 недель беременности объем околоплодных вод заметно уменьшается.Однако до 20 недель беременности объем околоплодных вод может быть нормальным, несмотря на пороки развития почек.
Рис. 18. Поперечное сканирование нижнего таза, показывающее плодный пузырь (bl). Пуповина видна справа от мочевого пузыря. |
Обструктивная уропатия может быть вызвана клапанами задней уретры, атрезией уретры или синдромом стойкой клоаки. Ультразвуковые исследования включают большой мочевой пузырь и увеличенные мочеточники, которые видны как кистозные извитые структуры в нижней части живота (рис.16). Обструкцию лоханочно-мочеточникового перехода можно заподозрить, когда видна увеличенная почечная лоханка плода без увеличенного мочевого пузыря.
Рис. 19. В случае атрезии уретры, как показано здесь на ранних сроках беременности, большой плодный пузырь (bl), асцит мочевого пузыря (asc) и гидронефротические почки (K) видны на такое же поперечное изображение. |
Оценка изменений объема околоплодных вод
Амниотическая жидкость является физиологическим продолжением плода.Отклонения от нормы объема околоплодных вод — это неспецифическая находка, требующая дальнейшего исследования. Многоводие определяется как объем околоплодных вод, превышающий 2000 мл. Клинический диагноз ставится на основании большого на сегодняшний день размера матки, увеличения жидкости и нормального размера плода. Избыток жидкости виден на УЗИ в виде больших безэховых участков. Единственный карман жидкости размером 8 см и более предполагает многоводие; это происходит примерно в 1% беременностей. 54 Избыток жидкости может быть обнаружен при материнском диабете, эритробластозе или пороке развития плода. 55 При тяжелом эритробластозе во время ультразвукового исследования может наблюдаться отек плода.
У трети беременностей, осложненных многоводием, причина не установлена. 56 Пороки развития плода могут осложнять до 40% случаев, когда исключены двойня, диабет и несовместимость групп крови.
Олигогидрамнион может быть связан с аномалиями почек плода, ЗВУР, послеродовым плодом или разрывом мембран. Клинический диагноз ставится, если высота дна матки мала и при ультразвуковом исследовании мало околоплодных вод или нет.Когда околоплодные воды уменьшаются, мелкие части плода скучиваются, и плод соприкасается со стенкой матки в большинстве плоскостей сканирования.
Индекс околоплодных вод, представляющий собой сумму самого большого вертикального кармана околоплодных вод в каждом из четырех квадрантов матки, является полезным полуколичественным измерением объема жидкости. 57
Тяжелое маловодие наблюдается, когда размер самого большого вертикального кармана околоплодных вод составляет менее 1 см. Крупные аномалии развития плода наблюдались у 13% пациентов с тяжелым олигогидрамнионом.У структурно нормального плода с неповрежденными оболочками тяжелое олигогидрамнион может быть показанием для родов. 58
Оценка благополучия плода
Биофизический профиль — это тест, который используется в сочетании с дородовым тестированием сердечного ритма плода для оценки благополучия плода при беременностях с высоким риском. 59 Тест определяет дыхание и движения тела плода, тонус плода и объем околоплодных вод. Он также включает нестрессовый тест как меру реактивности плода.Каждому из этих пяти параметров присваивается балл 2, если он нормальный, и 0, если он ненормальный (Таблица 3). За плодом наблюдают до тех пор, пока не будут видны все параметры или пока не пройдет 30 минут.
Таблица 3. Оценка биофизического профиля
| Переменная | Оценка 2 | Оценка 0 |
| устойчивых дыхательных движений плода дыхательные движения за 30 минут наблюдения | Менее 30 секунд дыхательных движений плода мин 30 мин | |
| Движения плода | Три или более грубых движений тела мин. 30 мин | Два или меньше грубых движений тела мин. 30 мин |
| Тонус плода | По крайней мере, одно движение конечности от сгибания к разгибанию и быстрое возвращение к сгибанию | Частичное или полное разгибание конечности без сгибания; отсутствие движения плода |
| Реактивность плода | Два или более ускорения сердца плода 15 уд / мин в течение 15 с за 40-минутный период наблюдения | Менее двух ускорений сердечного ритма плода за 40 мин |
| Амниотическая жидкость объем | Карман для жидкости размером не менее 2 см в двух перпендикулярных плоскостях или AFI, равный 5 | Самый большой карман для жидкости размером менее 2 см в двух перпендикулярных плоскостях или AFI менее 5 |
(Manning FA , Baskett TF, Morrison I et al: Оценка биофизического профиля плода: проспективное исследование с участием 1184 пациентов с высоким риском.Am J Obstet Gynecol 140: 289, 1981)
Этот период наблюдения помогает отличить нормальный плод с физиологическим периодическим крутым циклом от плода с хронической асфиксией и депрессией центральной нервной системы. Дыхательные движения плода происходят примерно в 30% случаев и при осмотре демонстрируют, что сложная функция центральной нервной системы плода не нарушена. 59 Дыхательные движения плода наблюдаются у нормального плода после 24 недель беременности. 60
Нормальный биофизический профиль (от 8 до 10) связан со скорректированным коэффициентом перинатальной смертности от 1 до 2 на 1000. 61 Результат теста 6 указывает на необходимость повторного тестирования в течение 24 часов. Баллы 4 или меньше являются высокопрогнозирующими факторами внутриутробного развития плода и, в случае доношенного плода, являются показанием для родов. Низкие баллы связаны с дистрессом плода во время родов, а также с низкими баллами по шкале Апгар. Vintzileos и его коллеги 62 наблюдали хорошую корреляцию между низким биофизическим профилем и ацидозом плода.
У чрезвычайно недоношенного плода низкий балл не обязательно указывает на необходимость немедленных родов. Врач должен взвесить риск дистресса или гибели плода с риском недоношенности. В этой клинической ситуации может быть показана стабилизация любого неблагоприятного состояния матери (например, повышение уровня глюкозы в крови у пациента с диабетом или высокое кровяное давление у пациента с гипертонией) и повторение биофизического теста через короткое время.
Оценка риска преждевременных родов
Ультрасонографическая оценка шейки матки как маркер для оценки риска преждевременных родов вызывает значительный интерес (рис.17). 63 Iams и соавторы 64 опубликовали большое многоцентровое исследование, подтверждающее, что пациенты с короткой шейкой матки, по данным эндовагинальной ультрасонографии, имеют повышенный риск преждевременных родов. Ясно, что длина шейки матки уменьшается с увеличением срока беременности и что нет длины шейки матки, при которой риск преждевременных родов равен нулю. Длина шейки матки менее 25 мм указывает на повышенный риск преждевременных родов как в группах высокого, так и в группах низкого риска.Одно эндовагинальное измерение длины шейки матки через 24 недели можно использовать для оценки статуса риска. 65 Длина шейки матки также может быть более объективным и клинически эффективным средством оценки шейки матки у пациентов с шейным серкляжем.
Рис. 20. Если материнский мочевой пузырь наполнен, шейку матки (Cvx) можно четко увидеть и измерить. Длина шейки матки менее 25–30 мм связана с повышенным риском преждевременных родов. |
Инвазивные процедуры
Ультразвук можно использовать для локализации благоприятного кармана околоплодных вод перед выполнением амниоцентеза. 66 Игла может быть введена при прямой визуализации с помощью сканера в реальном времени. Имеется направляющая для иглы, чтобы помочь акушеру при установке иглы, но это может ограничить способность оператора перемещать иглу в трех измерениях. Предпочтительно вводить иглу копланарным образом (, т.е. , в той же продольной плоскости, что и ультразвуковой преобразователь), чтобы можно было видеть всю длину следа иглы. Транспланарное размещение (, т.е. , перпендикулярно плоскости ультразвука) ограничивает ультразвуковой обзор иглы.
При заборе проб ворсинок хориона катетер вводят в плацентарное ложе под контролем ультразвука. Аналогичным образом, одновременное ультразвуковое наблюдение в реальном времени используется при чрескожном заборе образцов пуповинной крови или кордоцентезе. 67
Трехмерное ультразвуковое исследование
Трехмерное ультразвуковое исследование предлагает новый важный метод визуализации, который может произвести революцию в акушерском ультразвуке. Первоначально трехмерные изображения были получены путем компьютерной обработки нескольких двумерных (2D) изображений.В настоящее время можно получать трехмерные изображения в реальном времени (рис. 18). 68 Трехмерное ультразвуковое изображение состоит из объема данных, которыми впоследствии можно управлять для отображения нескольких продольных, поперечных и коронарных изображений. Сонолог может получить изображения, которые могут быть недоступны с помощью обычной 2D сонографии, и изображения могут быть не такими зависимыми от оператора, как с 2D сонографией. Саггитальный вид головного мозга плода, чтобы посмотреть на мозолистое тело, например, нелегко получить при двухмерном исследовании, можно легко получить во время манипулирования объемом набора трехмерных данных.Понятно, что если качество изображения плохое в 2D, то оно также может быть неоптимальным в 3D.
Рис. 21. Трехмерное изображение плода в конце первого триместра. Любезно предоставлено GE Medical Systems. |
Все больше исследований показывают, что 3D-изображения могут повысить точность обнаружения аномалий лица, ушей и дистальных отделов плода по сравнению с 2D-изображениями (рис. 19). 69 , 70
Рис.22. Трехмерное изображение плода с высокой детализацией конечностей. Любезно предоставлено GE Medical Systems. |
Ультразвуковой атлас | GLOWM
Атлас акушерского УЗИ
Международным обществом ультразвука в акушерстве и гинекологии
под редакцией профессора Джанлуиджи Пилу
Отделение акушерства и гинекологии, Болонья, Италия
В комплекте:
Ранняя беременность и эмбриогенез
Гестационный мешок и желтое тело
Условные обозначения: гестационный мешок и желтое тело
наверх
Желтое тело
Легенда: желтое тело
наверх
Гестационный мешок на УЗИ 2D на сроке 4–6 недель
Легенда: Гестационный мешок в УЗИ 2D на сроке 4–6 недель
Ссылка (и): Oh JS, Wright G, Coulam CB.Диаметр гестационного мешка на очень ранних сроках беременности как предиктор исхода для плода. Ультразвуковой акушерский гинеколь 2002; 20 (3): 267–9. PubMed PMID: 12230450.
к началу
Гестационный мешок на 3D-УЗИ на сроке 4–7 недель
Легенда: Гестационный мешок в 3D УЗИ на сроке 4–7 недель
наверх
Пристальный взгляд на плодный мешок на 7 неделе беременности
Легенда: пристальный взгляд на плодный мешок на 7 неделе беременности
Ссылка (и): Grisolia G, Milano K, Pilu G, Banzi C, David C, Gabrielli S, Rizzo N, Morandi R, Bovicelli L.Биометрия ранних сроков беременности с помощью трансвагинальной сонографии. Ультразвуковой акушерский гинеколь 1993; 3 (6): 403–11. PubMed PMID: 12797241.
к началу
Эмбрион на сроке беременности 7–10 недель
Легенда: сонография эмбрионального периода с помощью УЗИ 3D (вверху) и 2D. Хорошо видны развивающиеся мозговые пузырьки.
Ссылка (и): Blaas HG, Eik-Nes SH, Kiserud T, Hellevik LR. Раннее развитие переднего и среднего мозга: продольное ультразвуковое исследование от 7 до 12 недель беременности.Ультразвуковой акушерский гинеколь 1994; 4 (3): 183–92. PubMed PMID: 12797178.
Blaas HG, Eik-Nes SH, Kiserud T, Hellevik LR. Раннее развитие заднего мозга: продольное ультразвуковое исследование от 7 до 12 недель беременности. Ультразвуковой акушерский гинекол 1995; 5 (3): 151–60. PubMed PMID: 7788488.
Blaas HG, Eik-Nes SH, Kiserud T, Berg S, Angelsen B, Olstad B. Трехмерная визуализация полостей мозга у человеческих эмбрионов. Ультразвуковой акушерский гинекол 1995; 5 (4): 228–32. PubMed PMID: 7600202.
к началу
Мозговые везикулы на 8 неделе беременности
Легенда: мозговые пузырьки на 8 неделе беременности
Ссылка (и): Blaas HG, Eik-Nes SH, Kiserud T, Hellevik LR.Раннее развитие переднего и среднего мозга: продольное ультразвуковое исследование от 7 до 12 недель беременности. Ультразвуковой акушерский гинеколь 1994; 4 (3): 183–92. PubMed PMID: 12797178.
Blaas HG, Eik-Nes SH, Kiserud T, Hellevik LR. Раннее развитие заднего мозга: продольное ультразвуковое исследование от 7 до 12 недель беременности. Ультразвуковой акушерский гинекол 1995; 5 (3): 151–60. PubMed PMID: 7788488.
Blaas HG, Eik-Nes SH, Kiserud T, Berg S, Angelsen B, Olstad B. Трехмерная визуализация полостей мозга у человеческих эмбрионов.Ультразвуковой акушерский гинекол 1995; 5 (4): 228–32. PubMed PMID: 7600202.
к началу
Мозговые везикулы на 8 неделе беременности: развернутый эмбрион
Легенда: мозговые пузырьки на 8 неделе беременности: развернутый эмбрион
Ссылка (-а): Blaas HG, Eik-Nes SH, Kiserud T, Hellevik LR. Раннее развитие переднего и среднего мозга: продольное ультразвуковое исследование от 7 до 12 недель беременности. Ультразвуковой акушерский гинеколь 1994; 4 (3): 183–92. PubMed PMID: 12797178.
Blaas HG, Eik-Nes SH, Kiserud T, Hellevik LR.Раннее развитие заднего мозга: продольное ультразвуковое исследование от 7 до 12 недель беременности. Ультразвуковой акушерский гинекол 1995; 5 (3): 151–60. PubMed PMID: 7788488.
Blaas HG, Eik-Nes SH, Kiserud T, Berg S, Angelsen B, Olstad B. Трехмерная визуализация полостей мозга у человеческих эмбрионов. Ультразвуковой акушерский гинекол 1995; 5 (4): 228–32. PubMed PMID: 7600202.
к началу
Слепки мозговых пузырьков на сроке 7–10 недель
Легенда: слепки мозговых пузырьков на сроке 7–10 недель
Ссылка (и): Blaas HG, Eik-Nes SH, Kiserud T., Hellevik LR.Раннее развитие переднего и среднего мозга: продольное ультразвуковое исследование от 7 до 12 недель беременности. Ультразвуковой акушерский гинеколь 1994; 4 (3): 183–92. PubMed PMID: 12797178.
Blaas HG, Eik-Nes SH, Kiserud T, Hellevik LR. Раннее развитие заднего мозга: продольное ультразвуковое исследование от 7 до 12 недель беременности. Ультразвуковой акушерский гинекол 1995; 5 (3): 151–60. PubMed PMID: 7788488.
Blaas HG, Eik-Nes SH, Kiserud T, Berg S, Angelsen B, Olstad B. Трехмерная визуализация полостей мозга у человеческих эмбрионов.Ультразвуковой акушерский гинекол 1995; 5 (4): 228–32. PubMed PMID: 7600202.
к началу
Конец эмбриогенеза и начало периода плода: 11 недель беременности
Условные обозначения: Конец эмбриогенеза и начало периода плода: 11 недель беременности
наверх
Лица плода
Легенда: лица плода
Ссылка (-а): Rotten D, Levaillant JM. Двух- и трехмерная сонографическая оценка лица плода. 1. Систематический анализ нормального лица.Ультразвуковой акушерский гинекол 2004; 23 (3): 224–31. PubMed PMID: 15027008.
к началу
Плацента
Нормальная плацента
Условные обозначения: нормальная плацента
наверх
Пуповина нормальная
Условные обозначения: Обычная пуповина
Наверх
Предлежание плаценты
Обозначения: Предлежание плаценты
Ссылка (-а): Ойелесе Ю. Предлежание плаценты: развивающаяся роль ультразвука. Ультразвуковой акушерский гинеколь 2009; 34 (2): 123–6.PubMed PMID: 19644942.
Ghi T, Contro E, Martina T, Piva M, Morandi R, Orsini LF, Meriggiola MC, Pilu G, Morselli-Labate AM, De Aloysio D, Rizzo N, Pelusi G. Длина шейки матки и риск дородового кровотечения у женщин с полным предлежание плаценты. Ультразвуковой акушерский гинеколь 2009; 33 (2): 209–12. PubMed PMID: 1
35.
Оппенгеймер Л., Холмс П., Симпсон Н., Дабровски А. Диагностика низколежащей плаценты: может ли миграция в третьем триместре предсказать исход? Ультразвуковой акушерский гинекол 2001; 18 (2): 100–2.PubMed PMID: 11529986.
Taipale P, Hiilesmaa V, Ylöstalo P. Трансвагинальное ультразвуковое исследование на 18-23 неделе для прогнозирования предлежания плаценты при родах. Ультразвуковой акушерский гинеколь 1998; 12 (6): 422–5. PubMed PMID: 9918091.
наверх
Приросшая плацента
Легенда: Приросшая плацента
Ссылка (-а): Hasegawa J, Matsuoka R, Ichizuka K, Mimura T., Sekizawa A, Farina A, Okai T. Факторы, предрасполагающие к массивному кровотечению во время кесарева сечения у пациентов с предлежанием плаценты.Ультразвуковой акушерский гинеколь 2009; 34 (1): 80–4. PubMed PMID: 19565529.
Ян Джи, Лим Ю.К., Ким Х.С., Чанг К.Х., Ли Дж.П., Рю Х.С. Сонографические данные о лакунах плаценты и прогноз приросшей плаценты у женщин с полным предлежанием плаценты и предшествующим кесаревым сечением. Ультразвуковой акушерский гинекол 2006; 28 (2): 178–82. PubMed PMID: 16858740.
Чжоу М.М., Цзэн Дж.Дж., Хван Джи, Хо Э.С., Ли Й. Сонографический вид кровотока смерча в приросшей / прирастающей плаценте. Ультразвуковой акушерский гинекол 2001; 17 (4): 362–3.PubMed PMID: 11339200.
наверх
Велюровая вставка шнура
Обозначения: Пелевидная вставка шнура
Ссылка (-а): Сепульведа В., Рохас I, Роберт Дж. А., Шнапп К., Алькальд Дж. Л.. Пренатальное обнаружение бархатистого прикрепления пуповины: проспективное цветное допплеровское ультразвуковое исследование. Ультразвуковой акушерский гинеколь 2003; 21 (6): 564–9. PubMed PMID: 12808673.
наверх
Vasa previa
Обозначения: Vasa previa
Ссылка (-а): Катанзарит V, Майда C, Томас В., Мендоза A, Stanco L, Piacquadio KM.Пренатальная сонографическая диагностика предлежания сосудов: результаты УЗИ и акушерские исходы в 10 случаях. Ультразвуковой акушерский гинекол 2001; 18 (2): 109–15. PubMed PMID: 11529988.
Oyelese KO, Schwärzler P, Coates S, Sanusi FA, Hamid R, Campbell S. Стратегия снижения уровня смертности от предлежания сосудов с использованием трансвагинальной сонографии с цветным допплером. Ультразвуковой акушерский гинеколь 1998; 12 (6): 434–8. PubMed PMID: 9918094.
Фунг Т.Ю., Лау Т.К. Плохой перинатальный исход, связанный с предлежанием сосудов: можно ли это предотвратить? Отчет о трех случаях и обзор литературы.Ультразвуковой акушерский гинеколь 1998; 12 (6): 430–3. Рассмотрение. PubMed PMID: 9918093.
наверх
Хориоангиома плаценты
Обозначения: Хориоангиома плаценты
Ссылка (-а): Quarello E, Bernard JP, Leroy B, Ville Y. Пренатальное лазерное лечение хориоангиомы плаценты. Ультразвуковой акушерский гинеколь 2005; 25 (3): 299–301. Рассмотрение. PubMed PMID: 15736199.
Бермудес К., Луенгас О., Перес-Вульф Дж., Дженатиос Ю., Гарсия V, Гевара-Сулоага Ф., Кинтеро РА. Лечение хориоангиомы плаценты с помощью эндоскопической деваскуляризации и внутриматочных переливаний.Ультразвуковой акушерский гинеколь 2007; 29 (1): 97–8. PubMed PMID: 17201009.
Сепульведа В., Авилес Г., Карстенс Е., Корраль Е., Перес Н. Хориоангиома плаценты. Ультразвуковой акушерский гинеколь 2000; 16 (6): 597–8. PubMed PMID: 11169362.
Jauniaux E, Ogle R. Цветная допплеровская визуализация в диагностике и лечении хориоангиом. Ультразвуковой акушерский гинеколь 2000; 15 (6): 463–7. PubMed PMID: 11005112.
наверх
Молярная беременность
Условные обозначения: Молярная беременность
Ссылка (-а): Кирк Э., Папагеоргиу А.Т., Кондоус Дж., Боттомли К., Борн Т.Точность УЗИ в первом триместре в диагностике пузырно-заносной родинки. Ультразвуковой акушерский гинеколь 2007; 29 (1): 70–5. PubMed PMID: 17201012.
Фаулер DJ, Линдси I, Секл MJ, Себир Нью-Джерси. Гистоморфометрические особенности пузырно-заносных родинок на ранних сроках беременности: связь с возможностью обнаружения при ультразвуковом исследовании. Ультразвуковой акушерский гинеколь 2007; 29 (1): 76–80. PubMed PMID: 17171630.
Johns J, Greenwold N, Buckley S, Jauniaux E. Проспективное исследование ультразвукового скрининга молярных беременностей при невынашивании беременности.Ультразвуковой акушерский гинеколь 2005; 25 (5): 493–7. PubMed PMID: 15818571.
Себире Н.Дж., Рис Х., Парадинас Ф., Секл М., Ньюлендс Э. Диагностические последствия рутинного ультразвукового исследования при гистологически подтвержденных ранних молярных беременностях. Ультразвуковой акушерский гинекол 2001; 18 (6): 662–5. PubMed PMID: 11844211.
Бенсон CB, Genest DR, Bernstein MR, Soto-Wright V, Goldstein DP, Berkowitz RS. Сонографический вид полных пузырно-пузырчатых пятен в первом триместре. Ультразвуковой акушерский гинеколь 2000; 16 (2): 188–91.PubMed PMID: 11117091.
Jauniaux E. Ультразвуковая диагностика и наблюдение за гестационной трофобластической болезнью. Ультразвуковой акушерский гинеколь 1998; 11 (5): 367–77. Рассмотрение. PubMed PMID: 9644780.
наверх
Одиночная пупочная артерия
Обозначения: одиночная пупочная артерия
Ссылка (-а): Рембускос Г., Цицерон С., Лонго Д., Саккини С., Николаидес К. Х. Одиночная пупочная артерия на сроке гестации 11-14 недель: связь с хромосомными дефектами. Ультразвуковой акушерский гинеколь 2003; 22 (6): 567–70.PubMed PMID: 14689527.
Raio L, Ghezzi F, Di Naro E, Cromi A, Buttarelli M, Sonnenschein M, Dürig P. Характеристики скорости кровотока в венозном протоке у плодов с единственной пупочной артерией. Ультразвуковой акушерский гинеколь 2003; 22 (3): 252–6. PubMed PMID: 12942496.
Фаррелл Т., Лесли Дж., Оуэн П. Точность и значение пренатальной диагностики единственной пупочной артерии. Ультразвуковой акушерский гинеколь 2000; 16 (7): 667. PubMed PMID: 11169377.
Geipel A, Germer U, Welp T., Schwinger E, Gembruch U. Пренатальная диагностика единственной пупочной артерии: определение отсутствующей стороны, связанных аномалий, результаты допплера и перинатальный исход.Ультразвуковой акушерский гинеколь 2000; 15 (2): 114–7. PubMed PMID: 10775992.
Райо Л., Геззи Ф., Ди Наро Э., Франки М., Брювилер Х., Люшер К.П. Пренатальная оценка желе Уортона в пуповине с единственной артерией. Ультразвуковой акушерский гинеколь 1999; 14 (1): 42–6. PubMed PMID: 10461337.
Persutte WH, Hobbins J. Единственная пупочная артерия: клиническая загадка современной пренатальной диагностики. Ультразвуковой акушерский гинекол 1995; 6 (3): 216–29. Рассмотрение.
PubMed PMID: 8521073.
Jauniaux E. Единственная артерия пуповины: стоит ли обследоваться в антенатальном периоде? Ультразвуковой акушерский гинеколь 1995; 5 (2): 75–6.PubMed PMID: 7719870.
Catanzarite VA, Hendricks SK, Maida C, Westbrook C, Cousins L, Schrimmer D. Пренатальная диагностика двухсосудистого спинного мозга: значение для консультирования пациентов и акушерского ведения. Ультразвуковой акушерский гинекол 1995; 5 (2): 98–105. PubMed PMID: 7632225.
наверх
Киста пуповины
Обозначения: Киста пуповины
Ссылка (-а): Геззи Ф, Райо Л., Ди Наро Э, Франки М., Кроми А., Дюриг П. Одиночные и множественные кисты пуповины на ранних сроках беременности: две разные сущности.Ультразвуковой акушерский гинеколь 2003; 21 (3): 215–9. PubMed PMID: 12666213.
Сепульведа В. Остерегайтесь «кисты» пуповины. Ультразвуковой акушерский гинеколь 2003; 21 (3): 213–4. PubMed PMID: 12666212.
Battaglia C, Artini PG, D’Ambrogio G, Genazzani AR. Сдавление пуповинного сосуда расширяющейся аллантоидной кистой: клинический случай. Ультразвуковой акушерский гинекол 1992; 2 (1): 58–60. PubMed PMID: 12797010.
наверх
Гемангиома пуповины
Условные обозначения: гемангиома пуповины
наверх
Отслойка плаценты
Условные обозначения: Отслойка плаценты
наверх
Лицо плода
2D сонография лица плода
Легенда: комбинация сагиттального и коронарного сечения позволяет детально оценить лицо плода на ранних сроках беременности
Ссылка (-а): Ghi T, Perolo A, Banzi C, Contratti G, Valeri B, Savelli L, Morselli GP, Bovicelli Л, Пилу Г.Двумерное ультразвуковое исследование является точным методом диагностики черепно-лицевой аномалии плода. Ультразвук Obstet Gynecol 2002 Jun; 19 (6): 543–51. PubMed PMID: 12047531.
Rotten D, Levaillant JM. Двух- и трехмерная сонографическая оценка лица плода. 1. Систематический анализ нормального лица. Ультразвуковой акушерский гинекол 2004; 23 (3): 224–31. PubMed PMID: 15027008.
к началу
3D сонография лица плода
Легенда: 3D УЗИ — идеальный инструмент для оценки лица плода
Ссылка (-а): Merz E, Miric-Tesanic D, Welter C.Значение электронного скальпеля (режим разрезания) в оценке лица плода. Ультразвуковой акушерский гинеколь 2000; 16 (6): 564–8. PubMed PMID: 11169352.
Rotten D, Levaillant JM. Двух- и трехмерная сонографическая оценка лица плода. 1. Систематический анализ нормального лица. Ультразвуковой акушерский гинекол 2004; 23 (3): 224–31. PubMed PMID: 15027008.
Мерц Э., Бенуа Б., Блаас Х. Г., Баба К., Краточвиль А., Нельсон Т., Преториус Д., Юркович Д., Чанг Ф. М., Ли А.; Фокус-группа ISUOG 3D. Стандартизация трехмерных изображений в акушерстве и гинекологии: утверждение консенсуса.Ультразвуковой акушерский гинеколь 2007; 29 (6): 697–703. PubMed PMID: 17523164.
к началу
Нёбо плода
Легенда: 3D-УЗИ позволяет визуализировать нёбо плода
Ссылка (-а): Platt LD, Devore GR, Pretorius DH. Улучшение антенатальной диагностики волчьей пасти / заячьей губы с помощью трехмерной сонографии: вид «перевернутого лица». J Ultrasound Med 2006; 25 (11): 1423–30. PubMed PMID: 17060428.
Пилу Г., Сегата М. Новый метод визуализации нормального и расщелины вторичного нёба плода: инсонация под углом и трёхмерное ультразвуковое исследование.Ультразвуковой акушерский гинеколь 2007; 29 (2): 166–9. PubMed PMID: 17111460.
Ten PM, Pedregosa JP, Santacruz B, Adiego B, Barron E, Sepulveda W. Трехмерная ультразвуковая диагностика волчьей пасти: «обратное лицо», «перевернутое лицо» или «косое лицо» — какой метод лучше? Ультразвуковой акушерский гинеколь 2009; 33 (4): 399–406. PubMed PMID: 1
03.
к началу
3D УЗИ черепа плода
Легенда: кости, которые образуют череп плода, а также наложенные швы и роднички визуализируются с помощью приложения 3D-ультразвука.
Ссылка (и): Фаро C, Бенуа Б., Вегжин П., Чауи Р., Николаидес К.Х.Трехмерное сонографическое описание лобных костей плода и метопического шва. Ультразвуковой акушерский гинекол 2005; 26 (6): 618–21. PubMed PMID: 16193520.
к началу
3D томография лица плода
Легенда: 3D-томография лица плода
Ссылка (-а): Ghi T, Perolo A, Banzi C, Contratti G, Valeri B, Savelli L, Morselli GP, Bovicelli L, Pilu G. диагностика черепно-лицевой аномалии плода. Ультразвуковой акушерский гинеколь 2002; 19 (6): 543–51.PubMed PMID: 12047531.
Платт Л.Д., Деворе Г.Р., Преториус Д.Х. Улучшение антенатальной диагностики волчьей пасти / заячьей губы с помощью трехмерной сонографии: вид «перевернутого лица». J Ultrasound Med 2006; 25 (11): 1423–30. PubMed PMID: 17060428.
Пилу Г., Сегата М. Новый метод визуализации нормального и расщелины вторичного нёба плода: инсонация под углом и трёхмерное ультразвуковое исследование. Ультразвуковой акушерский гинеколь 2007; 29 (2): 166–9. PubMed PMID: 17111460.
Десять вечера, Педрегоса Дж. П., Сантакрус Б., Адиего Б., Бэррон Е., Сепульведа В.Трехмерная ультразвуковая диагностика волчьей пасти: «обратное лицо», «перевернутое лицо» или «косое лицо» — какой метод лучше? Ультразвуковой акушерский гинеколь 2009; 33 (4): 399–406. PubMed PMID: 1
03.
к началу
Разновидности межличностных расщелин плода
Легенда: Разновидности лицевых расщелин плода
Ссылка (-а): Rotten D, Levaillant JM. Двух- и трехмерная сонографическая оценка лица плода. 2. Анализ заячьей губы, альвеол и неба. Ультразвуковой акушерский гинекол 2004; 24 (4): 402–11.PubMed PMID: 15343594.
Pilu G, Visentin A, Ambrosini G, D’Antona D, Andrisani A. Трехмерная сонография односторонней расщелины Тессье номер 7 у плода в середине триместра. Ультразвуковой акушерский гинекол 2005; 26 (1): 98–9. PubMed PMID: 15
3.
Ghi T, Perolo A, Banzi C, Contratti G, Valeri B, Savelli L, Morselli GP, Bovicelli L, Pilu G. Двумерное ультразвуковое исследование является точным в диагностике черепно-лицевой аномалии плода. Ультразвуковой акушерский гинеколь 2002; 19 (6): 543–51. PubMed PMID: 12047531.Ten PM, Pedregosa JP, Santacruz B, Adiego B, Barron E, Sepulveda W. Трехмерная ультразвуковая диагностика волчьей пасти: «обратное лицо», «перевернутое лицо» или «косое лицо» — какой метод лучше? Ультразвуковой акушерский гинеколь 2009; 33 (4): 399–406. PubMed PMID: 1
03.
к началу
Изолированная заячья губа
Условные обозначения: Изолированная заячья губа
Ссылка (-а): Rotten D, Levaillant JM. Двух- и трехмерная сонографическая оценка лица плода. 2. Анализ заячьей губы, альвеол и неба.Ультразвуковой акушерский гинекол 2004; 24 (4): 402–11. PubMed PMID: 15343594.
Ghi T, Perolo A, Banzi C, Contratti G, Valeri B, Savelli L, Morselli GP, Bovicelli L, Pilu G. Двумерное ультразвуковое исследование является точным в диагностике черепно-лицевой аномалии плода. Ультразвуковой акушерский гинеколь 2002; 19 (6): 543–51. PubMed PMID: 12047531.
Ten PM, Pedregosa JP, Santacruz B, Adiego B, Barron E, Sepulveda W. Трехмерная ультразвуковая диагностика волчьей пасти: «обратное лицо», «перевернутое лицо» или «косое лицо» — какой метод лучше? Ультразвуковой акушерский гинеколь 2009; 33 (4): 399–406.PubMed PMID: 1
03.
к началу
Расщелина губы и неба
Условные обозначения: расщелина губы и неба
Ссылка (-а): Rotten D, Levaillant JM. Двух- и трехмерная сонографическая оценка лица плода. 2. Анализ заячьей губы, альвеол и неба. Ультразвуковой акушерский гинекол 2004; 24 (4): 402–11. PubMed PMID: 15343594.
Ghi T, Perolo A, Banzi C, Contratti G, Valeri B, Savelli L, Morselli GP, Bovicelli L, Pilu G. Двумерное ультразвуковое исследование является точным в диагностике черепно-лицевой аномалии плода.Ультразвуковой акушерский гинеколь 2002; 19 (6): 543–51. PubMed PMID: 12047531.
Ten PM, Pedregosa JP, Santacruz B, Adiego B, Barron E, Sepulveda W. Трехмерная ультразвуковая диагностика волчьей пасти: «обратное лицо», «перевернутое лицо» или «косое лицо» — какой метод лучше? Ультразвуковой акушерский гинеколь 2009; 33 (4): 399–406. PubMed PMID: 1
03.
к началу
Двусторонняя расщелина губы и неба
Обозначения: Двусторонняя расщелина губы и неба
Ссылка (-а): Rotten D, Levaillant JM.Двух- и трехмерная сонографическая оценка лица плода. 2. Анализ заячьей губы, альвеол и неба. Ультразвуковой акушерский гинекол 2004; 24 (4): 402–11. PubMed PMID: 15343594.
Ghi T, Perolo A, Banzi C, Contratti G, Valeri B, Savelli L, Morselli GP, Bovicelli L, Pilu G. Двумерное ультразвуковое исследование является точным в диагностике черепно-лицевой аномалии плода. Ультразвуковой акушерский гинеколь 2002; 19 (6): 543–51. PubMed PMID: 12047531.
Десять вечера, Педрегоса Дж. П., Сантакрус Б., Адиего Б., Бэррон Е., Сепульведа В.Трехмерная ультразвуковая диагностика волчьей пасти: «обратное лицо», «перевернутое лицо» или «косое лицо» — какой метод лучше? Ультразвуковой акушерский гинеколь 2009; 33 (4): 399–406. PubMed PMID: 1
03.
к началу
Лицевые аномалии с голопроэнцефалией
Легенда: аномалии лица с голопроэнцефалией
Ссылка (и): Blaas HG, Eriksson AG, Salvesen KA, Isaksen CV, Christensen B, Møllerløkken G, Eik-Nes SH. Мозг и лицо при голопроэнцефалии: пре- и постнатальное описание 30 случаев.Ультразвуковой акушерский гинеколь 2002; 19 (1): 24–38. PubMed PMID: 11851965.
Blaas HG. Голопрозэнцефалия в 10 недель 2 дня (CRL 33 мм). Ультразвуковой акушерский гинеколь 2000; 15 (1): 86–7. PubMed PMID: 10776022.
Блаас Х.Г., Эйк-Нес С.Х., Вайнио Т., Исаксен CV. Голопроэнцефалия Alobar на сроке 9 недель, визуализированная с помощью двух- и трехмерного ультразвукового исследования. Ультразвуковой акушерский гинеколь 2000; 15 (1): 62–5. PubMed PMID: 10776015.
к началу
Боковая расщелина лица плода
Легенда: Боковая расщелина лицевой части плода
Ссылка (-а): Pilu G, Visentin A, Ambrosini G, D’Antona D, Andrisani A.Трехмерная сонография односторонней расщелины Тессье номер 7 у плода в середине триместра. Ультразвуковой акушерский гинекол 2005; 26 (1): 98–9. PubMed PMID: 15
3.
к началу
Микрогнатия
Легенда: Micrognathia
Ссылка (-а): Rotten D, Levaillant JM, Martinez H, Ducou le Pointe H, Vicaut E. Нижняя челюсть плода: 2D и 3D сонографический подход к диагностике ретрогнатии и микрогнатии. Ультразвуковой акушерский гинеколь 2002; 19 (2): 122–30. PubMed PMID: 11876802.
наверх
Синдром Биндера
Легенда: Синдром Биндера или челюстно-носовая дисплазия может быть диагностирована на ранних сроках беременности. Характерной чертой является маленький нос с уплощением лобно-носового угла. Это часто связано с другими аномалиями, поражающими в основном скелет плода, пороками развития шейного отдела позвоночника, пунктированной хондродисплазией и варфариновой эмбриопатией
Ссылки: Cook K, Prefumo F, Presti F, Homfray T, Campbell S. Синдром Биндера до 24 недель беременности: история болезни.Ультразвуковой акушерский гинеколь 2000; 16 (6): 578–81. PubMed PMID: 11169356.
к началу
Синдром Аперта
Легенда: Сочетание гипертелоризма, большого метопического шва и аномалий пальцев указывает на синдром Апера.
Ссылка (и): Фаро C, Chaoui R, Wegrzyn P, Levaillant JM, Benoit B, Nicolaides KH. Метопический шов у плодов с синдромом Аперта на 22-27 неделе беременности. Ультразвуковой акушерский гинекол 2006; 27 (1): 28–33. PubMed PMID: 16317802.
к началу
Тригоноцефалия
Легенда: аномальная форма черепа с треугольным лбом и преждевременное закрытие метопического шва наводит на мысль о тригоноцефалии, редкой форме краниостеноза, которая часто связана с другими аномалиями.
Ссылка (и): Chaoui R, Levaillant JM , Бенуа Б., Фаро С., Вегжин П., Николаидес К.Х.Трехмерное сонографическое описание аномального метопического шва у плодов во втором и третьем триместре. Ультразвуковой акушерский гинекол 2005; 26 (7): 761–4. PubMed PMID: 16308900.
к началу
Тег скина
Легенда: тег кожи
Ссылка (-а): Pilu G, Visentin A, Ambrosini G, D’Antona D, Andrisani A. Трехмерная сонография односторонней расщелины Тессье номер 7 у плода в середине триместра. Ультразвуковой акушерский гинекол 2005; 26 (1): 98–9. PubMed PMID: 15
3.
к началу
Синдром Беквита Видеманна
Легенда: синдром Беквита Видеманна — редкая врожденная аномалия, характеризующаяся чрезмерным ростом и различными формами аномалий, включая в основном омфалоцеле, макросомию, макроглоссию и дисплазию плаценты
Ссылка (-и): Kotzot D.Пренатальное тестирование при однопородной дисомии: показания и клиническое значение. Ультразвуковой акушерский гинеколь 2008; 31 (1): 100–5. Рассмотрение. PubMed PMID: 18059071.
Избицкий Г., Элиас Д., Галло А., Фариас П., Сод Р. Пренатальная диагностика двусторонней карциномы надпочечников у плода. Ультразвуковой акушерский гинеколь 2005; 26 (6): 669–71. PubMed PMID: 16254889.
Schwärzler P, Bernard JP, Senat MV, Ville Y. Пренатальная диагностика образований надпочечников у плода: дифференциация между кровоизлиянием и солидной опухолью с помощью цветной допплерографии.Ультразвуковой акушерский гинеколь 1999; 13 (5): 351–5. PubMed PMID: 10380301.
Jauniaux E, Nicolaides KH. Ранняя ультразвуковая диагностика и наблюдение за молярной беременностью. Ультразвуковой акушерский гинеколь 1997; 9 (1): 17–21. PubMed PMID:
24.
к началу
Мозг плода
Нормальный мозг плода в середине беременности: базовое обследование
Легенда: Нормальный мозг плода в середине беременности: базовое обследование
Ссылка (и): Образовательный комитет Международного общества ультразвука в акушерстве и гинекологии.Сонографическое исследование центральной нервной системы плода: рекомендации по выполнению «основного обследования» и «нейросонограммы плода». Ультразвуковой акушерский гинеколь 2007; 29 (1): 109–16. PubMed PMID: 17200992.
к началу
Нормальный мозг плода в середине беременности: расширенное обследование
Легенда: Нормальный мозг плода в середине беременности: углубленное обследование
Ссылка (и): Образовательный комитет Международного общества ультразвуковых исследований в акушерстве и гинекологии. Сонографическое исследование центральной нервной системы плода: рекомендации по выполнению «основного обследования» и «нейросонограммы плода».Ультразвуковой акушерский гинеколь 2007; 29 (1): 109–16. PubMed PMID: 17200992.
к началу
Позвоночник плода и нервный канал
Легенда: Позвоночник плода и нервный канал
Ссылка (и): Образовательный комитет Международного общества ультразвуковых исследований в акушерстве и гинекологии. Сонографическое исследование центральной нервной системы плода: рекомендации по выполнению «основного обследования» и «нейросонограммы плода». Ультразвуковой акушерский гинеколь 2007; 29 (1): 109–16. PubMed PMID: 17200992.
наверх
Сосуды головного мозга
Обозначения: сосуды головного мозга
Ссылка (и): Эббинг С., Расмуссен С., Кисеруд Т. Скорость кровотока в средней мозговой артерии, индекс пульсации и коэффициент пульсации головного мозга: продольные эталонные диапазоны и сроки серийных измерений. Ультразвуковой акушерский гинеколь 2007; 30 (3): 287–96. PubMed PMID: 17721916.
Югович Д., Тумбри Дж., Меди? М, Джуки? М.К., Куржак А., Арбейл П., Салихагик-Кадич А. Новый индекс Доплера для прогнозирования перинатального повреждения головного мозга у плодов с ограниченным ростом и гипоксией.Ультразвуковой акушерский гинеколь 2007; 30 (3): 303–11. PubMed PMID: 17721870.
Фигероа-Дизель Х., Эрнандес-Андраде Э., Акоста-Рохас Р., Каберо Л., Гратакос Э. Допплеровские изменения в основных артериях головного мозга плода на разных этапах гемодинамической адаптации при тяжелой задержке внутриутробного развития. Ультразвуковой акушерский гинеколь 2007; 30 (3): 297–302. PubMed PMID: 17661428.
Мари Джи, Ханиф Ф., Крюгер М, Косми Е, Сантолая-Форгас Дж., Тредуэлл МС. Пиковая систолическая скорость средней мозговой артерии: новый параметр Доплера в оценке плодов с задержкой роста.Ультразвуковой акушерский гинеколь 2007; 29 (3): 310–6. PubMed PMID: 17318946.
Фигерас F, Фернандес S, Eixarch E, Gomez O, Martinez JM, Puerto B, Gratacos E. Индекс пульсации средней мозговой артерии: надежность в различных местах отбора проб. Ультразвуковой акушерский гинеколь. 2006 ноябрь; 28 (6): 809–13. PubMed PMID: 17019746.
Laurichesse-Delmas H, Grimaud O, Moscoso G, Ville Y. Цветное допплеровское исследование венозного кровообращения в головном мозге плода и гемодинамическое исследование поперечного синуса головного мозга. Ультразвуковой акушерский гинеколь 1999; 13 (1): 34–42.PubMed PMID: 10201084.
Мари Дж., Адриньоло А., Абухамад А.З., Пирхонен Дж., Джонс, округ Колумбия, Лудомирски А., Копель Дж. А. Диагностика анемии плода с помощью ультразвуковой допплерографии при беременности, осложненной иммунизацией по группе крови матери. Ультразвуковой акушерский гинекол 1995; 5 (6): 400–5. PubMed PMID: 7552802.
Дегани С., Левински Р.М., Шапиро И. Доплеровские исследования мозгового кровотока плода. Ультразвуковой акушерский гинекол 1994; 4 (2): 158–65. PubMed PMID: 12797213.
наверх
Анэнцефалия на протяжении всей беременности
Легенда: анэнцефалия на протяжении всей беременности
Ссылка (-а): Becker R, Mende B, Stiemer B, Entezami M.Сонографические маркеры экзэнцефалии на 9 + 3 неделе беременности. Ультразвуковой акушерский гинеколь 2000; 16 (6): 582–4. PubMed PMID: 11169357.
Чатзипапас И.К., Уитлоу Б.Дж., Экономидес Д.Л. Признак «Микки Маус» и диагноз анэнцефалии на ранних сроках беременности. Ультразвуковой акушерский гинеколь 1999; 13 (3): 196–9. PubMed PMID: 10204212.
Джонсон С.П., Себире Н.Дж., Снайдерс Р.Дж., Тункель С., Николаидес К.Х. Ультразвуковое обследование на анэнцефалию на 10-14 неделе беременности. Ультразвуковой акушерский гинеколь 1997; 9 (1): 14–6. PubMed PMID:
23.Саламанка А, Гонсалес-Гомес Ф, Падилья М.С., Сабатель Р.М., Камара М., Куадрос Дж. Л.. Пренатальная ультразвуковая семиография анэнцефалии: сонографо-патологические корреляции. Ультразвуковой акушерский гинекол 1992; 2 (2): 95–100. PubMed PMID: 12796984.
наверх
Цефалоцеле
Условные обозначения: Cephaloceles
Ссылка (-а): Сепульведа W, Корраль E, Аяла С, Би Си, Гутьеррес Дж., Васкес П. Хромосомные аномалии у плодов с открытыми дефектами нервной трубки: пренатальная идентификация с помощью УЗИ.Ультразвуковой акушерский гинекол 2004; 23 (4): 352–6. PubMed PMID: 15065184.
Budorick NE, Pretorius DH, McGahan JP, Grafe MR, James HE, Slivka J. Выявление цефалоцеле в утробе матери: сонографические и клинические особенности. Ультразвуковой акушерский гинеколь 1995; 5 (2): 77–85. PubMed PMID: 7719871.
ван Зален-Спрок М.М., ван Вугт Дж.М., ван дхартен Г.Дж., ван Гейн Х.П. Цефалоцеле и кистозная гигрома: диагностика и дифференциация в первом триместре беременности с помощью трансвагинальной сонографии. Отчет о двух случаях. Ультразвуковой акушерский гинеколь 1992; 2 (4): 289–92.PubMed PMID: 12796957.
наверх
Миеломенингоцеле
Легенда: Myelomeningocele
Ссылка (-а): Ghi T, Pilu G, Falco P, Segata M, Carletti A, Cocchi G, Santini D, Bonasoni P, Tani G, Rizzo N. Пренатальная диагностика открытой и закрытой расщелины позвоночника. Ультразвуковой акушерский гинеколь 2006; 28 (7): 899–903. PubMed PMID: 17086581.
наверх
Миелоцеле
Легенда: Myelocele
Ссылка (-а): Ghi T, Pilu G, Falco P, Segata M, Carletti A, Cocchi G, Santini D, Bonasoni P, Tani G, Rizzo N.Пренатальная диагностика открытой и закрытой расщелины позвоночника. Ультразвуковой акушерский гинеколь 2006; 28 (7): 899–903. PubMed PMID: 17086581.
наверх
Голопрозэнцефалия
Обозначения: Голопрозэнцефалия
Ссылка (и): Тимор-Тритч И.Е., Монтеагудо А., Сантос Р. Трехмерная инверсионная визуализация в мозге плода в первом и начале второго триместра: его использование при голопроэнцефалии. Ультразвуковой акушерский гинеколь 2008; 32 (6): 744–50. PubMed PMID: 18956427.
Пиконе О, Хирт Р., Суарес Б., Кулон А., Тачджиан Г., Фридман Р., Сенат М.В.Пренатальная диагностика возможного нового среднего межполушарного варианта голопрозэнцефалии с использованием сонографической и магнитно-резонансной томографии. Ультразвуковой акушерский гинеколь 2006; 28 (2): 229–31. PubMed PMID: 16933282.
Малинджер Г., Лев Д., Кидрон Д., Эредиа Ф., Гершковиц Р., Лерман-Саги Т. Дифференциальный диагноз у плодов с отсутствующей прозрачной перегородкой. Ультразвуковой акушерский гинеколь 2005; 25 (1): 42–9. PubMed PMID: 15593321.
Блин Г., Раббе А., Мандельброт Л. Пренатальная диагностика долевой голопрозэнцефалии с использованием цветного допплера: три случая с ползанием передней мозговой артерии под черепом.Ультразвуковой акушерский гинекол 2004; 24 (4): 476–8. PubMed PMID: 15343609.
Бернард Дж. П., Драммонд С. Л., Заарур П., Молхо М., Вилле Ю. Новый ключ к пренатальному диагнозу долевой голопроэнцефалии: аномальный путь передней мозговой артерии, ползущий под черепом. Ультразвуковой акушерский гинеколь 2002; 19 (6): 605–7. PubMed PMID: 12099261.
Blaas HG, Eriksson AG, Salvesen KA, Isaksen CV, Christensen B, Møllerløkken G, Eik-Nes SH. Мозг и лицо при голопроэнцефалии: пре- и постнатальное описание 30 случаев.Ультразвуковой акушерский гинеколь 2002; 19 (1): 24-38. PubMed PMID: 11851965.
Blaas HG. Голопрозэнцефалия в 10 недель 2 дня (CRL 33 мм). Ультразвуковой акушерский гинеколь 2000; 15 (1): 86–7. PubMed PMID: 10776022.
Pilu G, Ambrosetto P, Sandri F, Tani G, Perolo A, Grisolia G, Ancora G. Внутрижелудочковые сросшиеся своды: специфический признак голопроэнцефалии родов плода. Ультразвуковой акушерский гинекол 1994; 4 (1): 65-7. PubMed PMID: 12797228.
Pilu G, Sandri F, Perolo A, Giangaspero F, Cocchi G, Salvioli GP, Bovicelli L.Пренатальная диагностика долевой голопрозэнцефалии. Ультразвуковой акушерский гинеколь 1992; 2 (2): 88–94. PubMed PMID: 12796983.
наверх
Лицевые аномалии с голопроэнцефалией
Легенда: аномалии лица с голопроэнцефалией
Ссылка (и): Blaas HG, Eriksson AG, Salvesen KA, Isaksen CV, Christensen B, Møllerløkken G, Eik-Nes SH. Мозг и лицо при голопроэнцефалии: пре- и постнатальное описание 30 случаев. Ультразвуковой акушерский гинеколь 2002; 19 (1): 24–38.PubMed PMID: 11851965.
Blaas HG. Голопрозэнцефалия в 10 недель 2 дня (CRL 33 мм). Ультразвуковой акушерский гинеколь 2000; 15 (1): 86–7. PubMed PMID: 10776022.
Блаас Х.Г., Эйк-Нес С.Х., Вайнио Т., Исаксен CV. Голопроэнцефалия Alobar на сроке 9 недель, визуализированная с помощью двух- и трехмерного ультразвукового исследования. Ультразвуковой акушерский гинеколь 2000; 15 (1): 62–5. PubMed PMID: 10776015.
наверх
Агенезия прозрачной перегородки
Легенда: При агенезии прозрачной перегородки существует центральное сообщение между полостями передних рогов
Ссылка (и): Pilu G, Tani G, Carletti A, Malaigia S, Ghi T, Rizzo N.Сложная ранняя сонографическая диагностика отсутствия прозрачной перегородки плода. Ультразвуковой акушерский гинеколь 2005; 25 (1): 70–2. PubMed PMID: 15619322.
Малинджер Г., Лев Д., Кидрон Д., Эредиа Ф., Гершковиц Р., Лерман-Саги Т. Дифференциальный диагноз у плодов с отсутствующей прозрачной перегородкой. Ультразвуковой акушерский гинеколь 2005; 25 (1): 42–9. PubMed PMID: 15593321.
Lepinard C, Coutant R, Boussion F, Loisel D, Delorme B, Biquard F, Bonneau D, Guichet A, Descamps P. Пренатальная диагностика отсутствия прозрачной перегородки, связанной с септооптической дисплазией.Ультразвуковой акушерский гинеколь 2005; 25 (1): 73–5. PubMed PMID: 15593257.
Falco P, Gabrielli S, Visentin A, Perolo A, Pilu G, Bovicelli L. Трансабдоминальная сонография прозрачной полой перегородки у нормальных плодов во втором и третьем триместрах беременности. Ультразвуковой акушерский гинекол 2000; 16 (6): 549–53. PubMed PMID: 11169349.
наверх
Полная агенезия мозолистого тела
Легенда: Полная агенезия мозолистого тела: у большинства плодов с полной агенезией мозолистого тела имеется широкая межполушарная трещина и латеральное разделение лобных рогов
Ссылка (-а): Pilu G, Segata M, Ghi T, Carletti A , Пероло А., Сантини Д., Бонасони П., Тани Дж., Риццо Н.Диагностика аномалий средней линии головного мозга плода с помощью трехмерного медианного изображения. Ультразвуковой акушерский гинеколь 2006; 27 (5): 522–9. PubMed PMID: 16586477.
Малинджер Г., Лев Д., Кидрон Д., Эредиа Ф., Гершковиц Р., Лерман-Саги Т. Дифференциальный диагноз у плодов с отсутствующей прозрачной перегородкой. Ультразвуковой акушерский гинеколь 2005; 25 (1): 42–9. PubMed PMID: 15593321.
Pilu G, Sandri F, Perolo A, Pittalis MC, Grisolia G, Cocchi G, Foschini MP, Salvioli GP, Bovicelli L. Сонография агенеза плода мозолистого тела: обзор 35 случаев.Ультразвуковой акушерский гинеколь 1993; 3 (5): 318–29. PubMed PMID: 12797254.
наверх
Частичная агенезия мозолистого тела
Легенда: При частичной агенезии мозолистого тела присутствует только самая передняя часть
Ссылка (-а): Pilu G, Segata M, Ghi T, Carletti A, Perolo A, Santini D, Bonasoni P, Tani G, Rizzo N • Диагностика аномалий средней линии головного мозга плода с помощью трехмерного медианного изображения. Ультразвуковой акушерский гинеколь 2006; 27 (5): 522–9.PubMed PMID: 16586477.
Вольпе П., Паладини Д., Реста М., Станциано А., Сальваторе М., Куарантелли М., Де Робертис В., Буонадонна А. Л., Карузо Г., Джентиле М. Характеристики, ассоциации и исход частичной агенезии мозолистого тела у плода. Ультразвуковой акушерский гинеколь 2006; 27 (5): 509–16. PubMed PMID: 16619387.
Pilu G, Sandri F, Perolo A, Pittalis MC, Grisolia G, Cocchi G, Foschini MP, Salvioli GP, Bovicelli L. Сонография агенеза плода мозолистого тела: обзор 35 случаев. Ультразвуковой акушерский гинеколь 1993; 3 (5): 318–29.PubMed PMID: 12797254.
наверх
Большая мегацистерна
Легенда: с megacisterna magna глубина большой цистерны увеличивается, но мозжечок имеет нормальный вид, а четвертый желудочек кажется нормально закрытым задним червем
Ссылка (-а): Pilu G, Segata M, Ghi T, Carletti A , Пероло А., Сантини Д., Бонасони П., Тани Г., Риццо Н. Диагностика аномалий средней линии головного мозга плода с трехмерным срединным изображением. Ультразвуковой акушерский гинеколь 2006; 27 (5): 522–9.PubMed PMID: 16586477.
Guibaud L, des Portes V. Призыв к анатомическому подходу к аномалиям задней черепной ямки в пренатальной диагностике. Ультразвуковой акушерский гинекол 2006; 27 (5): 477–81. PubMed PMID: 16619384.
Паладини Д., Вольпе П. Морфометрия задней ямки и вермии в характеристике аномалий мозжечка плода: проспективное трехмерное ультразвуковое исследование. Ультразвуковой акушерский гинекол 2006; 27 (5): 482–9. PubMed PMID: 16619375.
Пилу Г., Визентин А., Валерий Б. Комплекс Денди-Уокера и сонография плода.Ультразвуковой акушерский гинеколь 2000; 16 (2): 115–7. Рассмотрение. PubMed PMID: 11117078.
наверх
Уродство Денди-Уокера
Легенда: Мальформация Денди-Уокера — это искажение анатомии задней черепной ямки, характеризующееся следующими элементами: большая цистерна расширена, а тенториум смещен вверх, червь мозжечка повернут вверх, что приводит к заднему открытию четвертый желудочек; червь может быть нормальным, гипопластическим или отсутствовать; полушария мозжечка могут быть нормальными или гипопластическими; вентрикуломегалия и другие аномалии встречаются часто
Ссылка (-а): Pilu G, Segata M, Ghi T, Carletti A, Perolo A, Santini D, Bonasoni P, Tani G, Rizzo N.Диагностика аномалий средней линии головного мозга плода с помощью трехмерного медианного изображения. Ультразвуковой акушерский гинеколь 2006; 27 (5): 522–9. PubMed PMID: 16586477.
Guibaud L, des Portes V. Призыв к анатомическому подходу к аномалиям задней черепной ямки в пренатальной диагностике. Ультразвуковой акушерский гинекол 2006; 27 (5): 477–81. PubMed PMID: 16619384.
Паладини Д., Вольпе П. Морфометрия задней ямки и вермии в характеристике аномалий мозжечка плода: проспективное трехмерное ультразвуковое исследование.Ультразвуковой акушерский гинекол 2006; 27 (5): 482–9. PubMed PMID: 16619375.
Пилу Г., Визентин А., Валерий Б. Комплекс Денди-Уокера и сонография плода. Ультразвуковой акушерский гинеколь 2000; 16 (2): 115–7. Рассмотрение. PubMed PMID: 11117078.
наверх
Сумочка кисты Блейка
Легенда: Эта аномалия похожа на уродство Денди-Уокера, но для тенториума, который находится в нормальном положении, и червя, который по определению не поврежден; часто это нормальный вариант без клинических проявлений
Ссылка (-а): Zalel Y, Gilboa Y, Gabis L, Ben-Sira L, Hoffman C, Wiener Y, Achiron R.Вращение червя как причина увеличения большой цистерны на пренатальной визуализации. Ультразвуковой акушерский гинеколь 2006; 27 (5): 490–3. PubMed PMID: 16619381.
Pilu G, Segata M, Ghi T., Carletti A, Perolo A, Santini D, Bonasoni P, Tani G, Rizzo N. Диагностика аномалий средней линии головного мозга плода с трехмерным срединным изображением. Ультразвуковой акушерский гинеколь 2006; 27 (5): 522–9. PubMed PMID: 16586477.
Guibaud L, des Portes V. Призыв к анатомическому подходу к аномалиям задней черепной ямки в пренатальной диагностике.Ультразвуковой акушерский гинекол 2006; 27 (5): 477–81. PubMed PMID: 16619384.
Паладини Д., Вольпе П. Морфометрия задней ямки и вермии в характеристике аномалий мозжечка плода: проспективное трехмерное ультразвуковое исследование. Ультразвуковой акушерский гинекол 2006; 27 (5): 482–9. PubMed PMID: 16619375.
Пилу Г., Визентин А., Валерий Б. Комплекс Денди-Уокера и сонография плода. Ультразвуковой акушерский гинеколь 2000; 16 (2): 115–7. Рассмотрение. PubMed PMID: 11117078.
наверх
Вермиальная гипоплазия
Легенда: Эта аномалия похожа на мешочную кисту Блейка, но имеет небольшую дисморфическую гипоплазию червя.Когда-то его называли «вариантом Денди-Уокера» и часто ассоциировали с другими аномалиями.
Ссылка (-а): Pilu G, Segata M, Ghi T, Carletti A, Perolo A, Santini D, Bonasoni P, Tani G, Риццо Н. Диагностика аномалий средней линии головного мозга плода в трехмерном срединном изображении. Ультразвуковой акушерский гинеколь 2006; 27 (5): 522–9. PubMed PMID: 16586477.
Guibaud L, des Portes V. Призыв к анатомическому подходу к аномалиям задней черепной ямки в пренатальной диагностике. Ультразвуковой акушерский гинекол 2006; 27 (5): 477–81.PubMed PMID: 16619384.
Паладини Д., Вольпе П. Морфометрия задней ямки и вермии в характеристике аномалий мозжечка плода: проспективное трехмерное ультразвуковое исследование. Ультразвуковой акушерский гинекол 2006; 27 (5): 482–9. PubMed PMID: 16619375.
Пилу Г., Визентин А., Валерий Б. Комплекс Денди-Уокера и сонография плода. Ультразвуковой акушерский гинеколь 2000; 16 (2): 115–7. Рассмотрение. PubMed PMID: 11117078.
наверх
Боковая вентрикуломегалия головного мозга
Условные обозначения: Церебральная боковая вентрикуломегалия
Ссылка (и): Guibaud L.Измерение мозгового желудочка плода и вентрикуломегалия: время стандартизации процедуры. Ультразвуковой акушерский гинеколь 2009; 34 (2): 127–30. PubMed PMID: 19644945.
Melchiorre K, Bhide A, Gika AD, Pilu G, Papageorghiou AT. Консультации при изолированной вентрикуломегалии плода легкой степени тяжести. Ультразвуковой акушерский гинеколь 2009; 34 (2): 212–24. PubMed PMID: 19644944.
Гаглиоти П., Данелон Д., Бонтемпо С., Момбро М., Кардарополи С., Тодрос Т. Церебральная вентрикуломегалия плода: исход в 176 случаях. Ультразвуковой акушерский гинеколь 2005; 25 (4): 372–7.PubMed PMID: 157.
Синьорелли М., Тиберти А., Вальсериати Д., Молин Е., Черри В., Гроли С., Бьянки UA. Ширина предсердия бокового желудочка плода от 10 до 12 мм: простое отклонение от нормы? Ультразвуковой акушерский гинекол 2004; 23 (1): 14–8. PubMed PMID: 14970992.
наверх
Виды боковой вентрикуломегалии головного мозга
Условные обозначения: Типы боковой вентрикуломегалии головного мозга
Ссылка (и): Гибо Л. Измерение мозгового желудочка плода и вентрикуломегалия: время для стандартизации процедуры.Ультразвуковой акушерский гинеколь 2009; 34 (2): 127–30. PubMed PMID: 19644945.
Melchiorre K, Bhide A, Gika AD, Pilu G, Papageorghiou AT. Консультации при изолированной вентрикуломегалии плода легкой степени тяжести. Ультразвуковой акушерский гинеколь 2009; 34 (2): 212–24. PubMed PMID: 19644944.
Гаглиоти П., Данелон Д., Бонтемпо С., Момбро М., Кардарополи С., Тодрос Т. Церебральная вентрикуломегалия плода: исход в 176 случаях. Ультразвуковой акушерский гинеколь 2005; 25 (4): 372–7. PubMed PMID: 157.
Синьорелли М., Тиберти А., Вальсериати Д., Молин Е., Черри В., Гроли С., Бьянки UA.Ширина предсердия бокового желудочка плода от 10 до 12 мм: простое отклонение от нормы? Ультразвуковой акушерский гинекол 2004; 23 (1): 14–8. PubMed PMID: 14970992.
наверх
Внутричерепное кровоизлияние
Легенда: Большой сгусток крови в расширенных боковых желудочках и кистозная полость в перивентрикулярной коре, свидетельствующий о паренхиматозном инфаркте: это кровоизлияние IV степени
Ссылка (-а): Эльчалал У., Ягель С., Гомори Дж. , Бени-Адани Л., Янаи Н., Наджари М.Внутричерепное кровоизлияние у плода (инсульт плода): имеет ли значение степень? Ультразвук Obstet Gynecol 2005; 26 (3): 233–43. PubMed PMID: 16082722.
Гхи Т., Симонацци Г., Пероло А., Савелли Л., Сандри Ф., Бернарди Б., Сантини Д., Бовичелли Л., Пилу Г. Исход диагностированного антенатально внутричерепного кровоизлияния: серия случаев и обзор литературы. Ультразвуковой акушерский гинеколь 2003; 22 (2): 121–30. Рассмотрение. PubMed PMID: 12
3.
Юксель А., Батукан С. Кровоизлияние в мозжечок плода у плода с серьезной задержкой роста: естественное течение и дифференциальный диагноз от уродства Денди-Уокера.Ультразвуковой акушерский гинеколь 2003; 22 (2): 178–81. PubMed PMID: 12
4.
наверх
Порэнцефальная киста
Легенда: порэнцефальная киста
Ссылка (-а): Simonazzi G, Segata M, Ghi T, Sandri F, Ancora G, Bernardi B, Tani G, Rizzo N, Santini D, Bonasoni P, Pilu G. Точное нейросонографическое прогнозирование мозга травма у выжившего плода после гибели однояйцевого двойника. Ультразвуковой акушерский гинеколь 2006; 27 (5): 517–21. PubMed PMID: 16586472.
Эльчалал У, Ягель С., Гомори Дж. М., Порат С., Бени-Адани Л., Янаи Н., Наджари М.Внутричерепное кровоизлияние у плода (инсульт плода): имеет ли значение степень? Ультразвук Obstet Gynecol 2005; 26 (3): 233–43. PubMed PMID: 16082722.
Гхи Т., Симонацци Г., Пероло А., Савелли Л., Сандри Ф., Бернарди Б., Сантини Д., Бовичелли Л., Пилу Г. Исход диагностированного антенатально внутричерепного кровоизлияния: серия случаев и обзор литературы. Ультразвуковой акушерский гинеколь 2003; 22 (2): 121–30. Рассмотрение. PubMed PMID: 12
3.
Pilu G, Falco P, Perolo A, Sandri F, Cocchi G, Ancora G, Bovicelli L. Дифференциальный диагноз и исход внутричерепных гипоэхогенных поражений плода: отчет о 21 случае.Ультразвуковой акушерский гинеколь 1997; 9 (4): 229–36. PubMed PMID:
72.
наверх
Шизэнцефалия: односторонняя и двусторонняя
Обозначения: Шизэнцефалия: односторонняя и двусторонняя
Ссылка (-а): Малинджер Г., Кидрон Д., Шрайбер Л., Бен-Сира Л., Хоффманн С., Лев Д., Лерман-Саги Т. Пренатальная диагностика пороков развития коры мозга с помощью специальной нейросонографии . Ультразвуковой акушерский гинеколь 2007; 29 (2): 178–91. PubMed PMID: 17219377.
Pilu G, Falco P, Perolo A, Sandri F, Cocchi G, Ancora G, Bovicelli L.Дифференциальный диагноз и исходы внутричерепных гипоэхогенных поражений плода: сообщение о 21 случае. Ультразвуковой акушерский гинеколь 1997; 9 (4): 229–36. PubMed PMID:
72.
наверх
Перивентрикулярная лейкомаляция
Легенда: Кора головного мозга в перивентрикулярной области выглядит неоднородной, гиперэхогенной с множеством микроцист
Ссылка (и): Ghi T, Brondelli L, Simonazzi G, Valeri B, Santini D, Sandri F, Ancora G, Pilu G. Сонографическая демонстрация черепно-мозговая травма у плодов с тяжелой аллоиммунизацией эритроцитов при внутриматочных переливаниях.Ультразвуковой акушерский гинекол 2004; 23 (5): 428–31. PubMed PMID: 15133789.
ван Гельдер-Хаскер М.Р., ван Везель-Мейлер Г., де Гроот Л., ван Гейн Х.П., де Фрис Д.И. Пери- и внутрижелудочковая церебральная сонография у плодов высокого риска во втором и третьем триместре: сравнение с неонатальным УЗИ и связь с неврологическим развитием. Ультразвуковой акушерский гинеколь 2003; 22 (2): 110–20. PubMed PMID: 12
2.
Pilu G, Falco P, Perolo A, Sandri F, Cocchi G, Ancora G, Bovicelli L. Дифференциальный диагноз и исход внутричерепных гипоэхогенных поражений плода: отчет о 21 случае.Ультразвуковой акушерский гинеколь 1997; 9 (4): 229–36. PubMed PMID:
72.
наверх
Находки головного мозга при цитомегаловирусной инфекции плода
Обозначения: (a) и (b) перивентрикулярный эхогенный ореол, аналогичный описанному для перивентрикулярной лейкомаляции, легкой вентрикуломегалии, неправильной формы сосудистого сплетения; (c) более тяжелый случай; эхогенность в коре головного мозга связана с чрезмерным размером субарахноидального пространства, что свидетельствует о микроэнцефалии.
Ссылка (-а): Benoist G, Salomon LJ, Mohlo M, Suarez B, Jacquemard F, Ville Y.Поражения головного мозга плода, связанные с цитомегаловирусом: сравнение прицельного ультразвукового исследования и магнитно-резонансной томографии. Ультразвуковой акушерский гинеколь 2008; 32 (7): 900–5. PubMed PMID: 189
.
Малинджер Дж., Бен-Сира Л., Лев Д., Бен-Ароя З., Кидрон Д., Лерман-Саги Т. Визуализация головного мозга плода: сравнение магнитно-резонансной томографии и специализированной нейросонографии. Ультразвуковой акушерский гинекол 2004; 23 (4): 333–40. PubMed PMID: 15065181.
Малинджер Дж., Лев Д., Бен Сира Л., Кидрон Д., Тамаркин М., Лерман-Саги Т.Врожденные перивентрикулярные псевдокисты: пренатальный сонографический вид и клинические последствия. Ультразвуковой акушерский гинеколь 2002; 20 (5): 447–51. PubMed PMID: 12423480.
Вилле Ю. Мегаловирус. Ультразвуковой акушерский гинеколь 1998; 12 (3): 151–3. Рассмотрение. PubMed PMID: 9793184.
наверх
Находки мозга при токсоплазмозе плода
Легенда: легкая вентрикуломегалия, множественная эхогенность в коре головного мозга
Ссылка (и): Hohlfeld P, MacAleese J, Capella-Pavlovski M, Giovangrandi Y, Thulliez P, Forestier F, Daffos F.Токсоплазмоз плода: ультразвуковые признаки. Ультразвуковой акушерский гинекол 1991; 1 (4): 241–4. PubMed PMID: 12797051.
Холлиман RE. Токсоплазмоз и беременность. Ультразвуковой акушерский гинекол 1991; 1 (4): 234. PubMed PMID: 12797049.
Педрейра Д.А., Камарго М.Э., Лезер П.Г. Токсоплазмоз: время наступит? Ультразвуковой акушерский гинекол 2001; 17 (6): 459–63. PubMed PMID: 11422964.
наверх
Внутричерепные арахноидальные кисты
Легенда: Внутричерепные арахноидальные кисты
Ссылка (-а): Бретель Ф, Сенат М.В., Бернард Дж. П., Хиллион Ю., Вилле Ю.Диагностика арахноидальной кисты плода в первом триместре: пренатальное проявление. Ультразвуковой акушерский гинеколь 2002; 20 (4): 400–2. PubMed PMID: 12383327.
Кэмпбелл С., Чадли Т. Изображение месяца. Диагностика арахноидальных кист. Ультразвуковой акушерский гинекол 1999; 14 (5): 365-6. PubMed PMID: 10624002.
Pilu G, Falco P, Perolo A, Sandri F, Cocchi G, Ancora G, Bovicelli L. Дифференциальный диагноз и исход внутричерепных гипоэхогенных поражений плода: отчет о 21 случае. Ультразвуковой акушерский гинеколь 1997; 9 (4): 229–36.PubMed PMID:
72.
Langer B, Haddad J, Favre R, Frigue V, Schlaeder G. Арахноидальная киста плода: отчет о двух случаях. Ультразвуковой акушерский гинеколь 1994; 4 (1): 68–72. PubMed PMID: 12797229.
наверх
Киста сосудистого сплетения
Легенда: киста сосудистого сплетения
Ссылка (-а): Bottalico JN, Chen X, Tartaglia M, Rosario B, Yarabothu D, Nelson L. Генетическая сонограмма второго триместра для выявления хромосомных аномалий плода в отделении антенатального тестирования на базе сообщества .Ультразвуковой акушерский гинеколь 2009; 33 (2): 161–8. PubMed PMID: 1
42.
Дагклис Т., Пласенсиа В., Маис Н., Дуарте Л., Николаидес К. Киста сосудистого сплетения, внутрисердечный эхогенный очаг, гиперэхогенный кишечник и гидронефроз при скрининге на трисомию 21 на сроках от 11 + 0 до 13 + 6 недель. Ультразвуковой акушерский гинеколь 2008; 31 (2): 132–5. PubMed PMID: 18085527.
Читти Л.С., Чадли П., Райт Э., Кэмпбелл С., Пембри М. Значение кист сосудистого сплетения в неотобранной популяции: результаты многоцентрового исследования.Ультразвуковой акушерский гинеколь 1998; 12 (6): 391–7. PubMed PMID: 9918087.
Geary M, Patel S, Lamont R. Изолированные кисты сосудистого сплетения и ассоциация с анеуплоидией плода в неотобранной популяции. Ультразвуковой акушерский гинеколь 1997; 10 (3): 171–3. PubMed PMID: 9339524.
Донненфельд А.Е. Анализ рисков и преимуществ кариотипирования изолированной кисты сосудистого сплетения. Ультразвуковой акушерский гинеколь 1997; 9 (1): 67–8. PubMed PMID:
36.
Бромли Б., Либерман Р., Бенасерраф Б.Р. Кисты сосудистого сплетения: не связаны с синдромом Дауна.Ультразвуковой акушерский гинеколь 1996; 8 (4): 232–5. PubMed PMID: 8
4.
Snijders RJ. Изолированные кисты сосудистого сплетения: стоит ли проводить кариотипирование? Ультразвуковой акушерский гинеколь 1996; 8 (4): 223–4. Рассмотрение. PubMed PMID: 8
1.
наверх
Аневризма вены Галена
Легенда: Аневризма вены Галена
Ссылка (-а): Гарел С., Азарян М., Ласьяуниас П., Лутон Д. Пиальские артериовенозные свищи: дилеммы в пренатальной диагностике, консультировании и послеродовом лечении. Отчет о трех случаях.Ультразвуковой акушерский гинеколь 2005; 26 (3): 293–6. PubMed PMID: 16052602.
Хелинг К.С., Чауи Р., Боллманн Р. Пренатальное изображение ангиоархитектуры аневризмы вены Галена с помощью трехмерной цветной энергетической ангиографии. Ультразвуковой акушерский гинеколь 2000; 15 (4): 345. Ошибка в: Ultrasound Obstet Gynecol 2000 May; 15 (5): 449. PubMed PMID: 10895461.
Бальманн Ф. Трехмерная цветная энергетическая ангиография аневризмы вены Галена. Ультразвуковой акушерский гинеколь 2000; 15 (4): 341. PubMed PMID: 10895458.Ли TH, Ши JC, Пэн СС, Ли CN, Shyu MK, Hsieh FJ. Пренатальное изображение ангиоархитектуры аневризмы вены Галена с помощью трехмерной цветной энергетической ангиографии. Ультразвуковой акушерский гинеколь 2000; 15 (4): 337–40. PubMed PMID: 10895457.
Хелинг К.С., Чауи Р., Боллманн Р. Пренатальная диагностика аневризмы вены Галена с помощью трехмерной цветной энергетической ангиографии. Ультразвуковой акушерский гинеколь 2000; 15 (4): 333–6. PubMed PMID: 10895456.
Сепульведа В., Платт С.С., Фиск Н.М. Пренатальная диагностика церебральной артериовенозной мальформации с использованием цветной допплерографии: клинический случай и обзор литературы.Ультразвуковой акушерский гинекол 1995; 6 (4): 282–6. Рассмотрение. PubMed PMID: 85
.
наверх
Лиссэнцефалия
Легенда: Поверхность головного мозга необычайно гладкая для плода на 28 неделе беременности (сильвиева ямка неглубокая, нет никаких признаков поясной и прецентральной извилины; текстура коры более неровная и эхогенная, чем обычно
Ссылка (-и): Малинджер Дж., Кидрон Д., Шрайбер Л., Бен-Сира Л., Хоффманн С., Лев Д., Лерман-Саги Т.Пренатальная диагностика пороков развития коры головного мозга с помощью специализированной нейросонографии. Ультразвуковой акушерский гинеколь 2007; 29 (2): 178–91. PubMed PMID: 17219377.
наверх
Односторонняя мегалэнцефалия
Легенда: разрастание одного полушария, которое выглядит ярко-эхогенным, с неравномерно увеличенным боковым желудочком
Ссылка (-а): Малинджер Г., Кидрон Д., Шрайбер Л., Бен-Сира Л., Хоффманн С., Лев Д., Лерман-Саги Т. Пренаталь диагностика пороков развития коры головного мозга с помощью специализированной нейросонографии.Ультразвуковой акушерский гинеколь 2007; 29 (2): 178–91. PubMed PMID: 17219377.
наверх
Опухоли внутричерепные
Легенда: Тератома образует сложные образования, которые невозможно четко отличить от окружающей нормальной ткани мозга; краниофарингиома — это четко выраженная эхогенная масса
Ссылка (-а): Kamil D, Tepelmann J, Berg C, Heep A, Axt-Fliedner R, Gembruch U, Geipel A. Спектр и исход пренатально диагностированных опухолей плода. Ультразвуковой акушерский гинеколь 2008; 31 (3): 296–302.PubMed PMID: 18307207.
Мюллер Т., Гиршик Г., Марк К., Вирбелауэр Дж., Кляйн Р., Коллманн Х., Дитл Дж. Внутричерепные опухоли плода, обнаруженные с помощью ультразвука. Ультразвуковой акушерский гинекол 2001; 18 (3): 290–1. PubMed PMID: 11555465.
Schlembach D, Bornemann A, Rupprecht T, Beinder E. Внутричерепные опухоли плода, обнаруженные с помощью ультразвука: отчет о двух случаях и обзор литературы. Ультразвуковой акушерский гинеколь 1999; 14 (6): 407–18. Рассмотрение. PubMed PMID: 10658280.
наверх
Сердце плода
Нормальное положение плода
Условные обозначения: Нормальное положение плода
Ссылка (и): Ягель С., Коэн С.М., Ахирон Р.Обследование сердца плода с помощью пяти изображений по короткой оси: метод прямого скрининга для всесторонней кардиологической оценки. Ультразвуковой акушерский гинекол 2001; 17 (5): 367–9. PubMed PMID: 11380958.
Международное общество ультразвука в акушерстве и гинекологии. Скрининговое обследование сердца плода: рекомендации по выполнению «базового» и «расширенного базового» сканирования сердца. Ультразвуковой акушерский гинеколь 2006; 27 (1): 107–13. PubMed PMID: 16374757.
Ли В., Аллан Л., Карвалью Дж. С., Чауи Р., Копель Дж., Деворе Дж., Хечер К., Муньос Х., Нельсон Т., Паладини Д., Ягель С.; ISUOG Целевая группа по эхокардиографии плода.Консенсусное заявление ISUOG: что представляет собой эхокардиограмма плода? Ультразвуковой акушерский гинеколь 2008; 32 (2): 239–42. PubMed PMID: 18663769.
наверх
Двухмерное изображение сердечных связей плода в серой шкале
Легенда: двухмерное изображение сердечных связей плода в серой шкале
Ссылка (и): Ягель С., Коэн С.М., Ахирон Р. Исследование сердца плода с помощью пяти изображений по короткой оси: предлагаемый метод скрининга для комплексной оценки состояния сердца.Ультразвуковой акушерский гинекол 2001; 17 (5): 367–9. PubMed PMID: 11380958.
Международное общество ультразвука в акушерстве и гинекологии. Скрининговое обследование сердца плода: рекомендации по выполнению «базового» и «расширенного базового» сканирования сердца. Ультразвуковой акушерский гинеколь 2006; 27 (1): 107–13. PubMed PMID: 16374757.
наверх
Цветной допплер сердечных связей плода
Легенда: Цветной допплер сердечных связей плода
Ссылка (-а): Chaoui R, McEwing R.Три плоскости поперечного сечения для цветной допплеровской эхокардиографии плода. Ультразвуковой акушерский гинеколь 2003; 21 (1): 81–93. Рассмотрение. PubMed PMID: 12528169.
Ли В., Аллан Л., Карвалью Дж. С., Чауи Р., Копель Дж., Деворе Дж., Хечер К., Муньос Х., Нельсон Т., Паладини Д., Ягель С.; ISUOG Целевая группа по эхокардиографии плода. Консенсусное заявление ISUOG: что представляет собой эхокардиограмма плода? Ультразвуковой акушерский гинеколь 2008; 32 (2): 239–42. PubMed PMID: 18663769.
Чауи Р. Эхокардиография плода: состояние сердца.Ультразвуковой акушерский гинеколь 2001; 17 (4): 277–84. Рассмотрение. PubMed PMID: 11339181.
наверх
Дуга аорты плода
Условные обозначения: дуга аорты плода
Наверх
Поток дуги аорты плода высокой четкости
Легенда: поток высокой четкости дуги аорты плода
наверх
Цветной допплер легочных вен
Легенда: Цветной допплер легочных вен
наверх
Трехмерное ультразвуковое исследование нормального сердца плода
Легенда: Трехмерное ультразвуковое исследование нормального сердца плода
Ссылка (-а): Ягель С., Коэн С.М., Шапиро И., Вальский Д.В.3D и 4D УЗИ при сканировании сердца плода: новый взгляд на сердце плода. Ультразвуковой акушерский гинеколь 2007; 29 (1): 81–95. Рассмотрение. PubMed PMID: 17200988.
Эспиноза Дж., Ромеро Р., Кусанович Дж. П., Готч Ф., Ли В., Гонсалвес Л. Ф., Хассан СС. Стандартизированные изображения сердца плода с использованием четырехмерного сонографического и томографического изображений. Ультразвуковой акушерский гинеколь 2008; 31 (2): 233–42. PubMed PMID: 18254137; PubMed Central PMCID: PMC2361149.
Gonçalves LF, Lee W, Espinoza J, Romero R. Исследование сердца плода с помощью четырехмерного (4D) ультразвука с пространственно-временной корреляцией изображений (STIC).Ультразвуковой акушерский гинеколь 2006; 27 (3): 336–48. Рассмотрение. PubMed PMID: 16482611.
наверх
Двухмерное изображение дефектов межжелудочковой перегородки в серой шкале
Легенда: двухмерное изображение дефектов межжелудочковой перегородки в серой шкале.
Ссылка (-а): Паладини Д., Пальмиери С., Ламберти А., Теодоро А., Мартинелли П., Наппи С. Характеристика и естественное течение дефектов межжелудочковой перегородки у плода. Ультразвуковой акушерский гинеколь 2000; 16 (2): 118–22. PubMed PMID: 11117079.
наверх
Цветной и импульсный допплер шунтирования крови через мышечный дефект межжелудочковой перегородки
Легенда: Цветной и импульсный допплер кровотока, шунтирующий через мышечный дефект межжелудочковой перегородки
Ссылка (-а): Paladini D, Palmieri S, Lamberti A, Teodoro A, Martinelli P, Nappi C. плод. Ультразвуковой акушерский гинеколь 2000; 16 (2): 118–22. PubMed PMID: 11117079.
Axt-Fliedner R, Schwarze A, Smrcek J, Germer U, Krapp M, Gembruch U.Изолированные дефекты межжелудочковой перегородки, обнаруженные с помощью цветного допплера: эволюция плода и первый год постнатальной жизни. Ультразвуковой акушерский гинекол 2006; 27 (3): 266–73. PubMed PMID: 16485323.
наверх
Мышечный дефект межжелудочковой перегородки
Обозначения: мышечный дефект межжелудочковой перегородки
Ссылка (-а): Паладини Д., Пальмиери С., Ламберти А., Теодоро А., Мартинелли П., Наппи С. Характеристика и естественное течение дефектов межжелудочковой перегородки у плода.Ультразвуковой акушерский гинеколь 2000; 16 (2): 118–22. PubMed PMID: 11117079.
наверх
Дефект межжелудочковой перегородки
Обозначения: Дефект межжелудочковой перегородки
Ссылка (-а): Паладини Д., Пальмиери С., Ламберти А., Теодоро А., Мартинелли П., Наппи С. Характеристика и естественное течение дефектов межжелудочковой перегородки у плода. Ультразвуковой акушерский гинеколь 2000; 16 (2): 118–22. PubMed PMID: 11117079.
наверх
Дефект выходной межжелудочковой перегородки
Условные обозначения: Дефект выходной межжелудочковой перегородки: стрелка указывает на большой дефект выходной части межжелудочковой перегородки, связанный со смещением магистральных сосудов
Ссылка (-а): Paladini D, Palmieri S, Lamberti A, Teodoro A, Martinelli P , Наппи К.Характеристика и естественное течение дефектов межжелудочковой перегородки у плода. Ультразвуковой акушерский гинеколь 2000; 16 (2): 118–22. PubMed PMID: 11117079.
наверх
Перимембранозный дефект межжелудочковой перегородки
Обозначения: перимембранозный дефект межжелудочковой перегородки
Ссылка (-а): Paladini D, Palmieri S, Lamberti A, Teodoro A, Martinelli P, Nappi C. Характеристика и естественное течение дефектов межжелудочковой перегородки у плода. Ультразвуковой акушерский гинеколь 2000; 16 (2): 118–22.PubMed PMID: 11117079.
наверх
Дефект апикальной межжелудочковой перегородки
Обозначения: Апикальный дефект межжелудочковой перегородки
Ссылка (-а): Паладини Д., Пальмиери С., Ламберти А., Теодоро А., Мартинелли П., Наппи С. Характеристика и естественное течение дефектов межжелудочковой перегородки у плода. Ультразвуковой акушерский гинеколь 2000; 16 (2): 118–22. PubMed PMID: 11117079.
наверх
Полный атриовентрикулярный канал
Легенда: Полный атриовентрикулярный канал
Ссылка (и): Machlitt A, Heling KS, Chaoui R.Увеличенное отношение длины сердца к длине предсердий и желудочков в четырехкамерной проекции плода: новый маркер дефектов атриовентрикулярной перегородки. Ультразвуковой акушерский гинекол 2004; 24 (6): 618–22. PubMed PMID: 15517546.
наверх
Частичный атриовентрикулярный канал
Легенда: Частичный атриовентрикулярный канал: два отдельных атриовентрикулярных клапана вставлены на одном уровне на межжелудочковой перегородке, и имеется дефект первичной межпредсердной перегородки
Ссылка (-а): Paladini D, Volpe P, Sglavo G, Russo MG, Де Робертис V, Пеннер I, Наппи К.Частичный дефект атриовентрикулярной перегородки у плода: диагностические особенности и ассоциации в многоцентровой серии из 30 наблюдений. Ультразвуковой акушерский гинеколь 2009; 34 (3): 268–73. PubMed PMID: 19705406.
наверх
Один желудочек
Условные обозначения: Типы одиночных желудочков: атрезия трехстворчатого клапана и одиночного желудочка с двойным впуском
наверх
Синдром гипоплазии левых отделов сердца
Легенда: Синдром гипоплазии левых отделов сердца: есть небольшой левый желудочек с внутренней эхогенной выстилкой, указывающей на эндокардиальный фиброэластоз, нет кровотока через митральный клапан, а дуга аорты перфузируется ретроградным образом.
Ссылка (-а): Simpson JM.Синдром гипоплазии левых отделов сердца. Ультразвуковой акушерский гинеколь 2000; 15 (4): 271–8. Рассмотрение. PubMed PMID: 10895443.
Галиндо А., Ньето О, Виллагра С., Граньерас А., Херрайс И., Мендоса А. Синдром гипоплазии левых отделов сердца, диагностированный во время жизни плода: связанные данные, исход беременности и результаты паллиативной хирургии. Ультразвуковой акушерский гинеколь 2009; 33 (5): 560–6. PubMed PMID: 19367583.
наверх
Атрезия легочной артерии с сохраненной межжелудочковой перегородкой
Легенда: Легочная атрезия с интактной межжелудочковой перегородкой: правый желудочек мал, имеется значительная трикуспидальная регургитация, нет потока через легочную долину, и есть поток в легочную артерию как следствие ретроградной перфузии через проток arteriosus
Ссылка (и): Todros T, Paladini D, Chiappa E, Russo MG, Gaglioti P, Pacileo G, Cau MA, Martinelli P.Легочный стеноз и атрезия с интактной межжелудочковой перегородкой во время пренатальной жизни. Ультразвуковой акушерский гинеколь 2003; 21 (3): 228–33. PubMed PMID: 12666215.
наверх
Мальформация трехстворчатого клапана по Эбштейну
Легенда: мальформация трикуспидального клапана по Эбштейну: створки трехстворчатого клапана смещены апикально по сравнению с атриовентрикулярным соединением, и имеется массивная трикуспидальная регургитация
назад вверх
Дисплазия трехстворчатого клапана
Условные обозначения: Кардиомегалия, увеличение правой стороны сердца и, в частности, правого предсердия, массивная регургитация через нормально введенный трикуспидальный клапан
назад к началу
Тетралогия Фалло
Легенда: Тетралогия Фалло: большая аорта перекрывает межжелудочковую перегородку, открытую легочную артерию, но значительно уменьшена в размерах, а правый выводной тракт ограничен.
Ссылка (-а): Paladini D, Rustico M, Todros T, Palmieri S, Gaglioti P, Benettoni A, Russo MG, Chiappa E, D’Ottavio G.Конотрункальные аномалии в пренатальной жизни. Ультразвуковой акушерский гинеколь 1996; 8 (4): 241–6. PubMed PMID: 8
6.
Yoo SJ, Lee YH, Kim ES, Ryu HM, Kim MY, Yang JH, Chun YK, Hong SR. Тетралогия Фалло у плода: результаты прицельной сонографии. Ультразвуковой акушерский гинеколь 1999; 14 (1): 29–37. PubMed PMID: 10461335.
наверх
Полная транспозиция магистральных артерий
Легенда: Полная транспозиция магистральных артерий: два больших сосуда отходят параллельно от основания сердца, не пересекаясь; задний сосуд, соединенный с левым желудочком, разветвляется и поэтому может быть положительно идентифицирован как легочная артерия; передний сосуд, отходящий от правого желудочка, имеет длинный восходящий ход и представляет собой дугу аорты
Ссылка (-а): Paladini D, Rustico M, Todros T, Palmieri S, Gaglioti P, Benettoni A, Russo MG, Chiappa E, D Оттавио Г.Конотрункальные аномалии в пренатальной жизни. Ультразвуковой акушерский гинеколь 1996; 8 (4): 241–6. PubMed PMID: 8
6.
Паладини Д., Вольпе П., Сглаво Г., Вассалло М., Де Робертис В., Маразини М., Руссо М.Г. Транспозиция магистральных артерий у плода: оценка пространственного соотношения артериальных стволов с помощью четырехмерной эхокардиографии. Ультразвуковой акушерский гинеколь 2008; 31 (3): 271–6. PubMed PMID: 18307212.
наверх
Правый желудочек с двойным выходом
Легенда: Двойной выход правого желудочка: имеется большой дефект выходной перегородки, и две большие артерии возникают бок о бок преимущественно из правого желудочка
Ссылка (-а): Paladini D, Rustico M, Todros T, Palmieri S, Gaglioti P, Бенеттони А, Руссо М.Г., Чиаппа Э., Д’Оттавио Дж.Конотрункальные аномалии в пренатальной жизни. Ультразвуковой акушерский гинеколь 1996; 8 (4): 241–6. PubMed PMID: 8
6.
наверх
Общий артериальный ствол
Легенда: Truncus arteriosus communis: один большой сосуд с утолщенным клапаном выходит из основания сердца и дает начало дуге аорты и главной легочной артерии
Ссылка (-а): Paladini D, Rustico M, Todros T, Palmieri S , Gaglioti P, Benettoni A, Russo MG, Chiappa E, D’Ottavio G. Конотрункальные аномалии в пренатальной жизни.Ультразвуковой акушерский гинеколь 1996; 8 (4): 241–6. PubMed PMID: 8
6.
наверх
Прерванная дуга аорты
Легенда: прерванная дуга аорты: имеется диспропорция желудочков, и восходящая аорта не связана с нисходящей частью
Ссылка (-а): Volpe P, Tuo G, De Robertis V, Campobasso G, Marasini M, Tempesta A, Gentile M , Рембускос Г. Прерванная дуга аорты плода: 2D-4D эхокардиографическая оценка, ассоциации и исход. Ультразвуковой акушерский гинеколь 2010 [Epub перед печатью].PubMed PMID: 20069674.
Вольпе П., Маразини М., Карузо Г., Джентиле М. Пренатальная диагностика прерывания дуги аорты и ее связи с делецией хромосомы 22q11. Ультразвуковой акушерский гинеколь 2002; 20 (4): 327–31. PubMed PMID: 12383312.
наверх
Коарктация / трубчатая гипоплазия дуги аорты
Условные обозначения: Коарктация / трубчатая гипоплазия дуги аорты: желудочковая диспропорция с преобладанием правых полостей, малая дуга аорты по сравнению с дугой протока в поперечном сечении, маленькая извитая аорта с отпечатком полочки на продольных проекциях наверх
Стеноз аорты
Легенда: Стеноз аорты: гипертрофический левый желудочек, утолщенный аортальный клапан, слегка увеличенный корень аорты с высокоскоростным турбулентным потоком и митральной регургитацией
Ссылка (и): Paladini D, Russo MG, Vassallo M, Tartaglione A, Pacileo G, Martinelli P , Калабро Р.Ультразвуковая оценка анатомии аортального клапана у плода. Ультразвуковой акушерский гинеколь 2002; 20 (1): 30–4. PubMed PMID: 12100414.
Axt-Fliedner R, Kreiselmaier P, Schwarze A, Krapp M, Gembruch U. Развитие синдрома гипоплазии левых отделов сердца после диагностики стеноза аорты в первом триместре с помощью ранней эхокардиографии. Ультразвуковой акушерский гинеколь 2006; 28 (1): 106–9. PubMed PMID: 16795135.
Селамет Тирни Е.С., Уолд Р.М., Макэлхинни Д.Б., Маршалл А.С., Бенсон С.Б., Колан С.Д., Маркус Э.Н., Маркс Г.Р., Левин Дж.С., Уилкинс-Хауг Л., Лок Дж. Э., Торецки В.Изменения гемодинамики левых отделов сердца после технически успешной внутриматочной вальвулопластики аорты. Ультразвуковой акушерский гинеколь 2007; 30 (5): 715–20. PubMed PMID: 17764106.
наверх
Стеноз легочной артерии
Легенда: Легочный стеноз: тяжелая гипертрофия правого желудочка с небольшим антероградным кровотоком и регургитацией через трикуспидальный клапан; утолщенный и плохо открывающийся легочный клапан; поток в легочную артерию из-за комбинации антероградного высокоскоростного потока через стенозированный легочный клапан и ретроградного потока из венозного протока
Ссылка (-а): Todros T, Paladini D, Chiappa E, Russo MG, Gaglioti P, Пачилео Г., Кау М.А., Мартинелли П.Легочный стеноз и атрезия с интактной межжелудочковой перегородкой во время пренатальной жизни. Ультразвуковой акушерский гинеколь 2003; 21 (3): 228–33. PubMed PMID: 12666215.
наверх
Сердечные аномалии, связанные с изомерией
Легенда: Сердечные аномалии, связанные с изомерией: общее предсердие (CA), атриовентрикулярный канал (AV-канал) с аномальными соединениями легочных вен, параллельные магистральные сосуды
Ссылка (-а): Berg C, Geipel A, Smrcek J, Krapp M , Гермер У, Коль Т, Гембрух У, Башат АА.Пренатальная диагностика кардиоселезеночных синдромов: опыт 10 лет. Ультразвуковой акушерский гинекол 2003; 22 (5): 451–45. PubMed PMID: 14618656.
Берг С., Гейпель А., Коль Т., Смрчек Дж., Гермер Ю., Башат А.А., Хансманн М., Гембрух Ю. Эхокардиографическая оценка морфологии предсердий плода и прогнозирование латеральности в случаях синдромов гетеротаксии. Ультразвуковой акушерский гинекол 2005; 26 (5): 538–45. PubMed PMID: 16184509.
Карвалью Дж. С., Хо С. Ю., Шинборн Е. А.. Последовательный сегментарный анализ при сложных пороках сердца плода: логический подход к диагностике.Ультразвуковой акушерский гинекол 2005; 26 (2): 105–11. Рассмотрение. PubMed PMID: 16041685.
наверх
Левая изомерия
Легенда: Левая изомерия: прерывание нижней полой вены с неположенным продолжением
Ссылка (и): Berg C, Geipel A, Smrcek J, Krapp M, Germer U, Kohl T, Gembruch U, Baschat AA. Пренатальная диагностика кардиоселезеночных синдромов: опыт 10 лет. Ультразвуковой акушерский гинекол 2003; 22 (5): 451–45. PubMed PMID: 14618656.
Берг К., Гейпель А., Коль Т., Смрчек Дж., Гермер У., Башат А.А., Хансманн М., Гембрух У.Эхокардиографическая оценка морфологии предсердий плода и прогноз латеральности при синдромах гетеротаксии. Ультразвуковой акушерский гинекол 2005; 26 (5): 538–45. PubMed PMID: 16184509.
Карвалью Дж. С., Хо С. Ю., Шинборн Е. А.. Последовательный сегментарный анализ при сложных пороках сердца плода: логический подход к диагностике. Ультразвуковой акушерский гинекол 2005; 26 (2): 105–11. Рассмотрение. PubMed PMID: 16041685.
наверх
Правая изомерия
Легенда: Правая изомерия: аномальное расположение органов брюшной полости; присутствует нижняя полая вена
Ссылка (-а): Berg C, Geipel A, Smrcek J, Krapp M, Germer U, Kohl T, Gembruch U, Baschat AA.Пренатальная диагностика кардиоселезеночных синдромов: опыт 10 лет. Ультразвуковой акушерский гинекол 2003; 22 (5): 451–45. PubMed PMID: 14618656.
Берг С., Гейпель А., Коль Т., Смрчек Дж., Гермер Ю., Башат А.А., Хансманн М., Гембрух Ю. Эхокардиографическая оценка морфологии предсердий плода и прогнозирование латеральности в случаях синдромов гетеротаксии. Ультразвуковой акушерский гинекол 2005; 26 (5): 538–45. PubMed PMID: 16184509.
Карвалью Дж. С., Хо С. Ю., Шинборн Е. А.. Последовательный сегментарный анализ при сложных пороках сердца плода: логический подход к диагностике.Ультразвуковой акушерский гинекол 2005; 26 (2): 105–11. Рассмотрение. PubMed PMID: 16041685.
наверх
Печень в изомерии
Легенда: печень в изомерии
Ссылка (-и): Берг С., Гейпель А., Смрчек Дж., Крапп М., Гермер Ю., Коль Т., Гембрух Ю., Башхат А.А. Пренатальная диагностика кардиоселезеночных синдромов: опыт 10 лет. Ультразвуковой акушерский гинекол 2003; 22 (5): 451–45. PubMed PMID: 14618656.
Берг К., Гейпель А., Коль Т., Смрчек Дж., Гермер У., Башат А.А., Хансманн М., Гембрух У.Эхокардиографическая оценка морфологии предсердий плода и прогноз латеральности при синдромах гетеротаксии. Ультразвуковой акушерский гинекол 2005; 26 (5): 538–45. PubMed PMID: 16184509.
Карвалью Дж. С., Хо С. Ю., Шинборн Е. А.. Последовательный сегментарный анализ при сложных пороках сердца плода: логический подход к диагностике. Ультразвуковой акушерский гинекол 2005; 26 (2): 105–11. Рассмотрение. PubMed PMID: 16041685.
наверх
на ранних сроках беременности — что должно показать • Vision Xray Group
Главная »Блог» Первые недели беременности: что должно показать УЗИ
Первые недели беременности: что должно показать УЗИ
Вынашивание жизни — это удивительный опыт для женщины, и многие хотят увидеть больше своего будущего ребенка с помощью ультразвукового сканирования.По мере того, как с годами технологии развивались и значительно улучшались, ультразвук теперь может предоставить больше информации, чем когда-либо. В то время как более поздние ультразвуковые исследования намного более детализированы, даже самые ранние ультразвуковые исследования могут предоставить техническим специалистам, врачам и будущим родителям подробные сведения о росте и здоровье их ребенка.
5 недель
5 недель — это самый ранний момент, когда можно завершить УЗИ беременности. Это, как правило, трансвагинальное УЗИ, так как УЗИ брюшной полости еще не выявит многих признаков развития беременности.Примерно через 5 недель гестационный мешок можно увидеть с помощью трансвагинального ультразвукового исследования. Это структура, в которой будет расти эмбрион, и ее обычно можно увидеть до того, как станет виден сам эмбрион.
6-7 недель
Примерно через 6 или 7 недель УЗИ брюшной полости покажет гестационный мешок. Трансвагинальное УЗИ, проведенное в это время, скорее всего, покажет изображения раннего развивающегося эмбриона. На этом этапе техник УЗИ может увидеть, где находится эмбрион в матке, и может ли он быть правильным и здоровым.Это сканирование может помочь определить, есть ли признаки внематочной беременности. Трансвагинальное УЗИ в 6-7 недель также может показать признаки сердцебиения плода! На этом этапе вы, вероятно, узнаете, беременна ли двойня.
8 недель
Примерно на 8-й неделе беременности ультразвуковые фотографии станут более детализированными. Отчетливо видны сердцебиение, а также зачатки рук и ног растущего плода.
УЗИ беременности в первом триместре (12 недель)
Хотя более раннее сканирование возможно (и обычно проводится с помощью трансвагинального УЗИ), наиболее типичное УЗИ в первом триместре рекомендуется примерно на 10–14 неделе беременности.Обычно это выполняется с помощью УЗИ брюшной полости и должно обеспечивать изображения ребенка, которые будут более «знакомыми» будущим родителям. Это волнующее событие, ведь родители, наконец, впервые могут по-настоящему «взглянуть» на своего малыша!
Это ультразвуковое исследование показывает более подробную информацию и позволяет технику оценить размер и рост ребенка. В это время можно указать более точную дату платежа. Техник измеряет размер плода от головки до низа, называемый длиной крестца.Это измерение помогает определить скорость роста ребенка и важно при определении срока родов. Во время этого УЗИ беременности можно четко увидеть движения ребенка, а также узнаваемо развитые ручки и ножки. Хотя УЗИ может обнаружить движение ребенка, мать еще не сможет почувствовать его внутри себя.
Примерно 12 недель — это время, когда можно провести достаточно точные скрининговые тесты на синдром Дауна. Это можно оценить с помощью теста, называемого затылочной прозрачностью, который измеряет количество жидкости в основании шеи плода.Те, у кого есть вероятность синдрома Дауна, обычно имеют больше жидкости в этой области. Однако это не всегда указывает на наличие синдрома Дауна, и для подтверждения необходимы дальнейшие тесты.
Когда и зачем делать УЗИ во время беременности
Знайте, чего ожидать в 18-20 недель.
УЗИ 18–20 недель часто называют «анатомическим сканированием».«В то время органы уже полностью сформированы», — сказал доктор Билардо. Медицинские работники проверяют наличие пороков сердца, проверяют наличие всех органов и подсчитывают количество пальцев рук и ног. Они также следят за ростом ребенка.
«В то время органы уже полностью сформированы», — сказал д-р Билардо.
Ваш врач может сказать вам вероятный биологический пол ребенка на УЗИ 18–20 недель, если вы хотите знать. Если вы не хотите знать, сообщите об этом специалисту по УЗИ или гинекологу до УЗИ.
На УЗИ 18–20 недель ваш врач также проверит положение плаценты. Если плацента находится низко в матке, покрывая шейку матки, это называется предлежанием плаценты, и вам потребуется позднее ультразвуковое исследование, чтобы увидеть, сместилась ли плацента. По словам доктора Бенасерраф, около 20 процентов пациентов в какой-то момент имеют «низкорасположенную плаценту», но к концу таким образом оказывается менее 1 процента. Если плацента не перемещается и остается на шейке матки по мере приближения срока родов, вам, вероятно, понадобится кесарево сечение, потому что доставка через шейку матки затруднена, если плацента мешает.
[Чего ожидать от кесарева сечения ]
Если у вас уже было кесарево сечение, ваш врач также проверит, могла ли плацента имплантироваться в рубец на вашей матке после операции — состояние, называемое приросшей плацентой, при котором может потребоваться повторное кесарево сечение. Если на 18-20-недельном ультразвуковом исследовании появляется плацента на рубце, у вас не обязательно приросшая плацента, потому что это трудно определить с помощью визуализации.Ваш врач, скорее всего, назначит дополнительное ультразвуковое исследование, чтобы исключить или подтвердить приросшую плаценту на более поздних сроках беременности.
Поймите, что вам может потребоваться больше ультразвуковых исследований.
Будущему родителю может потребоваться дородовое УЗИ помимо двух стандартных по многим причинам. При кровотечении или спазмах на ранних сроках беременности необходимо сделать УЗИ, оба доктора. — сказали Копель и Бенасерраф. Раннее ультразвуковое исследование может подтвердить, что беременность протекает в матке, а не внематочной. Внематочная беременность имплантируется вне матки, и ее необходимо удалить или растворить, поскольку это опасно для матери и нежизнеспособно.
На более поздних сроках беременности может потребоваться УЗИ, чтобы контролировать размер ребенка, если существует риск слишком большого или слишком малого роста, например, в некоторых случаях гестационного диабета или преэклампсии (высокого кровяного давления во время беременности). Если у вас в анамнезе есть преждевременные роды, трансвагинальное УЗИ можно использовать на более поздних сроках беременности, чтобы измерить длину шейки матки и выявить ранние признаки того, что у вас могут начаться преждевременные роды.
Если вы ждете близнецов, вам, вероятно, сделают больше УЗИ, чтобы проверить их рост.В случае однояйцевых близнецов с общей плацентой, по словам доктора Билардо, беременная женщина будет проходить УЗИ каждые две недели в течение 16-28 недель, чтобы следить за ростом ребенка и следить за тем, чтобы один из них не забирал слишком большую часть грудной клетки. ресурсы из их общей плаценты. Это состояние называется синдромом переливания крови между близнецами и поддается лечению либо ранними родами, либо лазерным воздействием на кровеносные сосуды плаценты .
Когда беспокоиться
Если вы чего-то не понимаете, всегда О.K. спросить у вашего поставщика медицинских услуг, что это означает, какие у вас есть варианты или почему он или она рекомендует конкретное последующее наблюдение.
Ждать результатов тестов сложно, и накал эмоций — это нормально. Ищите поддержки у людей, которым вы доверяете в уважении и непредвзятости — возможно, у других будущих родителей, близких друзей или семьи.
Это нормально — расстраиваться или беспокоиться, если результаты анализов показывают, что у вашего ребенка повышенный риск чего-либо.Найдите или попросите своего поставщика медицинских услуг связать вас с людьми, которые были в такой же ситуации.
Если ваш поставщик медицинских услуг не может объяснить результаты понятным вам образом, вы можете запросить второе мнение.
[Вакцины, которые вам нужны во время беременности ]
Анна Новогродски — научный журналист и мама из Бостона.
Сканирование за 12–14 недель — Визуализация женщин
В идеале это сканирование следует проводить между 12 неделями 5 дней и 13 неделями 6 днями беременности.Women’s Imaging проводит подробную оценку рисков для вашего ребенка в соответствии с Фондом медицины плода. Помимо проверки того, что ваш ребенок хорошо растет, и подтверждения срока родов, основная цель сканирования включает в себя:
- Проверить, нет ли структурных отклонений. Некоторые из них уже могут быть идентифицированы или заподозрены на этом этапе, поэтому обычное сканирование очень обнадеживает.
- Для проверки матки и яичников, чтобы убедиться, что они не будут проблемой во время беременности.
- Для подтверждения роста беременности и срока родов.
- Чтобы проверить, где находится плацента, где находится пуповина по отношению к плаценте и достаточно ли жидкости вокруг ребенка.
В день сканирования вы можете выбрать, чтобы результаты предоставил вам наш резидент-радиолог или акушер, либо результаты будут представлены вашим врачом или акушером на следующем приеме (, обратите внимание: какой-то специалист хотелось бы, чтобы их пациенты возвращались к ним за результатами) .Пожалуйста, дайте нам знать во время бронирования, если вы хотите получить результаты в тот же день.
Риски
Ультразвук безопасно использовать на протяжении всей беременности.
Иногда нам нужно сделать вагинальное сканирование. Если у вас аллергия на латекс до вагинального сканирования или вы не знаете, то на датчик будет надета крышка без латекса.
Иногда возникает некоторый дискомфорт из-за давления зонда на полный мочевой пузырь или из-за манипуляций с вагинальным зондом. Если это будет очень больно, сообщите нам об этом.
Преимущества
Вы сможете увидеть всего своего развивающегося ребенка
Мы можем провести некоторые важные измерения, которые позволят нам дать вам точную оценку риска для вашего ребенка.
У вас есть возможность получить результаты сканирования у нашего консультанта в день. Пожалуйста, сообщите об этом на стойке регистрации во время бронирования.
Что такое УЗИ?
Ультразвуковое сканирование использует высокочастотные звуковые волны для создания изображений изнутри вашего тела и ребенка.Вместо излучения используются звуковые волны, что делает их безопасными.
Что мне нужно сделать, чтобы пройти оценку риска для моего ребенка?
Вам нужно будет сдать анализ крови, прежде чем приходить в Women’s Imaging на УЗИ. Ваш врач организует это для вас. Вы можете сдать анализ крови в любое время, начиная с 11 недели беременности. В идеале вам следует сдать кровь в 1-м триместре / материнскую сыворотку как минимум за 7 полных рабочих дней до визита к нам. Ваш врач организует это для вас.
Нам нравится сканировать вас на сроке от 12,5 до 13,6 недели беременности.
Почему 12–14-недельное сканирование в Women’s Imaging отличается?
Мы предлагаем наиболее точную и всестороннюю оценку риска для вашего ребенка в возрасте от 12,5 до 13,6 недель, которая включает преэклампсию и ограничение роста плода. В настоящее время мы являемся единственной практикой на Тасмании, которая делает это. Традиционные хромосомные аномалии, такие как синдром Дауна, продолжают оцениваться. Наши сонографы обучены в соответствии с высочайшими стандартами для выполнения этих специализированных измерений вас и вашего ребенка.Они имеют сертификаты компетентности от Фонда медицины плода, признанного Королевским колледжем акушеров и гинекологов Австралии и Новой Зеландии.
Измеряем:
- Носовая кость вашего ребенка
- Тонкий слой жидкости на задней части шеи ребенка (затылочная прозрачность)
- Ваше артериальное давление (мы снимаем 2 измерения с обеих рук)
- Кровоток между вами и вашим ребенком
Мы также проверяем:
- Результаты вашей крови
- Ваш возраст
- Ваш вес
- Были ли у вас ранее проблемы во время беременности (если применимо).
Если вы решите пройти у нас сканирование в первом триместре, вы можете быть уверены, что полученные вами результаты оценки риска являются лучшими из имеющихся на сегодняшний день в акушерском сканировании.
Women’s Imaging обеспечивает комфортную и безопасную среду с новейшим современным оборудованием, чтобы обеспечить вам наилучший уход и опыт.
Что происходит в день?
Когда вы приедете на сканирование, вас попросят заполнить форму о вашей беременности на сегодняшний день.
Затем вам измерит артериальное давление на обеих руках, а также измерят ваш рост и вес, если вы не уверены. Иногда ваши измерения проводятся до сканирования, а иногда после.
Когда сонограф проводит вас в комнату для сканирования, вас попросят лечь на стол и обнажить живот. В штаны будет заправлено полотенце, чтобы гель не попал на одежду.
Прозрачный гель наносится на ваш животик, и сонографист перемещает зонд по вашему животу, записывая изображения.Прозрачный гель растворяется в воде, поэтому он не оставляет пятен на вашей одежде. Он немного липкий!
Приходите с полным мочевым пузырем, чтобы облегчить получение изображений вашего ребенка. Полный мочевой пузырь отталкивает матку от нижней части таза, что облегчает нам наблюдение и сканирование вашего ребенка.
Мы снимем мерки с вашего ребенка и проверим плаценту и яичники.
Иногда также выполняется вагинальное сканирование, чтобы мы могли лучше рассмотреть вашего ребенка.Вы сможете наблюдать за всем сканированием на наших настенных плазменных мониторах!
После завершения сканирования сонограф выйдет из комнаты. Все ваши измерения, включая ваше артериальное давление и результаты крови, будут проверены нашим радиологом или акушером на месте. Если вы решили получить результаты в тот же день, вас отвезут в нашу консультационную комнату, где результаты будут обсуждены с вами. В противном случае результаты будут отправлены вашему лечащему врачу, и он предоставит их вам на следующем приеме.
Вам сообщат ожидаемую дату родов в тот же день, и вам выдадут онлайн-карту доступа для просмотра ваших изображений через наш веб-сайт.
Сколько времени это займет и сколько будет стоить сканирование?
Сканирование в течение 12–14 недель занимает примерно 45 минут.
Сканирование в течение 12–14 недель и дневная консультация врача занимают около 60 минут.
Пожалуйста, позвоните сотрудникам стойки регистрации, чтобы обсудить, хотите ли вы, чтобы результаты оценки риска были предоставлены вам нашим врачом в день сканирования.
(Пожалуйста, дайте дополнительное время в вашем графике, когда вы придете к нам на 12–14-недельное сканирование. Иногда нам приходится пересчитывать ваши измерения, и это может занять несколько дополнительных минут)
Важные вещи, которые нужно знать
- Это ультразвуковое сканирование лучше всего проводить между 12 неделями и 13 неделями 6 дней беременности.
- Сканирование обычно занимает 45 минут в зависимости от положения ребенка.
- Важно, чтобы у вас была сдана кровь в первом триместре / материнская сыворотка за 7 полных рабочих дней до того, как вы придете на сканирование. Ваш врач организует это для вас.
7 недель беременности: симптомы, размер живота и ребенка
Ваш малыш обретает форму
Глаза, нос, рот и уши вашего ребенка становятся более четкими. Зачатки рук и ног становятся длиннее.
Тестовые решения
Варианты пренатального тестирования в первом триместре включают анализ крови НИПТ, УЗИ NT и CVS.
Ешьте осторожно.
Некоторые продукты, которых следует избегать сейчас: рыба-меч, салями, устрицы, тесто для печенья, ростки фасоли, 16 унций кофе, свежевыжатый OJ и фреска queso.
7 недель — это сколько месяцев?
У тебя второй месяц!
Развитие ребенка в 7 недель
Подмигивание, подмигивание
Основные части глаза, которые позволяют видеть вашему ребенку — роговица, радужная оболочка, зрачок, хрусталик и сетчатка — начинают развиваться на этой неделе, а через несколько недель они почти полностью сформировались.
Грохот, грохот
Начинают формироваться желудок и пищевод вашего ребенка. Пищевод — это трубка, по которой пища перемещается изо рта ребенка в желудок.
Другие органы пищеварения
На этой неделе начинают развиваться печень и поджелудочная железа вашего ребенка.
Ваш малыш в 7 недель
Нажмите на плюс, чтобы узнать подробности.
реклама | страница продолжается ниже
Ваш ребенок размером с чернику
Симптомы беременности в течение 7 недели
Ваше тело меняется так быстро во время беременности, что трудно понять, является ли новая боль или симптом «нормальными», или вам следует позвонить своему врачу или даже отправиться в отделение неотложной помощи.Ознакомьтесь с нашим кратким описанием симптомов, которые вы никогда не должны игнорировать. И помните, что в итоге: если вы беспокоитесь, доверьтесь своим инстинктам и обратитесь за помощью.
Обострение обоняния
Многие недавно беременные женщины замечают, что их одолевают запахи, вызывающие рвоту. Это может быть побочным эффектом быстрого повышения уровня эстрогена в организме.
Отказ от еды
Вы можете внезапно обнаружить, что некоторые продукты, которыми вы раньше наслаждались, теперь полностью отталкивают вас.Отвращение к еде — еще один побочный эффект быстрого повышения уровня эстрогена.
Частые позывы в туалет
Чаще писать в туалет — один из самых распространенных ранних признаков беременности. На этом этапе это, вероятно, вызвано гормональными изменениями, которые ускоряют приток крови к почкам и чаще наполняют мочевой пузырь.
Колебания настроения
Многие беременные женщины обнаруживают, что капризность усиливается примерно через 6-10 недель. Эмоции рикошетирования, скорее всего, вызваны стрессом, усталостью и гормональными изменениями.Есть также ряд чувств, которые могут возникнуть у вас, когда вы станете родителями.
Нет симптомов?
Не волнуйтесь. Некоторые женщины не особо чувствуют себя во время беременности.
Не видите своего симптома?
Хотите знать, какой у вас симптом? Найдите его на нашей странице с симптомами беременности.
Ваше тело в 7 недель
Нажмите на плюс, чтобы узнать подробности.
Контрольный список для беременных на 7 неделе беременности
Позвоните своему врачу, если у вас кровотечение
Кровянистые выделения относительно часто встречаются на ранних сроках беременности.Это не обязательно означает, что что-то не так, но иногда это может быть первым признаком выкидыша или внематочной беременности. Если у вас есть кровянистые выделения или кровотечение, позвоните своему врачу.
Старайтесь хорошо питаться
Не волнуйтесь, если вы не можете придерживаться полноценной диеты в первом триместре — тошнота может затруднить это. Просто сделайте все возможное, чтобы соблюдать принципы правильного питания во время беременности.
Определите пол ребенка
Попробуйте наш китайский предсказатель пола для раннего предположения!
7 неделя беременности животы
Видео на этой неделе
.

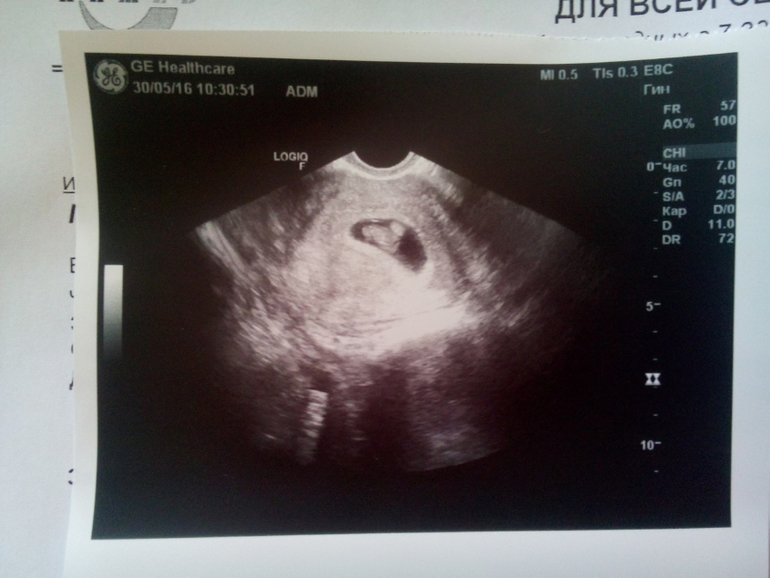
 Чаще всего встречаются аутосомные трисомии, моносомии, триплоидии, тетраплоидии.
Чаще всего встречаются аутосомные трисомии, моносомии, триплоидии, тетраплоидии.