|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Эмбрион или плод: в каких случаях эти понятия нужно разделять
Развитие ребенка в утробе матери — процесс, хорошо изученный медициной, и, в то же время, полный тайн, скрытых от человеческих глаз. Вопрос о том, когда эмбрион становится жизнеспособным плодом и, наконец, вашим малышом — важный для понимания родителей и врачей. Этим знанием в перинатальной медицине и юриспруденции руководствуются в решении вопросов, касающихся жизни и благополучия существа, не способного самостоятельно принимать решений. Нюансы понятий объяснили специалисты Клуба Заботливых Мам, созданного легендарным швейцарским брендом nestle baby.
Что такое эмбрион
С момента зачатия плодное яйцо, появившееся от слияния половых клеток отца и матери, принято называть эмбрионом, или зародышем. Состояние зародыша неустойчивое, его полностью питает желтое тело, возникшее вокруг оплодотворенной яйцеклетки на поверхности слизистой матки.
Эмбрион не имеет органов, его функции можно охарактеризовать только сравнительно медленным ростом и развитием, однако на данном этапе в будущем организме закладываются важнейшие основы для жизни человека — формируется нервная трубка, из которой развиваются оба мозга — спинной и головной, закладывается позвоночник, череп и части тела, развиваются сосуды и прообраз сердца и желудка — скопление особых клеток в соответствующих местах тела зародыша.
Медицина считает этапом эмбриона срок первых 8 недель, когда у него отсутствуют основные органы.
Что такое плод и чем он отличается от ребенка
Традиционно на 8 неделе беременности эмбрион начинает называться плодом, и носить это наименование он будет до самого появления на свет. Эта неделя имеет большое значение в жизни малыша в утробе, поскольку именно сейчас происходит практически одновременное “включение” внутренних органов и скачок роста, качественно меняющий структуру и облик эмбриона.
Однако на этом сроке плацента еще не до конца сформирована (это произойдет на 9 неделе) и эмбрион, ставший официально плодом, все еще не надежно защищен от опасностей, которые могут проникнуть к нему с материнской кровью.
10 неделя беременности еще больше преображает плод. Он входит в фазу интенсивного роста и набора массы, его органы и системы развиваются с каждым днем, иногда в течение суток происходят кардинальные изменения, например, появляются ногти на пальцах, а перепонки между ними исчезают, вместо пульсирующих толчков крупных сосудов запускается настоящее сердцебиение.
Что означает разница в понятиях с точки зрения этики
Разница, которую юристы развитых стран ищут в понятиях “Эмбрион” и “Плод” касается двух важных тем — абортов и прав человека. С юридической точки зрения, эмбрион не является человеческим существом, поэтому не имеет права на жизнь, а полностью зависит от решений матери. Плод же наделен таким правом, и врачи обязаны принимать решения, признавая ценность жизни плода наравне с жизнью матери. Плод автоматически считается субъектом, выражающим волю к жизни. Эмбрион такой воли лишен, поэтому его интересы в медицинских случаях никак не учитываются, все решения принимаются в пользу здоровья и жизни матери.
Разница в понятиях помогает родителям лучше понять, как появляется на свет их дитя и с какими трудностями справляется его организм, идя к рождению. Также разница важна в некоторых спорных моментах медицинской этики, когда решение должно приниматься с учетом права на жизнь.
Селективный перенос одного эмбриона — статьи от специалистов клиники «Мать и дитя»
Как часто мы, репродуктологи, слышим от своих пациенток: «Хочу двойню»; «Перенесите мне, пожалуйста, 2 или 3 эмбриона»; «Боюсь не забеременеть при переносе одного эмбриона»; «Моей подруге в другой клинике переносили 3 эмбриона и она забеременела, я тоже так хочу».
И сегодня мне бы хотелось поговорить о показаниях, противопоказаниях, рисках и особенностях переноса 2-3 эмбрионов.
Мы будем вести разговор о переносе эмбрионов на стадии бластоцисты (5-6 сутки развития), так как на этой стадии имплантационный потенциал эмбриона выше, чем на ранних стадиях 1-4 суток. Показано, что ранний эмбрион хорошего качества, демонстрирующий ровное логичное дробление имеет шансы на имплантацию около 50% (Van Royen и соавторы, 2001; Denis и соавторы 2006). Тогда как морфологически правильная бластоциста (категория АА, АВ, ВА, ВС) может имплантироваться с вероятностью 70% и чаще (Gardner D.K. 2000, Criniti A. 2005).
Многоплодная беременность – это шанс стать родителями двоих или троих детей одного возраста. Семья сразу становится больше и веселее. Однако такая семья приобретает ряд особенностей, в том числе психологических.
Процесс обретения индивидуальности у близнецов проходит сложнее. Из-за особенного отношения к близнецам они с раннего детства растут в несколько необычной атмосфере. Все проблемы, связанные с воспитанием ребенка, в «близнецовых» семьях выражены ярче, а их разрешение требует от родителей гораздо больших усилий. И дело здесь не только в том, что проблемы умножаются на два.
Но даже если будущие родители готовы к этому, то есть и другие аспекты.
Однако, многоплодная беременность часто это:
· Преждевременные многоплодные роды
· Дети с низкой массой тела при рождении
· Высокая перинатальная заболеваемость и смертность
· Частота госпитализации за беременность у пациенток одноплодной беременностью – 12-13%, а многоплодной — 50-60%
· Частота ДЦП при многоплодной до 13%
По результатам многочисленных зарубежных и российских исследований при переносе одного эмбриона частота наступления беременности составляет 50-60%. Перенос двух эмбрионов увеличивает шанс наступления беременности на 15%, а частота рождения доношенного ребенка падает на 40%.
Общеизвестно, что многоплодной беременности после ЭКО удается избежать, если переносить не более 1 эмбриона. Хотя в ряде случаев даже при переносе 1 эмбриона возможно появление многоплодной беременности, в следствии отделения бластомеров друг от друга.
В определения количества переносимых в полость матки эмбрионов репродуктолог учитывает множество факторов: возраст пациентки, количество попыток ЭКО, наличие сопутствующей гинекологической (миома матки, снижения овариального резерва, рубец на матке, у пациенток с невынашиванием беременности в анамнезе, АФС и т.д.) и соматической патологии (гипертоническая болезнь, бронхиальная астма, сахарный диабет и т.д.), качество эмбрионов, учитывается даже телосложение, вес и рост пациентки.
Показания для переноса 1 эмбриона:
— Первая попытка ЭКО
— Наличие предыдущих успешных попыток ЭКО
— Возраст до 35 лет
— Программа с донорскими ооцитами
— Более 1 эмбриона на стадии бластоцисты
Селективный (то есть когда эмбрионов на стадии бластоцисты несколько и есть возможность выбрать) перенос одного эмбриона показан пациенткам в возрасте до 35 лет с трубно-перитонеальным и/или мужским фактором бесплодия, с нормальным овариальным резервом, фертильной и/или субфертильной спермой супруга, имеющим не более двух неэффективных циклов ЭКО в анамнезе. Эффективность реализации программы ЭКО у данной категории супружеских пар при селективном переносе одного эмбриона сравнима с таковой при переносе 2 эмбрионов при 10-кратном снижении риска наступления многоплодной беременности!!!
Существует ряд клинико-эмбриологических факторов, снижающих эффективность процедуры ЭКО у пациенток старшего репродуктивного возраста, — наличие «слабого ответа» яичников вследствие снижения овариального резерва, соответственно и меньшее число получаемых ооцитов, снижение их способности к оплодотворению, состояние соматического и гинекологического здоровья. Показано, что с возрастом женщины снижается скорость дробления эмбрионов, повышается частота их фрагментации, увеличивается доля эмбрионов с цитогенетическими дефектами, и в целом уменьшается число эмбрионов с нормальной морфологией. Несмотря на совершенствование схем стимуляции овуляции, применение технологических эмбриологических методик (замена ооплазмы, вспомогательный «хэтчинг»), эффективность ВРТ у женщин старшего возраста остается достаточно низкой (с использованием собственных яйцеклеток). В этом плане увеличение числа эмбрионов, переносимых в полость матки, позволяет повысить шансы забеременеть этой группе женщин.
Однако существует ряд противопоказаний для переноса двух эмбрионов у любой группы пациентов:
— Рубец на матке (после операции кесарева сечения, миомэктомии, пластических операций на матке)
— Пороки развития матки (седловидная\двурогая матки)
— Тяжелые мутации системы гемостаза (лейденовская, мутации в гене протромбина, антитромбина 3)
— Невынашивание беременности
— Операции на шейке матки (конизация, ампутация шейки матки)
— Тяжелая соматическая патология
— Рост менее 155 см
Даже при учете экономической стоимости – протокол ЭКО, протокол переноса размороженных эмбрионов и двое последовательных родов после ЭКО равны стоимости вынашивания, выхаживания и рождения двойни после ЭКО.
И в заключении, хотелось бы сказать, дорогие пациенты прислушивайтесь к рекомендациям своих врачей — репродуктологов, ведь «успешный» протокол – это не просто положительный тест на беременность, не двойня, рожденная в сроке 24 недели, которая провела несколько месяцев в отделении детской реанимации; «успешный» протокол – это рожденный в срок здоровый малыш.
Формирование сердца
Итак, новая жизнь зародилась. Хотели вы того, или нет, желанен ли плод вашей любви или нет — это уже неважно. Яйцеклетка, образовавшаяся в яичнике, прошла трубы, осела в слизистой матки, приняла и слилась со сперматозоидом. Это уже — оплодотворенная яйцеклетка, которая будет расти и со временем станет вашим ребенком.
Эта жизнь, пока еще только одна клетка, несет в себе всю информацию, заключенную в ваших генах, т.е. мельчайших молекулах белка, и в генах вашего партнера. К этому мы еще вернемся. Но вот, клетки слились, и в первые две недели после зачатия начинаются процессы образования клеточных систем, которые затем превратятся в ткани и органы.
Как написал когда-то удивительный поэт Дмитрий Кедрин:
«Еще тошноты и пятен даже в помине нету.
И пояс твой так же узок, хоть в зеркало посмотри.
Но ты по неуловимым, по тайным женским приметам
Испуганно догадалась, что у тебя внутри…»
Вначале новая жизнь имеет форму диска. Иногда такой маленький белковый диск можно увидеть в желтке разбитого куриного яйца. Он называется эмбрион и в первые дни — это просто скопление мудрых клеток, которые точно знают, что им надо делать. С каждым последующим часом клеток становится все больше. Они соединяются и складываются в определенные формы, образуя вначале две трубки, потом, сливаясь, одну. Эта трубка, складываясь и опускаясь вниз из первичного диска, образует петлю, которая называется «первичной сердечной петлей». Петля быстро удлиняется, значительно опережая рост и увеличение числа окружающих ее клеток, ложится вправо, в виде такого кольца, как кольцо швартового каната, которое забрасывают на кнехт при причаливании катера или судна. Эта петля ложится в норме только справа, в противном случае будущее сердце будет лежать не слева, а справа от грудины. И вот на 22-й день после зачатия в утолщенном нижнем отделе петли происходит первое сокращение. Сердце начало биться. Можно попытаться вспомнить, что было тогда с будущей матерью. В каком она была состоянии? Что с ней происходило? И, если вы, как подавляющее большинство семейных и несемейных пар не уделяли этому внимания, я могу поручиться — вы не вспомните. Вы скажете: «Ну и что?», — и будете правы. Как правило, ничего. Но — все же, задумайтесь об этом. Первые дни, возможно, ничего не решают. Но последующие решат многое.
Сердечно-сосудистая система плода формируется первой из всех его систем, потому что плод нуждается в собственном кровообращении для полноценного развития других своих органов. Развитие и формирование сердечно-сосудистой системы начинается на третьей неделе и, в основном, заканчивается к восьмой неделе жизни эмбриона, т.е. происходит в течение пяти недель.
Мы опишем вкратце эти этапы, но сейчас зададимся вопросом: «Что такое сегодня 4–5 неделя беременности?». Женщина еще не уверена, беременна ли, особенно, если не слишком ждет этого события. Она не меняет своего образа жизни, привычек, иногда вредных. Она может работать на тяжелом и вредном производстве или делать тяжелую физическую работу дома. Она может перенести на ногах вирусную инфекцию в виде гриппа. Обычно пара пока не думает, старается не думать о будущем, а оно – это будущее — уже не только живет, но и бьется, сокращается, растет. Но подождите казнить себя — могут быть и другие причины. О них — позже. А пока запомним: сегодня в мире считают, что жизнь ребенка начинается не с момента его рождения, а с момента зачатия.
Итак, на 22-й день будущее сердце начинает пульсировать, а на 26-й день в организме плода, длина которого 3 миллиметра, начинается самостоятельная циркуляция крови. Таким образом, к концу четвертой недели у плода имеется сокращающееся сердце и кровообращение. Пока это — один поток, одна изогнутая трубочка, в изгибе которой залегает «моторчик» — сердце. Но ежеминутно в нем происходят процессы, которые ведут к окончательному формированию. Очень важно понять, что эти процессы текут одновременно в трехмерном пространстве и для того, чтобы «все правильно и точно сошлось», нужна их полная синхронизация. Больше того, если этого не случилось, т.е. в какой-то момент что-то не соединилось там, где нужно, рост и развитие сердца не прекращаются. Все идет своим чередом. Ведь когда в оркестре какой-нибудь музыкант сыграет вдруг фальшивую ноту, все равно оркестр доиграет симфонию. Но фальшивый звук улетит и забудется, да и мало кто обратит на него внимание, а формирующееся сердце — запомнит. И вот уже растущей перегородке некуда прикрепиться, или клапану — не на чем удержаться. Так образуются врожденные пороки. Для того, чтобы сердце стало четырех-, а не двухкамерным (как на третьей неделе), надо, чтобы выросли его перегородки (межпредсердная и межжелудочковая), чтобы общий артериальный ствол разделился на аорту и легочную артерию, чтобы внутри общего желудочка произошло его разделение на правый и левый, чтобы аорта соединилась с левым желудочком, чтобы полностью сформировались сердечные клапаны. Все это происходит в период между 4-й и 8-й неделей беременности, (в это время длина плода достигает всего 3,5–4 см). К концу второго месяца беременности у «дюймового» (3,5 см) эмбриона все уже сформировано. Очевидно, что чем раньше в этом процессе произошло нарушение нормального развития – тем больше сердце оказывается деформированным, т.е. тем тяжелее его врожденный порок. Чем позже это произошло, тем меньшим будет структурное изменение и тем легче можно будет порок исправить в будущем.
Цитируется по книге Г. Э. Фальковский, С. М. Крупянко. Сердце ребенка. Книга для родителей о врожденных пороках сердца
Редукция эмбрионов в Клиническом госпитале на Яузе
В последние годы количество многоплодных беременностей растет: специалисты объясняют это широким внедрением вспомогательных репродуктивных технологий (ВРТ). В процессе применения ВРТ, и в частности в рамках ЭКО, врачи нередко переносят в матку несколько эмбрионов, чтобы повысить шансы на наступление беременности.
По данным специалистов, в настоящее время соотношение естественных и индуцированных многоплодных беременностей составляет примерно 30:70. Однако многоплодная беременность не всегда желательна для женщины с разных точек зрения. Более того, именно при многоплодных беременностях чаще встречаются осложнения, заболеваемость близнецов в среднем выше, чем в случае рождения одного ребенка, а после рождения близнецы обычно имеют признаки морфо-функциональной незрелости. Кроме того, многоплодная беременность дает повышенную нагрузку на все органы и системы матери.
В связи с этим почти 40 лет назад врачи стали выполнять процедуру редукции эмбрионов при многоплодной беременности.
Показания для проведения редукции плода
Надо отметить, что достаточно часто происходят случаи самопроизвольной редукции: примерно в 20% случаев беременности двойней на раннем сроке одно из плодных яиц перестает развиваться. Редукция эмбрионов, которая осуществляется в отделении акушерства и гинекологии Клинического госпиталя на Яузе, производится по следующим показаниям:
- наличие в матке трех и более эмбрионов
- наличие патологии у плода
- состояние здоровья матери, для которой вынашивание многоплодной беременности является серьезным риском
- желание женщины
Условия проведения редукции
Редукция плода производится на сроке не более 11 недель (от 7 до 11 недель), иногда до 13 недель. Критерии, по которым определяется плод для операции, – наименьший копчиково-теменной размер, наличие явных признаков патологии, наиболее легкая доступность для редукции, наименьший контакт с другими зародышами. Пациентка должна дать юридически оформленное согласие на проведение редукции.
Методы осуществления редукции
Редукция эмбрионов осуществляется разными способами:
- трансвагинально – манипуляция осуществляется в условиях малой операционной с применением наркоза. Выполняется на сроке 7-8 недель при помощи биопсийной иглы
- трансабдоминально – через прокол передней брюшной стенки. Эта редукция выполняется на сроке 8-11 недель под местной анестезией. Данный способ считается наиболее безопасным с точки зрения возможного инфицирования матки
Все виды редукции выполняются под постоянным контролем УЗИ.
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Виды абортов. Записаться на прием в Орехово. Прием врача в Орехово.
В то время как одни женщины мечтают выносить и родить ребенка, другие ищут способы, как прервать нежелательную беременность. Современная медицина и фармакология предоставляет огромный выбор контрацептивов, позволяющих исключить зачатие, но, несмотря на это, количество проводимых медиками абортов постоянно растет. Согласно статистике, около 20 тысяч женщин в год избавляются от нежелательной беременности. Сложно дать этому поступку однозначную моральную оценку, однако, с научной точки зрения, эмбрион является первой ступенью развития человеческого организма и в полной мере приравнивается к новорожденному ребенку, а аборт — к убийству. Мораль не вынуждает женщину насильно следовать наперекор своим интересам, а требует нести ответственность за свои поступки, не расплачиваясь жизнью еще не родившегося человека. С другой стороны, такое серьезное медицинское вмешательство как аборт, всегда крайне пагубно влияет и на организм женщины, в особенности на органы репродуктивной системы. Последствия могут быть крайне плачевны, начиная от гормонального дисбаланса и развития различных новообразований, заканчивая бесплодием. Поэтому, если женщина сомневается на счет проведения данной процедуры, в первую очередь, необходимо проконсультироваться с гинекологом, который расскажет о всех возможных рисках. Существуют определенные сроки, на которых процедура может проводиться медицинскими работниками, а также предлагаются различные виды абортов, рассмотрим их подробнее.
До какого срока можно делать аборт
Абортом называют искусственное прекращение беременности до 22 недель. Данная медицинская процедура, которая направлена не на лечение, а на прекращение жизнедеятельности живого организма. Если рассматривать беременность по неделям, ее разделяют на два этапа: эмбриональный (до 8 недель) и фетальный (с 9 недели до родов). В первом случае зародыш называют эмбрионом, а во втором – плодом, у которого идет активное формирование внутренних органов и систем. Начиная с 5 недель, формируется сердце, сокращение которого можно прослушать на УЗИ обследовании. Несмотря на это, абортивное вмешательство допустимо проводить до 12 недель и не позднее 22 недели.
Согласно регламенту отечественного законодательства, аборт до 12 недель относится к ранним, проводиться может при желании любой женщине. После 12 и до 22 недель, процедуру разрешено выполнять только по социальным или медицинским показателям, среди которых:
- изнасилование женщины;
- гибель плода;
- внематочная беременность;
- тяжелые патологии плода, которые несовместимы с жизнью;
- болезни матери, которые не позволят выносить и родить здорового ребенка;
- потребность в проведении другой медицинской процедуры или операции, которая несовместима с беременностью.
Перед тем как провести аборт на поздних сроках, проводится заседание медицинской комиссии, которая принимает решение о прерывании беременности, исключаются риски и возможные осложнения. Важно понимать, что проведение аборта на ранних или поздних сроках может иметь необратимые последствия для здоровья женщины и о них обязательно должен сообщить врач.
Методы проведения аборта
Чтобы получить направление на аборт, женщина должна пройти ряд медицинских исследований, среди которых:
- анализ крови и мочи на уровень ХГЧ – поможет исключить внематочную беременность;
- УЗИ органов малого таза;
- кровь на ЗППП: сифилис, ВИЧ, гепатиты В и С;
- мазок с влагалища;
- общий анализ крови и мочи.
Полученные результаты позволяют получить точную картину беременности, выявить сопутствующие заболевания, определить возможные нарушения в развитии плода.
В медицинской практике существуют разные методы аборта, которые применяются в том или ином случае. Помимо стороннего вмешательства, прерывание может произойти самостоятельно – выкидыш, который является результатом неблагополучного протекания беременности или воздействия определенных факторов на плод или организм женщины.
В других случаях речь будет идти о медаборте, который может проводиться несколькими способами. Аборт бывает:
- медикаментозный — состоит из приема определенных гормональных препаратов, которые принимаются по строгой схеме;
- мини-аборт – с использованием вакуум-аспиратора;
- инструментальный — выскабливание полости матки с вакуум-аспирацией плодного яйца;
- малое кесарево сечение.
Еще одним методом аборта является – солевой, который состоит из введения в плодный пузырь солевого раствора, он убивает плод. Через 2 дня назначаются гормональные препараты для стимуляции родов. На практике такой вид аборта не приветствуется, поскольку встречались случаи, когда в ходе родов, плод был жив, но имел тяжелые отклонения.
Способы аборта – разные, но выбор используемой методики остается за врачом и женщиной, зависит от срока беременности, общего состояния здоровья женщины. Чем меньший срок, тем меньше рисков. И не стоит забывать, что начиная с 8 недели у плода развивается нервная система, четко прослушиваются сердечные сокращения, а на 16 недели он уже слышит звуки, может на них реагировать. Поэтому если беременность нежелательна или есть медицинские показания к ее прерыванию, не стоит тянуть время.
Медикаментозный аборт
Прерывание беременности медикаментозным способом рекомендуется проводить до 7 недель беременности. Состоит из приема определенных лекарственных препаратов, которые назначает врач индивидуально для каждой пациентки. В составе таких лекарств содержатся вещества, которые блокируют функционирование гормонов прогестина и простагландина, дефицит которых вызывает прекращение беременности. На практике чаще используют таблетки «Мифепристон», затем «Мизопростол». Первые приводят к гибели эмбриона, а вторые вызывают сокращение матки, выводят погибший эмбрион из ее полости. Данные препараты отпускаются по строгому рецепту врача, поскольку имеют множество противопоказаний, побочных эффектов. Дозировка определяется врачом. После аборта через 7 дней женщине обязательно нужно пройти УЗИ органов малого таза.
Женщины считают, что медикаментозный аборт один из безопасных, не требует механического или хирургического вмешательства, но это далеко не так. Подобная процедура имеет ряд противопоказаний:
- внематочная беременность;
- больше 49 дней с момента последней менструации;
- бронхиальная астма;
- патологии надпочечников;
- почечная недостаточность;
- болезни мочеполовой системы.
Опасность состоит и в том, что после медикаментозного аборта есть большой риск развития маточного кровотечения, также чрезмерное сокращение матки, рвота, тошнота, нарушение сердечного ритма и другие осложнения. При высоком риске осложнений, прием препаратов для прерывания беременности должно проводиться под наблюдением врача в условиях стационара.
Вакуумный аборт
Мини-аборт (вакуумный аборт) — процедура по прекращению нежелательной беременности, относится к щадящим операциям, поскольку не предполагает хирургическое вмешательство. Проводится до 12 недель, состоит из вакуумного высасывании эмбриона из матки при помощи аспирационного катетера. Процедура исключает повреждение слизистых оболочек, не вызывает истмико-цервикальную недостаточность или травм шейки матки. Если женщина ранее не рожала, выполняется при помощи анестезии. По времени занимает не больше 1 часа. Через 7 дней после процедуры назначается УЗИ, которое поможет исключить неполное удаление плодного яйца.
Вакуумный аборт противопоказан при:
- внематочной беременности;
- срок больше 12 недель;
плохая свертываемость крови;
- воспаление органов малого таза.
После выполнения процедуры женщину могут беспокоить боли низом живота, нарушения менструации, гормональный сбой. Мини-аборт запрещает повторное зачатие раньше чем через 6 месяцев, поэтому врач назначает женщине гормональные противозачаточные препараты, которые исключат повторное зачатие.
Хирургический аборт
Хирургический аборт позволяет прервать беременность до 22 недель. В ходе процедуры происходит физическое выскабливание содержимого матки вместе с плодным яйцом, что исключает дальнейшее развитие эмбриона. Несмотря на 100% результат, данный вид аборта проводится в случае, когда другие методики неэффективны.
В ходе аборта специальными инструментами раскрывают шейку матки, при помощи кюретки, выскабливают плод, могут быть задействованы щипцы. Если не удается полностью убрать эмбрион, его извлекают по частям. Инструментальный аборт наиболее надежный, но и самый опасный. Выполняется под общим наркозом в условиях стационара.
Благодаря возможностям современной хирургии, в ходе операции может быть задействован гистероскоп, который вводится в полость матки, исключает риски повреждения эндометрия, является гарантией того, что после операции в матке не останутся не удаленные фрагменты эмбриона.
Операция занимает от 20 до 30 минут, но после ее проведения, женщина должна несколько часов провести в стационаре под врачебным наблюдением. В норме не должно присутствовать сильного кровотечения, тошноты, рвоты или сильной боли низом живота.
Хирургический аборт имеет некоторые противопоказания, среди которых:
- плохая свертываемость крови;
- инфекции органов малого таза;
- воспалительные процессы.
После прерывания беременности инструментальным методом, риск развития осложнений достаточно высокий, может быть связан с врачебной ошибкой или внутренним состоянием здоровья самой женщины. К частым последствиям относят:
- нарушение менструального цикла;
- спаечные процессы;
- непроходимость маточных труб;
- гормональный дисбаланс;
- доброкачественные опухоли;
- бесплодие;
- депрессивные состояния.
Осложнения после хирургического прерывания беременности могут появиться сразу после процедуры аборта или через определенный период времени. Поэтому врачи рекомендуют после операции внимательно отнестись к своему здоровью, а при первых недомоганиях обращаться к специалистам за помощью.
Какой аборт самый безопасный
Безопасных видов аборта не существует, поскольку любая методика имеет свои противопоказания и побочные эффекты. Но если есть потребность в проведении, проводить прерывание беременности лучше до 7 недель. Чем больший срок беременности, тем выше риски осложнений и неблагоприятных последствий для организма.
На ранних сроках предпочтение отдают медикаментозному или вакуумному аборту, а на более поздних – хирургической операции. Независимо от выбранной методики, женщине после процедуре следует соблюдать ряд правил, которые помогут организму быстрее восстановиться, снизить риск осложнений:
- прием антибиотиков для снижения риска воспалений;
- прием оральных контрацептивов для нормализации гормонального фона;
- правильное и здоровое питание;
- в первые дни после аборта исключить физические и умственные нагрузки.
Если после аборта появилась сильная боль низом живота, кровотечение, рвота, тошнота, нужно незамедлительно обращаться за медицинской помощью, не заниматься самолечением или ждать улучшения самочувствия.
Последствия аборта
Любой из видов аборта – стресс для организма, который уже готовится к подготовке вынашивания плода, поэтому последствия такой процедуры есть, и не всегда они проходят бесследно для женщины. К общим осложнениям, которые относят:
- маточное кровотечение;
- вторичное инфицирование;
- механическое повреждение стенки матки;
- высокий риск развития эндометрита;
- бесплодие;
- систематические боли низом живота;
- нарушение менструального цикла;
- потребность в удалении матки при ее сильном повреждении;
- гормональный дисбаланс.
Женщины считают, что самым грозным осложнением аборта является бесплодие, но это не совсем так, поскольку и другие заболевания не менее опасные. Большой процент женщин не в состоянии выносить ребенка, и даже если они беременны, сталкиваются с постоянными самопроизвольными выкидышами.
Беременность после аборта
Многие женщины, которые были вынуждены сделать аборт, задумываются о беременности и рождении ребенка, но как быстро можно забеременеть и сколько времени организму понадобится на восстановление?
Если процесс искусственного прерывания беременности прошел успешно, нет осложнений, забеременеть можно через несколько недель после аборта, но врачи настоятельно не рекомендуют этого делать, назначают принимать на протяжении нескольких месяцев оральные контрацептивы.
Как быстро наступит беременность, зависит от особенностей женского организма. Одни могут зачать ребенка практически сразу, а остальные на протяжении нескольких месяцев или лет не могут ощутить радость материнства.
Врачи гинекологи советуют придерживаться некоторых рекомендаций:
- За 6 месяцев до желаемого зачатия исключить прием гормональных противозачаточных препаратов;
- укреплять организм – отказаться от вредных привычек, пересмотреть рацион питания, употреблять только полезные и витаминизированные продукты питания;
- активный образ жизни;
- исключить тяжелый физический труд;
- пройти комплексное обследование;
- наблюдаться у врача гинеколога.
Врачи не рекомендуют слишком быстро беременеть, поскольку присутствует высокий риск аномалий плода, выкидыша и других неприятных последствий. Организму нужно дать время на восстановление, иначе процесс зачатия может затянуться. Психологи рекомендуют при подготовке к беременности сохранять позитивный настрой, больше времени проводить на свежем воздухе, общаться с приятными людьми, избегать стрессов и депрессий.
Если не получается забеременеть, не стоит отчаиваться – следите за состоянием своего организма, вовремя посещайте врача, употребляйте только здоровую пищу, сохраняйте бодрость духа, и все обязательно получится!
Сайт ГБУЗ Районная больница с. Аргаяш
Мифы об абортах: бесплодие, рак груди и депрессия
Выбор — сохранять беременность или нет — тяжелый. Усугубляют ситуацию многочисленные заблуждения, связанные с последствиями аборта для женщины.
Разберемся, что – правда, а что — не более чем «страшилки» из женских консультаций.
Плод все чувствует, в том числе боль.
Уже на третьей неделе беременности у плода начинает формироваться нервная система, а к окончанию третьей недели у него уже бьется сердце. В связи с этим многие считают, что плод все чувствует, — в том числе боль при аборте.
На этом убеждении построен агитационный фильм «Безмолвный крик», в котором показывают процесс через ультразвук, во время которого эмбрион якобы вскрикивает от боли.
Медицинское сообщество, однако, раскритиковало фильм как дезинформирующий. До 12 недель (официально разрешенный срок добровольного аборта во многих странах) плод не может чувствовать боль.
По данным Британской королевской ассоциации акушеров-гинекологов, эмбрион не чувствует боль до 24 недель. Несмотря на то, что к этому сроку у него уже сформированы рецепторы, воспринимающие раздражения, у него еще нет нервных связей, передающих сигнал о боли в мозг.
Не факт, что и после этого срока эмбрион может чувствовать боль — некоторые ученые считают, что восприятие боли формируется уже после рождения. Это стоит учитывать при принятии решения об аборте на поздних сроках по состоянию здоровья женщины или из-за аномалии плода.
От первого аборта, вероятно, будет бесплодие.
У здоровой женщины аборт — не важно, первый или нет — не должен вызвать бесплодие. Но последствия для каждой конкретной женщины предугадать сложно. Могут развиться осложнения, такие как воспалительные заболевания матки и придатков, особенно если были скрытые инфекции.
Нарушение функции эндометрия, внутриматочные спайки могут образоваться, если механически удалить больше ткани, чем нужно.
Аборт может быть пусковым механизмом для нейрообменно-эндокринных заболеваний, проявлением которых будет бесплодие.
Для женщин с отрицательным резус-фактором каждая новая беременность (даже если она не закончилась абортом) может снизить вероятность вынашивания следующей — из-за накопления антител к резус-положительному плоду.
«Бесплодие после первого аборта — скорее исключение, чем правило. Многие женщины после первого аборта рожают здорового ребенка, потом снова делают аборт, потом еще рожают. В моей практике было много пациенток, у которых было, например, двое детей и два-три аборта в анамнезе. Была пожилая женщина, которая в репродуктивном возрасте сделала порядка 70 абортов. Но в целом развитие бесплодия скорее зависит от здоровья женщины и от наследственности, чем от наличия и количества абортов», — поясняет акушер-гинеколог клиники «Чайка», к.м.н. Ольга Мозгова.
«Спрогнозировать, какие именно последствия будут у конкретной женщины после аборта, невозможно. Но как минимум четверть пациенток, которые наблюдаются с диагнозом „бесплодие“, хоть раз в своей жизни делали аборт. Последствиями первого аборта могут стать самопроизвольные выкидыши и невозможность забеременеть, в первую очередь из-за маточного кровотечения, внутриматочных спаек, непроходимости маточных труб и других патологий», — добавляет акушер-гинеколог медицинского центра «Атлас», к.м.н. Ольга Терехина.
«Справедливости ради, у женщин и без аборта существует много проблем после первой беременности. Так, например, многие женщины подсознательно начинают считать, что этот процесс сопровождается неудобствами и страданиями. Это приводит к тому, что во время последующих беременностей возникает тяжелое психологическое состояние и постоянные переживания, это также может привести к невынашиванию плода», — продолжает О.Терехина.
Все женщины испытывают постабортный синдром и депрессию.
Термин «постабортный синдром» впервые появился в 1981 году. Семейный психо-терапевт Винсент Ру, противник абортов, давал показания в суде и рассказал про посттравма-тическое стрессовое расстройство, которое он наблюдал у женщины после перенесенного аборта. Он предложил называть это состояние «постабортным синдромом» (ПАС).
В дальнейшем этот термин активно использовали в движениях против абортов, однако ученые и исследователи не смогли доказать наличие данного синдрома.
До сих пор он не включен в официальные перечни психических заболеваний, и Американская психиатрическая ассоциация не признает существования ПАС.
При этом врачи и ученые не отрицают, что аборт может негативно повлиять на настроение, вызвать печаль и депрессию, однако это зависит от восприятия женщины. Так называемый «постабортный синдром» — вариант посттравматического расстройства, и проявляться будет только в том случае, если женщина воспринимает аборт как травму.
Факторы риска — желание родить ребенка, но отсутствие материальной возможности его воспитывать, консервативные взгляды по отношению к абортам, давление родных и общества, психические проблемы (депрессия, тревожное расстройство и так далее) в анамнезе.
Насколько часто встречается эта проблема? В 2010 году в научном журнале о неонаталь-ной медицине вышла статья, в которой ученые исследовали более 800 женщин на предмет ПАС.
Женщин обследовал клинический психолог через неделю после процедуры аборта. В результате 23% женщин, которые делали медикаментозный аборт, и 34% тех, кто делал хирургический аборт, показали признаки депрессии.
Нужно уточнить, что клиническая депрессия развивается не менее двух месяцев. Данных о том, что у значительного процента женщин, перенесших аборт, депрессия сохраняется в долгосрочной перспективе, нет. В целом, по мнению ученых, аборт крайне редко приводит к серьезным и длительным проблемам с психикой.
Аборт увеличивает риск рака груди.
Рак груди — болезнь, которую может спровоцировать множество факторов. Среди главных факторов риска — генетическая предрасположенность, плохая экология, нездоровый образ жизни. Аборты, вероятно, некоторым образом повышают вероятность рака груди, но довольно незначительно.
«Молочные железы с самых ранних сроков беременности начинают готовиться к основной своей функции — к производству молока. Под влиянием гормонов клетки молочных желез начинают активно расти. Аборт же прерывает этот процесс быстрого воспроизведения клеток, и в некоторых клетках может произойти сбой. Это может стать фактором риска для перерождения клеток в раковые», — считает О. Терехина.
«Сложно оценить риск развития рака груди из-за аборта изолированно от других факторов. Вероятно, какая-то связь есть. В то же время выкидыш является таким же фактором риска, потому что во время выкидыша происходит такой же процесс в молочных железах. В целом, я считаю, что аборт — это далеко не первый в списке факторов риска развития рака груди», — говорит Ольга Мозгова.
Аборт опаснее для здоровья, чем роды.
«Сложно сравнивать опасность аборта и родов — это вообще разные категории, разные процессы. Риск аборта сегодня сведен к минимуму. Если отставить все этические вопросы, аборт — это простая медицинская манипуляция с предсказуемым исходом.
Беременность — сложнейший процесс, во время которого может возникнуть что угодно: патологии плода, гестационный диабет и преэклампсия у матери, трудности при родах и так далее. Но опасность аборта нельзя свести только к вреду для здоровья, как нельзя оставить в стороне и этические вопросы. Часто аборт ведет к нарушению внутреннего мира и разрушению отношений в семье», — резюмирует Ольга Мозгова.
Нельзя делать аборт при эндометриозе и воспалительных заболеваниях репродуктивных органов.
«Любое неблагополучие в гинекологической сфере увеличивает вероятность негативных последствий аборта, вплоть до бесплодия. Если у женщины эндометриоз или, например, поликистоз яичников, ей в принципе сложно забеременеть. После прерывания беременности заболевание может прогрессировать, и желанная беременность в дальнейшем может не наступить», — продолжает Ольга Мозгова.
Таблетки для медикаментозного аборта могут привести к увеличению веса, сбоям в менструальном цикле и другим проблемам.
«Механизм медикаментозного аборта следующий: вначале останавливается развитие самого эмбриона, потом вызывается сокращение матки, чтобы изгнать плод из ее полости.
Остановить всю эту „фабрику“, которая уже начала активно работать в теле женщины, могут только ударные дозы гормонов. От такой терапии организм может месяцами находиться в стрессовом состоянии. Все это может отразиться на психологическом состоянии женщины, на менструальном цикле и репродуктивной функции, а также других гормональных функциях организма (щитовидной железе, надпочечниках)», — говорит Ольга Терехина.
«Риск серьезных гормональных сбоев после фармакологического аборта минимален. Опять же, у здоровой женщины не будет никаких последствий. А вот если были какие-то проблемы с гормональной регуляцией, о которых женщина не знала, последствия могут быть.
Аборт, в том числе медикаментозный, — это не физиологический процесс, это насильственное вмешательство в очень хрупкую систему, которое вызывает „гормональную бурю“. Большинство женщин в состоянии с ней справиться, а некоторые могут и не выплыть. И к какой группе относится каждая конкретная женщина, которая стоит перед этим жизненным выбором, мы узнаем только постфактум», — добавляет Ольга Мозгова.
В целом, мифы об абортах имеют под собой основание, но большинство из них преувеличивают тяжесть последствий аборта для здоровья среднестатистической женщины. Безусловно, каждый случай индивидуален — принимать такое ответственное решение нужно, исходя из своего состояния здоровья, в том числе психического, и собственных этических принципов. Кстати, по данным последних исследований, лишь 2% женщин готовы делать аборт в случае нежелательной беременности.
Дарья Шипачева
Сколько времени нужно, чтобы эмбрион имплантировался в матку?
Имплантация эмбриона — это этап беременности, на котором оплодотворенная яйцеклетка, также называемая бластоцистой, прикрепляется к слизистой оболочке стенки матки. Эта имплантация знаменует начало беременности. Другими словами, до имплантации женщина не считается беременной.
Когда проводится имплантация при нормальной беременности?
Чтобы получить ответ на этот вопрос, вам нужно будет понять, как вы забеременели.Вот пошаговое руководство:
- Когда вы занимаетесь сексом без предохранения, сперматозоиды проходят через влагалище, проходят через шейку матки и достигают фаллопиевых труб. Здесь сперматозоид, скорее всего, соединится с яйцеклеткой.
- Когда сперма соединяется с яйцеклеткой, происходит оплодотворение.
- Оплодотворенная яйцеклетка затем перемещается в матку для имплантации. В то же время он продолжает увеличиваться в размерах, даже когда его клетки делятся и воспроизводятся.
- Как только эта оплодотворенная яйцеклетка находит нужное место в стенке матки, чтобы прикрепиться, она готовится к имплантации в этом месте.
- При имплантации оплодотворенная яйцеклетка прикрепляется к слизистой оболочке матки, и наступает беременность. Около 30% женщин испытывают легкое кровотечение при имплантации в матку.
Итак, время имплантации эмбриона в матку обычно составляет от 7 до 14 дней после полового акта.
Когда проводится имплантация при ЭКО?
В случае экстракорпорального оплодотворения (ЭКО) оплодотворенные яйца или человеческие бластоцисты обычно вылупляются из своей скорлупы и начинают имплантировать примерно через 1-2 дня после 5-го дня переноса бластоцисты ЭКО.Это означает, что имплантация происходит через 7-8 дней после оплодотворения яйцеклетки. Время, необходимое для имплантации в обоих случаях, при нормальной беременности и при беременности через ЭКО, более или менее одинаково.
Пройдите курс лечения от бесплодия, запишитесь на прием сегодня
Хотите проконсультироваться со специалистом по фертильности? Позвоните, чтобы записаться на прием или посетите ближайший к вам Центр лечения бесплодия Nova IVF. Проконсультируйтесь с лучшими специалистами Индии по репродуктивной медицине.
Запись на прием
Чего ожидать с 1-го по 3-й день после переноса эмбрионов — IGENOMIX
После переноса эмбрионов вам нужно подождать около 2 недель перед тестом на беременность. Это может показаться недолгим сроком, но если вы уже какое-то время пытаетесь зачать ребенка, 2 недели могут показаться 2 годами. В конце концов, до этого момента экстракорпоральное оплодотворение было очень практичным процессом с регулярными осмотрами, сканированием и анализами крови. Однако после переноса вы можете почувствовать себя немного покинутым в темноте — что может быть странным ощущением.
Большинство пар знают, что им просто нужно набраться терпения и надеяться на лучшее. Тем не менее, многие люди просто не могут не задаться вопросом, что происходит в эти решающие первые дни. Итак, если вы хотите знать, что происходит на этих начальных этапах, вот простая разбивка того, чего ожидать до 3-го дня после переноса эмбриона. Обладая этой информацией, вы можете чувствовать себя уверенно и безопасно.
До 3-го дня после переноса эмбрионов
После того, как ваш врач перенесет эмбрион, вам нужно дождаться имплантации и повышения уровня гормонов.После того, как эмбрион попадает в матку, обычно требуется около 10 дней, пока уровень гормонов не станет достаточно высоким, чтобы его можно было зарегистрировать на тесте на беременность. В некоторых случаях тест может оказаться отрицательным на 10-й день, поэтому важно пройти еще один через 2–4 дня. Однако ниже представлен ежедневный календарь того, что происходит до 3-го дня после переноса эмбриона, чтобы помочь вам расслабиться. Всегда лучше следовать рекомендациям врача о том, когда лучше всего обратиться за первым уровнем ХГЧ.
- Первый день : В первый день после переноса эмбриона бластоциста — кластер клеток, который может стать вашим ребенком — продолжит делиться.
- Второй и третий день : На второй и третий день клетки продолжат делиться и начнут прикрепляться к слизистой оболочке матки — это, пожалуй, самый важный этап.
Чего ожидать после имплантации
По истечении третьего дня бластоциста проникает глубже и прикрепляется к кровоснабжению эндометрия.После этого этапа опыт каждой женщины будет разным; у некоторых появятся более заметные пятна, а у других — нет. Если эмбрион имплантируется, он начнет развиваться, и клетки плаценты начнут вырабатывать хорионический гонадотропин человека (ХГЧ). Это гормон, обнаруживаемый в тестах на беременность, который повышает уровень прогестерона для поддержания растущего эмбриона. Через неделю после переноса эмбриона скопление клеток начнет формироваться в плод.
Как повысить шансы на имплантацию
Многие пары спрашивают, как они могут повысить свои шансы забеременеть после переноса эмбриона.Большинство специалистов по фертильности рекомендуют расслабиться в течение дня или около того. После этого вы можете продолжить свой обычный распорядок, хотя многие врачи рекомендуют избегать энергичных упражнений или горячих ванн. В период до десятого дня лучше всего отвлечься — сосредоточиться на работе или начать новый проект, чтобы время прошло быстрее. Между тем, ваш специалист по репродуктивной системе будет рядом, чтобы проконсультировать вас в ближайшие дни.
Чего ожидать от переноса эмбрионов ЭКО
ЭКО может быть долгим и сложным процессом с неожиданными препятствиями.
Он начинается с тестирования фертильности (анализ крови и влагалищные исследования), переходит к диагностике и планированию (изучение видео с инъекциями, заказ лекарств и планирование своей жизни вокруг инъекций), а затем наступает время игры. Начинаются инъекции, и вы надеетесь, что все делаете правильно, чтобы дать своей семье лучший шанс для роста. Ночь за ночью, утро за утром нужно помнить о чем-то еще, что нужно изменить, о чем нужно беспокоиться. Это большой вес. (Прочтите здесь об опыте пациента с переносом эмбриона ЭКО.)
Хотите узнать о побочных эффектах процесса ЭКО?
Но потом вы поворачиваете за угол. Вы занимаетесь извлечением яйцеклеток и можете вздохнуть с облегчением … ваша стимуляция фолликулов завершена, и вы сделали все, что могли. Настала очередь репродуктолога.
После того, как подсчет ооцитов будет завершен, ваша бригада репродуктологов внимательно следит за ростом вашего эмбриона. Сколько выглядят жизнеспособными? Растет? Умножение? Вылупление? Все это время вы ждете у телефона обновлений и окончательных номеров.Давление во время фазы роста эмбриона вызывает у вас стресс, и мы это понимаем.
Иногда среди всего этого велосипеды могут натолкнуться на препятствия. Будь то более низкая продуктивность, чем ожидалось, или отмена цикла (например, из-за низкого количества базальных антральных фолликулов перед началом цикла или низкой продуктивности в середине цикла), давление прохождения «до конца» может ощущаться огромным. Будьте уверены, что ваша бригада репродуктолога и репродуктивный эндокринолог будет невероятно тесно сотрудничать с вами, делая все возможное, чтобы этого не происходило.
Перенос эмбриона — последний этап; это то, ради чего вы так много работали. Это будет последняя остановка на пути к созданию вашей семьи.
Процесс переноса эмбрионов — от медсестры по лечению бесплодия
Ниже я объясняю процесс с точки зрения RMA Коннектикута. Хотя это будет выглядеть одинаково во всех отношениях, мы очень гордимся своим усердием, безопасностью и осторожностью, когда речь идет о любом этапе процесса ЭКО, особенно о переносе эмбрионов.
Замороженные и свежие эмбрионы: в чем разница?
Перед тем, как начать ЭКО, вам предоставляется возможность перенести свежий или замороженный эмбрион. Часто ваш врач делает предложение, которое лучше всего подходит для вашего протокола.
«Свежий» перенос — это так, как звучит — эмбрион не будет замораживаться перед переносом. Вместо этого он будет находиться под наблюдением и выращиваться в лаборатории в течение примерно 5 дней. Если все уровни кажутся оптимальными, в этот момент произойдет новый перенос.
«Замороженный» перенос — это тоже интуитивно понятная номенклатура: эмбрион удаляется из криоконсервации утром перед переносом для размораживания, а затем переносится так же, как и свежий эмбрион. Замороженный эмбрион также контролировался и выращивался в лаборатории в течение 5-7 дней, чтобы убедиться в его жизнеспособности, затем его тщательно убирали для криоконсервации до возможного переноса эмбриона.
Почему вы замораживаете эмбрионы?
Эмбрионы замораживаются по многим причинам.
- Возможно, вы проводите скрининг эмбрионов на хромосомные или генетические аномалии, процедура, известная как PGT-A или PGT-M.
- Также может быть, что клинически время вашего перевода «выключено» из-за преждевременного повышения уровня прогестерона.
- Более вероятная причина в том, что у вас остались эмбрионы от предыдущего цикла ЭКО, и теперь вы готовы двигаться дальше.
Сколько времени занимает перенос эмбриона (ПТ)?
Время проведения ЭТ может отличаться и будет зависеть от того, переносите ли вы свежий или замороженный эмбрион.
Перенос свежих эмбрионов:
Процесс ET обычно происходит через пять дней после извлечения яиц. В течение этого периода ожидания яйцеклетки смешиваются со спермой, чтобы можно было оплодотворить. Команда эмбриологов присматривает за вашими эмбрионами и усердно работает над тем, чтобы у них были наилучшие шансы на выживание.
К пятому дню эмбрион (ы) теперь считается бластоцитом с консистенцией 200–300 клеток и готов к переносу. Ваш тест на беременность проходит примерно через 9 долгих дней после перевода.
Перенос замороженных эмбрионов:
Если у вас есть FET (перенос замороженных эмбрионов), это означает, что у вас есть замороженные эмбрионы из предыдущего цикла ЭКО. Ваши эмбрионы, скорее всего, были заморожены через пять, шесть или, в некоторых случаях, через семь дней после извлечения яйцеклеток. В таких случаях процесс может занять 3-4 недели с момента начала менструации.
Это не так просто, как просто «разморозить эмбрионы и« загнать »их обратно в матку». Доработки чуть больше…
После получения разрешения на начало цикла вы будете принимать пероральный препарат под названием Estrace в течение примерно 2-3 недель.Это помогает утолщить и оптимизировать слизистую оболочку матки для имплантации. В середине цикла вас осмотрят на УЗИ, чтобы оценить состояние слизистой оболочки, и врач даст вам «зеленый свет» для продолжения.
Затем вам будет предложено начать внутримышечные инъекции прогестерона (ой!) Вместе с вагинальными вставками прогестерона (двойной удар).
Ваш перевод будет произведен через 6 дней после начала приема прогестерона. Время имеет решающее значение для успеха вашего перевода. Как и при переносе свежего эмбриона, тест на беременность будет выполнен примерно через 9 дней после переноса.
Чего ожидать при переносе эмбриона:
Наконец-то день настал! На размораживание эмбриона уходит совсем немного времени, около часа.
Переводы в RMA могут осуществляться каждый день недели, включая выходные. Это может помочь уменьшить стресс от того, что вам придется взять еще один выходной день. Обычно они проводятся с 13:00 до 13:00 в будние дни и до позднего утра в выходные дни.
В отличие от метода извлечения яйцеклеток, ET не требует анестезии, что означает, что вы можете съесть здоровый легкий завтрак и даже обед, в зависимости от вашего конкретного времени.
Для большинства переводов требуется полный мочевой пузырь, мы советуем вам выпить 20-30 унций жидкости за час до переноса.
Мы советуем вам не пользоваться духами, а вашему партнеру не следует носить модные одеколоны. Эмбрионы очень чувствительны к определенным запахам.
После серии проверок, чтобы убедиться, что вы получите правильный эмбрион, ваш эмбрион (ы) будет осторожно загружен в катетер, и катетер будет введен через влагалище и шейку матки в матку под контролем ультразвукового исследования. .
ЭП практически безболезненна, возможны спазмы. Вам будет рекомендовано отдохнуть несколько минут после переноса, а затем вы сможете встать, опорожнить мочевой пузырь и пойти домой. У вас также есть возможность включить лазерную акупунктуру в ваш перевод — быстрый сеанс до и после показа вашего ET может повысить частоту имплантации до 15%!
После переноса есть небольшие ограничения. Лучшая новость в том, что вам не нужен постельный режим. Фактически, ограничение активности было связано с увеличением стресса, который может повлиять на результаты лечения.Конечно, мы не хотим, чтобы вы выходили и пробегали марафон, но соблюдение вашего распорядка дня является ключевым с некоторыми ограничениями, о которых следует помнить: никаких горячих ванн или джакузи, никаких спринцеваний, никаких грелок.
Ой, чуть не забыл, секса нет. (Извините! … или нет ?! :))
Вы также можете пойти на работу на следующий день.
Советы по переносу эмбрионов:
- Следуйте инструкциям по применению лекарств и заранее просмотрите видеоролики о лекарствах, чтобы убедиться, что вы понимаете, как правильно принимать все лекарства.
- Убедитесь, что у вас достаточно лекарств, особенно если вы путешествуете во время цикла
- Снижение стресса — ключ к успеху! Прогуляйтесь, прогуляйтесь по любимому парку, послушайте музыку, займитесь медитацией, йогой — список бесконечен, поэтому выберите одно или два дела, которые вам нравятся, и делайте их!
- Иглоукалывание все чаще используется. Если вы страдаете фобией иглы, RMA использует лазерную акупунктуру, и лучшая новость заключается в том, что она может улучшить показатели беременности на 15% (при введении до и после ET).
- Ешьте здоровую пищу и принимайте пренатальный витамин с фолиевой кислотой
- А если молишься, молись! Мы все думаем о тебе в это особенное время.
Хотите бесплатный настраиваемый календарь протокола ЭКО?
Записка медсестры по лечению бесплодия
Сделайте глубокий вдох и осознайте все свои достижения до сих пор — вы прошли перенос эмбриона!
Клиническая сторона переноса эмбрионов — это увлекательное сочетание науки, технологий и вашего конкретного путешествия.Это день, наполненный надеждой и позитивом, и мы хотим вызвать у вас отклик в течение следующих девяти дней. Затем ваш тест на беременность через 9 дней. Мы желаем вам только хороших новостей и всегда в вашей команде, что бы ни случилось.
Ищете личную поддержку в ожидании теста на беременность?
Что делать до и после переноса эмбриона: советы по имплантации эмбриона
Для любого пациента ЭКО процедура переноса эмбриона является волнующим и напряженным этапом в лечении бесплодия.После недель приема лекарств и наблюдения, процедуры извлечения яйцеклеток и тревожного ожидания, чтобы увидеть, как развиваются эмбрионы, этот последний этап процесса ЭКО полон потенциала. После того, как эмбрионы были помещены в матку, до того, как пациентка официально забеременела, должно произойти последнее: имплантация.
Что такое имплантация эмбриона?
Имплантация происходит, когда эмбрион прикрепляется к стенке матки в слизистой оболочке эндометрия. При ЭКО это происходит через шесть-десять дней после процесса извлечения яйцеклетки, то есть через один-пять дней после переноса эмбриона.Это соответствует 20-24 дням идеального 28-дневного менструального цикла.
Что влияет на успешность имплантации?
Скорость успешной имплантации эмбрионов в основном зависит от двух факторов: качества эмбриона и восприимчивости матки. Большинство неудач имплантации происходит из-за хромосомных аномалий эмбриона, что объясняет, почему частота имплантации снижается с возрастом женщины. Если пациент страдает от плохого качества яиц, полученные эмбрионы могут быть недостаточно здоровыми для имплантации.
Хорошая новость заключается в том, что использование донорских яйцеклеток во многих случаях может помочь решить эту проблему. На восприимчивость матки могут влиять многие факторы: гормональные, тиреоидные и аутоиммунные заболевания, анатомические проблемы с формой или положением матки или проблемы со слизистой оболочкой эндометрия. Тщательный диагностический процесс на раннем этапе лечения должен помочь выявить эти проблемы, и существуют способы лечения большинства из этих проблем до того, как пациент перейдет на этап переноса эмбриона.
Многие пациенты спрашивают, что они могут сделать, чтобы помочь при имплантации, или есть какие-нибудь советы, чтобы максимизировать шансы имплантации эмбриона после переноса. Хотя трудно согласиться с тем, что имплантация в значительной степени находится вне вашего контроля, важно признать, что любое действие, которое вы предпримете, вряд ли повлияет на то, будет ли имплантирован эмбрион. Излишняя озабоченность проблемой имплантации вызывает ненужный стресс в то время, когда вы должны делать все возможное, чтобы расслабиться.
С учетом сказанного, есть несколько шагов, которые вы можете предпринять во время подготовки к переводу и после процедуры, чтобы дать себе наилучшие шансы на успех.
Перед переносом эмбриона
Посмотрите на перенос бластоцисты
Эмбрионы можно переносить после трех-семи дней культивирования в лаборатории. Бластоцисты — это эмбрионы на более старой стороне этого диапазона, по крайней мере, через пять дней развития. Новые разработки в лабораторных технологиях фертильности упростили перенос эмбрионов на стадию бластоцисты перед процедурой переноса.
Перенос бластоцист вместо эмбрионов на ранних стадиях дает больше времени для контроля качества эмбриона.Это позволяет специалисту выбрать наиболее жизнеспособные эмбрионы для переноса, что увеличивает шансы на успех имплантации. Перенос бластоцисты также более точно имитирует процесс «естественной» беременности: к пятому дню развития естественно оплодотворенного эмбриона он будет просто выходить из фаллопиевых труб в матку, и при этом слизистая оболочка матки должна быть наиболее восприимчивой к имплантации. точка.
Рассмотреть возможность скрининга эмбрионов
Генетическое тестирование эмбрионов перед переносом — хороший способ убедиться, что выбраны наиболее жизнеспособные эмбрионы или бластоцисты, что может повысить ваши шансы на имплантацию.Преимплантационный генетический скрининг (PGS) — это метод, используемый для проверки наличия у эмбрионов нужного количества хромосом. Это позволяет эмбриологу проверять широкий спектр генетических мутаций, известных как анеуплоидия (отсутствующие или лишние хромосомы), которые могут вызвать неудачу имплантации.
Преимплантационная генетическая диагностика (ПГД) используется для скрининга одногенных нарушений или хромосомных транслокаций, когда части хромосом перестраиваются. ПГД обычно выполняется, когда пациента беспокоят определенные заболевания, такие как:
- Тай Сакс
- Муковисцидоз
- Хрупкий X и другие тяжелые генетические нарушения
- Также идентифицирует анеуплоидию
ПГС и ПГД выполняются эмбриологом в лаборатории и могут быть выполнены с очень небольшим риском повреждения эмбриона.
Исследование EmbryoScope
Если вы не решите пройти генетическое тестирование, но все же хотите получить больше информации о здоровье и развитии ваших эмбрионов при их культивировании в лаборатории, вы можете изучить возможность использования новой технологии покадровой фотографии. Специальный инкубатор под названием EmbryoScope каждые пять минут делает фотографии эмбрионов и объединяет их в видеосъемку с интервальной съемкой. Это означает, что эмбриолог может наблюдать, как клетки делятся и развиваются.Распознавание закономерностей в определенных ключевых точках процесса культивирования может помочь лаборатории решить, какие эмбрионы имеют наибольшие шансы на имплантацию после переноса.
Спросите о вспомогательном вылуплении
Эмбрионы на ранней стадии окружены очень тонкой мембраной, известной как пелликулярная оболочка. Прежде чем эмбрион сможет имплантироваться, он должен «вылупиться» из этого покрытия. Есть некоторые свидетельства того, что метод, известный как вспомогательный хетчинг, может облегчить имплантацию эмбриона ЭКО. Процедура проходит в лаборатории под мощным микроскопом.Эмбриолог создает крошечное отверстие в пеликовой оболочке, которое может улучшить скорость имплантации эмбриона, особенно для пациентов со сложным прогнозом.
Поговорите со своим врачом о добавках эстрогена и прогестерона
Тщательно контролируемые гормональные добавки как до, так и после переноса могут помочь подготовить и поддержать слизистую оболочку эндометрия, чтобы эмбрион имел идеальную среду для имплантации и раннего развития.
После переноса эмбрионов
Успокойся
Хотя нет никаких доказательств того, что постельный режим полезен после перевода, поиск способов расслабиться во время ужасного «двухнедельного ожидания» между переводом и официальным тестом на беременность — это здравый смысл.За несколько недель до перевода вы прошли через многое, и это важное время, чтобы взрастить себя. Высыпайтесь и слушайте свое тело: если вы хотите взять выходной, чтобы полежать на диване и посмотреть Netflix, сделайте это. Если вы чувствуете беспокойство и хотите двигаться, прогуляйтесь в успокаивающем месте.
Воздерживаться от физических упражнений и половых сношений
Опять же, вам не нужно ограничивать все ваши обычные действия, но упражнения с высокой отдачей — плохая идея.Ваши яичники, вероятно, все еще увеличены и болезненны на этом этапе и нуждаются в защите, а тяжелая тренировка также может стимулировать сокращения матки, которых вы хотите избежать по очевидным причинам. То же самое и с половым актом: некоторые эксперты по фертильности имеют разные мнения о том, хорошая это идея или плохая, но, поскольку это также может вызвать сокращение матки, вы можете оставаться в безопасности и воздерживаться в течение нескольких недель.
Ешьте так, как будто вы уже беременны
В Интернете обсуждается множество «имплантационных диет» и «чудодейственных продуктов», но нет реальных доказательств, подтверждающих их утверждения.Если вы уделяете слишком много внимания одному продукту или группе продуктов, вы можете упустить сбалансированное питание, необходимое для вынашивания здорового ребенка. Лучшая диета для облегчения имплантации — это та же диета, которую вы должны соблюдать на протяжении всего лечения и беременности: сбалансированное питание с большим количеством белка, клетчатки и овощей. Избегайте таких продуктов, как рыба с высоким содержанием ртути и мягкие сыры, и проконсультируйтесь с врачом о любых витаминах или добавках, которые вам следует принимать. Конечно, избегайте всех вредных веществ, таких как алкоголь, никотин и кофеин.
Избегать экстремальных температур
Джакузи, сауны, горячая йога или любое другое занятие, повышающее внутреннюю температуру, — это то, чего следует избегать на этом этапе. В общем, в это время лучше не погружаться в воду, например в бассейны или ванны, так как это сделает вас уязвимыми для инфекции. Принимайте успокаивающий горячий душ, пока врач не посоветует вам иное.
Положитесь на вашу систему поддержки
Это время, когда ваш партнер, ваша группа поддержки, друзья, семья, терапевт, клиника по лечению бесплодия или даже онлайн-сообщество могут быть бесценными.Тревога — ужасная вещь, которую нужно пережить, а изоляция только усугубляет ситуацию. Не пытайтесь справиться со стрессом в одиночку. Позвольте другим людям подбодрить вас, пока вы ждете, чтобы узнать, удалась ли имплантация эмбриона.
Эмбрионы не выпадают после переноса ЭКО
Многие пациенты беспокоятся о том, что они могут, а что не могут делать после переноса эмбрионов. Страх в том, что если они сделают что-то не так, эмбрион не прикрепится или не выпадет.
Это просто неправда. Да, вам следует расслабиться и расслабиться после переноса эмбриона ЭКО.Но нет, постельный режим не нужен.
Перенос эмбриона
Одна из наиболее часто используемых фраз в IVFis: «Эндокринолог-репродуктолог имплантирует эмбрионы в матку пациентки». Это не так — эмбрион или эмбрионы должны имплантироваться самостоятельно.
Вот как это работает:
Во время экстракорпорального оплодотворения эмбрионы развиваются в чашке Петри в течение трех-пяти дней, и для переноса выбираются наиболее здоровые эмбрионы. Эмбриолог извлекает эмбрионы из инкубатора и показывает их пациенту с увеличением до 1000 раз на видеоэкране.
Следующий шаг — промыть шейку матки стерильной жидкостью с помощью вагинального расширителя. Пациент чувствует давление, но обычно боли нет. У женщин, перенесших внутриматочную инсеминацию (ВМИ), ощущения должны быть очень похожими.
Сам по себе перенос — довольно простая процедура с очень небольшим дискомфортом. Тонкий мягкий катетер продевается через шейку матки под контролем ультразвука, чтобы быть очень точным в месте размещения эмбриона, обычно на расстоянии 1-2 см от верха полости матки.После промывания шейки матки раствором врач поместит пустой катетер для переноса через шейку матки в полость матки. Затем эмбриолог перенесет катетер с эмбрионом (ами) из лаборатории на несколько футов, чтобы мы могли минимизировать время воздействия на эмбрионы.
Когда у нас есть эмбрион (ы), мы вводим катетер с эмбрионом (ами) через пустой катетер, который находится на месте. На ультразвуковом экране пациентка сможет наблюдать, как пузырьки воздуха и жидкости, в которых содержится эмбрион, аккуратно помещаются в полость матки.После размещения эмбриона (ов) эмбриолог проверяет катетер под микроскопом, чтобы убедиться, что эмбрион (ы) перенесен правильно. Затем пациент может встать и, при необходимости, сразу пойти в ванную.
После этого эмбрионы должны имплантироваться в слизистую оболочку матки самостоятельно в течение следующих нескольких дней с целью развития успешной беременности.
Но разве я не должен лечь в постель?
Несколько недавних исследований подтвердили, что немедленный постельный режим после переноса эмбриона совершенно не нужен.Это может показаться нелогичным, но на самом деле исследование, опубликованное в уважаемом рецензируемом журнале Fertility and Sterility (Fertil Steril 2013; 100: 729-35), продемонстрировало более высокие показатели наступления беременности при немедленном возобновлении нормальной активности. (включая ванную комнату) по сравнению с постельным режимом сразу после переноса эмбриона.
Еще в 1980-х годах, после переноса эмбрионов, мы предписывали пациентам соблюдать полный постельный режим в течение трех часов и даже полагаться на кровати вместо туалета.Это не то, что мы сегодня прописываем.
Мы знаем, что любая жидкость, которую вы можете увидеть, является результатом стерильного чистящего раствора. Вы даже можете увидеть некоторые пятна, и это не повод для беспокойства. Почему? Потому что эмбрионы не выпадают.
Когда вы идете домой, у вас есть рецепт быть «бездельником». Вы можете сидеть и смотреть телевизор, или работать на своем ноутбуке или iPad. Ваша позиция не имеет значения.
Первые 24 часа после переноса эмбриона, скорее всего, являются наиболее критическими.Именно в этот период времени эмбрион должен «прикрепиться» к стенке матки, прежде чем он сможет полностью имплантироваться, что может занять несколько дней. Поэтому первые один-два дня оставайтесь дома и расслабьтесь.
Избегайте активной деятельности, такой как поднятие тяжестей, наклоны или упражнения. Почему? Вы хотите, чтобы эмбрионы оставались в полости матки и не попадали в фаллопиевы трубы, что может привести к внематочной или трубной беременности.
Здравый смысл имеет большое значение. Вы можете сходить в ванную по мере необходимости и использовать лестницу, но не бегайте по ней вверх и вниз.Если вы чувствуете, что вам не нужно что-то делать, не делайте этого.
Избегайте чрезмерного нагрева. Ни горячих ванн, ни джакузи, ни джакузи. Душ — это нормально, потому что он не повысит температуру тела. Мы не хотим, чтобы вы бегали или выполняли энергичные упражнения, потому что это может повысить температуру вашего тела. Эмбрионы не любят тепла.
Постарайтесь расслабиться и оставаться положительным в течение «двухнедельного ожидания» — 10–12 дней ожидания теста на беременность. Вы не хотите сомневаться в выполнении определенных действий.
Это не ваша вина, если эмбрион не имплантируется, но вы не хотите приводить себе какие-либо возможные причины для чувства вины или сомнений в уровне своей активности, если процедура ЭКО на этот раз не сработает.
Доктор Джейкобс — репродуктивный эндокринолог, прошедший обучение в клинике Мэйо и сертифицированный в области акушерства и гинекологии. Он занимается медициной с 1975 года. Он закончил медицинскую школу и резидентуру по акушерству и гинекологии в Северо-Западном университете, а затем в 1988 году получил стипендию по репродуктивной эндокринологии и бесплодию в клинике Мэйо.Доктор Джейкобс — медицинский директор Центра передового опыта по лечению синдрома поликистозных яичников (СПКЯ) в Центрах фертильности штата Иллинойс.
Это только для информационных целей и не является медицинской консультацией, диагнозом или лечением. Всегда обращайтесь за советом к своему врачу или другому квалифицированному поставщику медицинских услуг по любым вопросам, которые могут у вас возникнуть относительно состояния здоровья.
Когда произойдет перенос моего эмбриона? — Apricity
Мы нацелены на максимальное увеличение ваших шансов на беременность.Одно из наиболее важных факторов, которые следует учитывать, — это день, когда должен происходить перенос эмбриона. Это обязательно будет обсуждаться на сеансе планирования, но окончательное решение может быть принято не раньше потенциального дня вашего перевода.
День переноса эмбриона обычно определяется командой эмбриологов. Они оценят качество ваших эмбрионов, их количество и ваше прошлое (включая возраст матери, предыдущее лечение, историю болезни и т. Д.) Среди другой соответствующей информации.Вместе вы обсудите свои пожелания и решите, в какой день лучше перенести эмбрионы обратно в матку.
Обычно процедура выполняется на 2-й, 3-й или 5-й день развития эмбриона, но иногда, из-за требований определенного цикла, ее можно проводить на 4-й или 6-й день. Предимплантационное генетическое тестирование на анеуплоидии или единичные генные заболевания может быть выполнено на 6-й день, но некоторые блоки теперь замораживают все эмбрионы и заменяют их в будущих циклах.
Следует выделить важные различия между переносом эмбриона на стадии дробления (дни 2–3) или когда они становятся бластоцистами на 5-й и 6-й день. Важно понимать, какое значение это имеет для степени успеха. Вообще говоря, вероятность фактического переноса выше, если выбор заключается в переносе на 2 или 3 день. Причина этого явления в том, что не все эмбрионы способны дожить до 5 дня и стать бластоцистой, что в некоторых случаях случаи могут привести к отмене передачи.С другой стороны, поскольку культивирование эмбрионов до 5-го дня можно рассматривать как метод отбора (только самые сильные эмбрионы достигают стадии бластоцисты), перенос бластоцист обеспечит более высокую частоту наступления беременности.
Как правило, при уровне бластуляции выше 50% (это процент оплодотворенных яиц, которые могут стать бластоцистами), перенос эмбрионов на 5-й день будет идеальным для тех пациентов, у которых есть один, два или более эмбрионов, чем желаемое количество для использоваться для переноса эмбрионов.Тем не менее, выбор между ранним или поздним переносом должен приниматься ежедневно, поскольку человеческие эмбрионы являются динамическими структурами, и качество может меняться со временем.
Если вы хотите начать работу с Apricity, воспользуйтесь ссылкой ниже, чтобы заказать бесплатный звонок к консультанту по рождаемости в удобное для вас время.
Закажите бесплатный звонок
Рекомендуемые статьи:
Что это такое, чего ожидать, разные типы, стоимость и многое другое
- Дом
- Лечение бесплодия
- ЭКО
- Перенос эмбрионов: что это такое, что к чему Ожидайте, различные типы и многое другое
Содержание
Краткие сведения о переносе эмбрионов:
- Перенос эмбриона — заключительный этап процесса экстракорпорального оплодотворения (ЭКО), при котором оплодотворенная яйцеклетка — теперь эмбрион — помещается в матку женщины.
- Эмбрион загружается в катетер, который вводится через влагалище и шейку матки в матку, где он помещается.
- Обычно это происходит между 3 и 5 днями после извлечения яйцеклеток при свежем переносе и в любом месте от 4 недель до лет спустя, если выполняется замороженный перенос.
- Существует много различных типов переноса эмбрионов: свежие, замороженные, расщепленные (день 3), бластоцисты (день 5), перенос одного и нескольких эмбрионов.
- Сегодняшней стандартной практикой является перенос одного эмбриона (иногда двух) эмбрионов за раз.Это сводит к минимуму вероятность множественных родов, сохраняя при этом те же совокупные коэффициенты живорождений (за одно извлечение) в рамках цикла ЭКО. Любые оставшиеся эмбрионы из цикла ЭКО либо замораживаются (если первый перенос происходит со свежим эмбрионом), либо остаются замороженными (если первый перенос, если замороженный перенос — также называется замораживанием всего цикла).
- Стоимость переноса свежего эмбриона обычно включается в базовую стоимость цикла ЭКО. Перенос замороженных эмбрионов (FET) редко включается в эту цену и стоит в среднем 4-5000 долларов США по США, хотя цена сильно варьируется в зависимости от клиники.
Что такое перенос эмбриона?
Перенос эмбриона — это последний этап процесса ЭКО, когда оплодотворенная яйцеклетка, которой оставалось расти в течение нескольких дней, помещается в матку женщины, где, как мы надеемся, она имплантируется, станет плодом и приведет к рождению ребенка. здоровый ребенок.
Процедура переноса эмбриона осуществляется путем загрузки эмбриона ЭКО в катетер, который затем вводится через влагалище и шейку матки женщины и помещается в матку. Анестезия обычно не требуется, но можно использовать валиум.
Типы переноса эмбрионов:
Существует много «типов» переноса эмбрионов, хотя основной принцип остается неизменным.
Перенос свежих эмбрионов
Как следует из этого термина, перенос свежих эмбрионов — это перенос эмбрионов, которые не были заморожены.
Перенос замороженных эмбрионов (FET)
Перенос замороженных эмбрионов — это цикл, в котором замороженные эмбрионы из предыдущего цикла ЭКО или цикла донорских яйцеклеток размораживаются и затем переносятся в матку женщины.
Перенос замороженного эмбриона может быть выполнен по ряду причин:
Рекомендовано с медицинской точки зрения в связи с восприимчивостью матки: Во время цикла ЭКО женщина находится в состоянии контролируемой гиперстимуляции яичников, что добавляет значительный физиологический стресс. к телу женщины. В некоторых случаях тело женщины не может одновременно подготовить красивый «дом» для переноса эмбрионов. Если у женщины синдром гиперстимуляции яичников, повышенный уровень прогестерона или эстрогена или слизистая оболочка ниже 7 мм во время триггера, может быть рекомендовано выполнить «заморозить весь цикл», а затем выполнить FET.Это позволяет предполагаемой матери подождать, пока матка / эндометрий не станет более восприимчивым, и имплантация более вероятна.
Второй перенос эмбриона: В обычном цикле ЭКО обычно производится 10-15 яиц посредством контролируемой гиперстимуляции, что приводит к появлению ряда высококачественных эмбрионов, доступных для переноса. Сегодняшняя стандартная практика заключается в переносе одного (иногда двух) эмбрионов в матку женщины и замораживании всех оставшихся эмбрионов, чтобы увеличить вероятность будущей беременности (если пара захочет продолжить расширение своей семьи после родов или если первая передача не удалась).
Проще планировать: Поскольку бывают случаи, когда с медицинской точки зрения рекомендуется преобразовать свежий цикл в замораживание всего цикла с помощью FET, многим, особенно туристическим клиентам, гораздо проще заранее спланировать замороженный перевод, поскольку они редко когда-либо отменяются, могут быть легко спланированы и предлагают сопоставимые показатели успеха, как и новый перевод.
Перенос эмбриона на стадии дробления (день 3):
Эмбрионы на стадии дробления называются так, потому что клетки в эмбрионе делятся (или расщепляются), но сам эмбрион не увеличивается в размерах.Эта стадия обычно достигается примерно на третий день, но может произойти и на второй или четвертый день. Их часто называют просто «эмбрионами третьего дня».
Некоторые эксперты по фертильности считают, что женской матке нет заменителя, и что эмбрионы должны быть возвращены в среду матки как можно быстрее. Поскольку не все эмбрионы доживают до 5-го дня, перенос на 3-й день — это способ обеспечить, чтобы эмбрион попал в оптимальную среду для развития. В CNY мы обычно рекомендуем переносить эмбрионы третьего дня, если в первый день осталось менее четырех эмбрионов.
Бластоциста (день 5) Стадия переноса эмбриона
Бластоциста — это эмбрион, который превратился в однослойную сферу клеток, окружающих заполненную жидкостью полость с плотной массой сгруппированных вместе клеток. Бластоцисты содержат от 60 до 120 клеток. Обычно это происходит на пятый день, но может произойти и на 6, 7 или даже на 8 день. На этой стадии эмбрион дифференцировался на два типа клеток: трофэктодерма, клетки на периферии эмбриона, образующие плаценту, и внутренняя клеточная масса (ICM), плотная масса клеток внутри, которая образует плод, если эмбрион имплантируется.
Эмбрион бластоцисты считается более «особенным», чем эмбрион на более ранней стадии, поскольку он имеет более высокую вероятность быть генетически нормальным, имплантироваться и привести к живорождению, чем эмбрион на стадии дробления.
Задерживая перенос эмбриона на стадию бластоцисты, эмбриолог может лучше отбирать эмбрионы с большей вероятностью для продолжения развития.
Эмбрион, выросший до стадии бластоцисты, также может быть генетически протестирован перед переносом, что может помочь снизить риск выкидыша для некоторых популяций, избежать известных генетических нарушений и выбрать пол ребенка.
Перенос одного эмбриона (SET или eSET)
A (n) (Выборочный) Перенос одного эмбриона — это практика переноса только одного эмбриона в матку женщины. Это снижает вероятность повторной беременности при сохранении примерно одинаковой частоты наступления беременности. Из-за снижения риска eSET наряду с очень похожей частотой наступления беременности eSET быстро стал золотым стандартом для переноса эмбрионов с помощью процедуры ЭКО.
Перенос нескольких эмбрионов
Перенос нескольких эмбрионов — это просто перенос нескольких эмбрионов.Хотя для некоторых это возможно, существуют строгие правила, ограничивающие перенос нескольких эмбрионов. Перенос большого количества эмбрионов (или даже более одного в некоторых случаях) может привести к закрытию клиники в современном возрасте.
Сводка типов переноса эмбрионов:
Некоторые из вышеупомянутых переносов эмбрионов являются взаимоисключающими, в то время как другие могут быть классифицированы вместе:
- Перенос свежих эмбрионов и перенос замороженных эмбрионов являются взаимоисключающими.Перенос бластоцисты является взаимоисключающим.
- Перенос одного эмбриона и перенос нескольких эмбрионов исключают друг друга.
. Это означает, что перенос может представлять собой перенос бластоцисты с одним замороженным эмбрионом, но не может быть переносом бластоцисты при расщеплении. Тем не менее, ЭКО часто приводит к появлению большого количества эмбрионов, поэтому вы можете выполнить перенос одного свежего эмбриона с последующим переносом нескольких замороженных эмбрионов через несколько месяцев / лет из эмбриона, созданного в том же цикле ЭКО.
Ключевые решения относительно переноса эмбрионов
Когда происходит перенос эмбрионов?
Сроки переноса эмбриона сильно различаются, поскольку цикл каждого человека уникален и определяется множеством факторов, которые тщательно отслеживаются.Эти факторы помогают рассчитать время для ряда ключевых событий в цикле ЭКО, что, в свою очередь, задает траекторию для следующего шага цикла ЭКО. Поскольку перенос эмбрионов является заключительной стадией цикла ЭКО, день, в который это происходит, сильно варьируется, поэтому важно не привязываться к какому-либо конкретному календарю или графику во время собственного цикла ЭКО или ЭКО.
Свежий перенос:
Первый день цикла свежего переноса отмечается как первый день приема стимулирующих препаратов (обычно на 2-4 день естественного менструального цикла женщины, если применимо).День переноса в конечном итоге определяется днем извлечения яйцеклетки и стадией развития эмбриона. Тем не менее, оба эти фактора действительно изменчивы. Например, ультразвуковое исследование и мониторинг анализа крови могут определить, что требуется дополнительный день стимуляции (или меньше), сдвигая вперед или назад день извлечения яйцеклетки. Большинство переносов на стадии дробления происходит через три дня после извлечения, а переход на стадию бластоцисты обычно происходит через пять дней, но и эмбрионы развиваются с разной скоростью.Действительно, перенос бластоцисты через семь дней после извлечения — обычное дело.
Ниже приведен образец календаря для переноса свежих эмбрионов.
Замороженный перенос:
Подобно свежему переносу, каждый FET адаптируется к предполагаемому родительскому циклу в зависимости от развития их внутренней оболочки и реакции на лекарства (если они используются). Хотя количество времени, затрачиваемого на прием эстрогена перед введением прогестерона, варьируется в зависимости от человека и будет определяться с помощью ультразвукового исследования и мониторинга анализа крови, день переноса эмбриона в конечном итоге зависит от дня начала приема прогестерона:
- Расщепление эмбрионы будут перенесены через четыре дня после начала приема прогестерона.
- Эмбрионы бластоцисты будут перенесены через шесть дней после начала приема прогестерона.
Ниже приведен образец календаря FET.
Чего ожидать во время переноса эмбрионов
Перенос эмбрионов происходит в стерильных условиях, обычно в специально отведенном помещении для переноса в клинике репродуктивной медицины. Ваш врач, медсестра, эмбриолог (и ваш партнер) будут с вами. Анестезия обычно не требуется, но для успокоения нервов и расслабления гладких мышц матки часто используются миорелаксанты или валиум.Вы должны принимать все прописанные вам лекарства точно в соответствии с инструкциями. Вас могут попросить воздержаться от приема чего-либо, что вводится вагинально (например, суппозиториев) утром в день переноса.
Перед переводом врач и эмбриолог подтвердят ваше имя и дату рождения, чтобы убедиться, что они соответствуют идентифицирующей информации на эмбрионах. Затем с помощью эмбриолога эмбрион загружается в катетер для переноса. Примерно в то же время во влагалище помещается зеркало, чтобы визуализировать шейку матки, которая затем будет очищена.Катетер вводится через шейку матки в матку под контролем ультразвука. Оказавшись на месте, эмбрион аккуратно помещается в матку, где, как мы надеемся, он имплантируется.
Перенос эмбриона очень похож на взятие мазка Папаниколау. Это не должно вызывать болезненных ощущений, но вы можете почувствовать небольшой дискомфорт при установке расширителя или при проведении катетера через шейку матки.
После этого пациенту дают отдохнуть около 15 минут. Даны инструкции по дальнейшему наблюдению, анализ крови запланирован на 4-7 дней после переноса, а тест на беременность — на десять дней после переноса.
Что делать перед переносом эмбриона, чтобы повысить шансы на успех
Перед переносом эмбриона можно многое сделать, чтобы повысить шансы на успешный перенос. Большинство этих изменений имеют оптимальный эффект, если начинать их за 30-90 дней до начала фазы стимуляции цикла ЭКО, поскольку яйца начинают свою заключительную фазу развития примерно за 90 дней до овуляции. Это помогает ускорить развитие яиц и обеспечить яйца наилучшего качества (которые составляют половину генетики растущих эмбрионов) для вашего цикла лечения.
Диета и добавки:
- Диета с высоким содержанием жиров / низким содержанием углеводов: Диета с высоким содержанием жиров и низким содержанием углеводов снижает воспаление во всем теле, G.I. тракта и репродуктивной системы. Он также помогает гормональной функции, поскольку многие женские гормоны производятся из холестерина, который поступает из жира.
- Безрецептурные добавки: Для некоторых могут быть чрезвычайно полезны различные безрецептурные высококачественные добавки, такие как co-q10 / убихинол, DHEA, инозитол, витамин D и другие.
Лекарства, отпускаемые по рецепту:
Различные иммунологические препараты могут помочь улучшить результаты переноса, особенно после неудачной имплантации в анамнезе. Некоторые иммунологические препараты включают:
- Интралипиды
- налтрексон в низких дозах
- HGH
- Антибиотики
- Такролимус (Prograf)
- Преднизон
- Аспирин (без рецепта)
- Виагра
- Антигистаминные препараты (без рецепта)
- Метформин
- Орилисса
09 Lovenox9 Neupogen)
Хирургическое лечение и иммунотерапия:
- Иммунизационная терапия лимфоцитов (LIT): LIT из крови — это процедура, в которой LIT представляет собой процедуру Будущий отец изолирован от крови отца и вводится в кожу будущей матери, чтобы ввести иммунные клетки мужа в иммунную систему женщины при подготовке к беременности.LIT-терапия часто рекомендуется после многих неудачных циклов ЭКО и подозрений на иммунологические причины неудачной имплантации.
- Терапия плазмой, обогащенной тромбоцитами (PRP): PRP, концентрированный продукт крови, богатый тромбоцитами, помогает стимулировать заживление и рост тканей и может использоваться как для поддержки яичников / яйцеклеток, так и для увеличения толщины и восприимчивости эндометрия.
- Биопсия эндометрия: Биопсия эндометрия (также известная как процедура почесывания) может быть выполнена перед менструальным циклом месяца, в который вы хотите продолжить перенос, может быть очень полезной.«Расчесывание» слизистой оболочки эндометрия вызывает выделение химических веществ, называемых цитокинами, которые способствуют заживлению. Этот процесс заживления может способствовать лучшему развитию слизистой оболочки в следующие месяцы.
- Внутриматочный ХГЧ: Считается, что введение небольшого количества хорионического гонадотропина человека (ХГЧ) в матку перед переносом увеличивает вероятность имплантации до 30%. CNY Fertility рекомендует использовать 500 МЕ внутриутробного ХГЧ как часть нашего протокола переноса эмбрионов, чтобы ускорить процесс имплантации.
- Анализ рецептивности эндометрия (ERA): ERA — это тест, проводимый для оценки восприимчивости эндометрия у женщины или вероятности прилипания эмбриона. Тест проводится для предотвращения неудач имплантации путем определения уникального и оптимального окна имплантации для женщины.
- Лапароскопия : Лапароскопия — это минимально инвазивная хирургическая процедура для визуализации внутренней части брюшной полости и полости таза для диагностики и коррекции эндометриоза, миомы матки, аномального роста и спаек.
- Гистероскопия : Гистероскопия — это минимально инвазивная диагностическая и корректирующая процедура, проводимая для визуализации внутренней части матки для исследования и устранения (если обнаружено) источника аномального маточного кровотечения или предполагаемой причины бесплодия и выкидыша.
Холистические методы лечения:
- Иглоукалывание: Исследования показали, что иглоукалывание может улучшить показатели беременности до 65% у женщин, проходящих процедуры экстракорпорального оплодотворения.
- Массаж: Методы массажа, разработанные специально для лечения бесплодия, такие как массаж живота майя, можно использовать для улучшения фертильности за счет увеличения притока крови к репродуктивным органам, снятия закупорки и уменьшения воспаления. Это также может помочь выровнять матку и снять стресс и беспокойство, часто связанные с бесплодием.
- Йога : Йога может использоваться в качестве дополнительного лечения бесплодия, уменьшая стресс, улучшая приток крови к репродуктивным органам и балансируя иммунную систему.
Что делать после переноса эмбриона для повышения шансов на успех
Большая часть подготовительной работы для успешного переноса эмбриона выполняется заранее. Как только происходит переход, мало что можно сделать, чтобы изменить курс. Женщинам рекомендуется пройти второй курс иглоукалывания сразу после их перевода, так как несколько исследований показывают преимущества лечения иглоукалыванием до и после переноса эмбриона во время цикла ЭКО. Четырнадцать исследований, опубликованных в Fertility and Sterility , показывают, что иглоукалывание, проведенное до и после ЭКО, повысило частоту наступления беременности на 35-50%.
Меры предосторожности после переноса эмбриона
Имплантация эмбриона может происходить в течение 72 часов после переноса эмбриона. Инструкции после перевода варьируются от клиники к клинике. Раньше стандартный протокол рекомендовал постельный режим, но теперь это уже не так.
Эксперты CNY рекомендуют пациентам вернуться к своему обычному распорядку дня, но не допускать физических упражнений, секса или ванн. Мы рекомендуем пойти домой, расслабиться и хорошо выспаться. Сохраняйте позитивный настрой, найдите способы расслабиться и установить контакт со своим партнером во время ужасного «двухнедельного ожидания» между переводом ребенка и тестом на беременность.Постарайтесь не слишком увлекаться списками, которые можно / нельзя. Сосредоточьтесь на себе и делайте то, что вам нравится.
- Помните, что женщины все время беременеют, не меняя своей деятельности.
- Продолжайте принимать все лекарства в соответствии с инструкциями.
- Ведите себя так, как будто вы беременны: ешьте и ведите себя так, как будто вы беременны.
- Оставайтесь активными: вы можете вернуться к своему обычному распорядку дня. Просто избегайте изнурительных упражнений.
- Без пола. Мать-природа должна идти своим чередом.
- Избегайте экстремальных температур: это означает, что нельзя принимать горячие ванны, горячую йогу, сауны, грелки или электрические одеяла.Все они могут повысить температуру матки, и их следует избегать.
Стоимость переноса эмбриона:
Стоимость переноса свежего эмбриона
Стоимость переноса свежего эмбриона обычно включается в базовую стоимость ЭКО, в среднем около 12 000 долларов США, а в CNY Fertility — 3900 долларов США. Поскольку он включен в стоимость ЭКО, его трудно экстраполировать из других услуг, требуемых как часть пакета ЭКО, чтобы получить стоимость только переноса свежего эмбриона.
Стоимость переноса замороженных эмбрионов
Средняя стоимость переноса замороженных эмбрионов составляет около 4000 долларов, но колеблется от 1400 долларов (включая процедуру и мониторинг) здесь, в CNY Fertility, до более 6000 долларов в других клиниках по всей стране.
Что дороже: свежее или замороженное?
Это может показаться глупым вопросом, учитывая то, что мы только что обсудили, но на самом деле это зависит от того, как вы на него смотрите. Перенос замороженных эмбрионов можно рассматривать как дополнительные расходы, особенно если это делается в качестве первого переноса (без переноса свежего эмбриона).Однако в результате многих циклов ЭКО создается больше эмбрионов, чем может быть перенесено за один раз. Эти эмбрионы замораживаются для использования в будущем (после неудачного переноса или успешного рождения). При таком использовании стоимость переноса замороженного эмбриона значительно ниже, чем при переносе свежего эмбриона, который предполагает новый цикл ЭКО с нуля.
Калькулятор оплаты ЭКО и переноса эмбрионов
{{лечение [лечение] [‘данные’] [‘имя’]}}
Включено автоматически
- {{отметьте.item}} {{tick.note}}
Скидка
Военная и ветеринарная скидка 5%
Пример калькулятора оплаты
{{обращение [‘data’] [‘name’]}} $ {{обращение [‘data’] [‘price’] [‘base_price’] [‘cny’]}} Среднее значение по стране. $ {{лечение [‘data’] [‘price’] [‘base_price’] [‘others’]}} + {{treatment.data.price.monitor.remote.label}} Удаленное управление циклом $ {{total_monitor.cny}} + {{treatment.data .price.monitor.in_house.label}} Внутренний мониторинг $ {{total_monitor.cny}} Среднее значение по стране. $ {{total_monitor.national}} + {{treatment.data.price.monitor.remote.note_calc}} {{treatment.data.price.monitor.in_house.note_calc}} Третья сторона $ {{total_monitor.others}} {лечение .data.price.reciprocal_ivf.note_calc? treatment.data.price.reciprocal_ivf.note_calc: «Взаимное ЭКО требует наблюдения за обоими партнерами»}} {{treatment.data.price.frozen_transfer.note_calc_monitor? treatment.data.price.frozen_transfer.note_calc_monitor: «»}} + {{treatment.data.price.frozen_transfer.label}} Замороженный перевод $ {{treatment.data.price.cfrozen_transfer.} В среднем по стране. $ {{treatment.data.price.frozen_transfer.national}} + {{treatment.data.price.genetic_testing.label}} Генетическое тестирование $ лечение.data.price.genetic_testing.cny}} Среднее значение по стране. $ {{treatment.data.price.genetic_testing.others}} + {{treatment.data.price.genetic_testing.note_calc}} Третья сторона {679 {treatment.data.price.genetic_testing.third_party}} + IVF FET $ в среднем по стране. $ + Третья сторона $ лечение price.medication.label}} Оценка лекарств $ {{total_medication.cny}} Среднее значение по стране. $ {{total_medication.national}} + {{total_medication.note_calc}} Третья сторона $ {{total_medication.third_party}} + .data
.data .donor_eggs.label}} Донорские яйца
$ {{total_donor_eggs.cny}} Среднее значение по стране. $ {{total_donor_eggs.national}} + {{лечение.data.price.donor_eggs.note_calc}} Третья сторона $ {{total_donor_eggs.others}} + {{treatment.data_sperm.don}. Донорская сперма $ {{treatment.data.price.donor_sperm.cny}} Среднее значение по стране. $ {{treatment.data.price.donor_sperm.national}} + {{treatment.data.price.donor_sperm.note_calc}} Третье лицо $ {{treatment.data.price.donor_sperm.others}} + .price {{treatment.data.price .donor_eggs.label}} Донорский пакет $ {{total_donor_package.cny}} Среднее значение по стране. $ {{total_donor_package.national}} + {{лечение.data.price.donor_package.note_calc}} Третья сторона $ {{total_donor_package.others}} + {{treatment.data_suracy.gest Гестационное суррогатное материнство $ {{treatment.data.price.gestational_surrogacy.cny}} В среднем по стране. $ {{treatment.data.price.gestational_surrogacy.national}} + {{treatment.data.price.gestational_surrogacy.note_calc}} Третья сторона $ {{treatment.data.price.gestational_surrogacy.others}} 5% скидка для военных и ветеринаров
{скидка
$ }}
Комиссия за финансирование
$ {{financial.fee}}
- Итого в юанях Это приблизительная сумма, уплаченная непосредственно в CNY Fertility за услуги, оказываемые в юанях.
$ {{total.total}}
Ориентировочные расходы сторонних организаций Это приблизительная сумма, выплаченная сторонним учреждениям за такие вещи, как лекарства (которые оплачиваются непосредственно в аптеке), ультразвуковое исследование и мониторинг анализа крови (если это не делается в CNY), генетическое тестирование эмбрионов и многое другое.
$ {{total.third_party}}
Общая сумма Это приблизительная сумма, уплаченная непосредственно в CNY Fertility за услуги, оказываемые в китайских юанях.
$ {{total.total + total.third_party}}
Среднее значение по стране:
$ {{total.national}}
Авансовый платеж до
юаней
$ {{financial.payment_down_amount}}
Ежемесячный платеж на CNY
$ {{financial.monthly_payment}}
TOTAL MONITOR CNY $ {{total_monitor.cny}}
ВСЕГО ЛЕКАРСТВА CNY $ {{total_medication.cny}}
ВСЕГО Донорские яйца $ {{total_donor_eggs.cny}}
Способ оплаты
XXXX-XXXX-XXXX-XXXX MM / AA CVC
Чтобы узнать больше о стоимости ЭКО и переводов эмбрионов иди сюда.
Показатели успешности свежих и замороженных эмбрионов:
Как вы можете видеть ниже, общие показатели успешности переноса замороженных эмбрионов выше, если посмотреть на крупномасштабные данные из CDC.
Несмотря на вышеупомянутые показатели успешности и заметные систематические обзоры исследований, посвященных оценке успешности свежих и замороженных эмбрионов, которые предполагают, что перенос замороженных эмбрионов имеет более высокие показатели успеха, решение о переносе свежих или замороженных эмбрионов, которое является наилучшим, остается одним из крупнейших и наиболее эффективных. продолжаются жаркие споры в медицине бесплодия.Несмотря на то, что с момента разработки новейших технологий замораживания эмбрионов (которые позволили полевым транзисторам иметь такие высокие показатели успеха, как сегодня) произошел огромный сдвиг в сторону переноса замороженных эмбрионов, тот факт, что до сих пор ведется много споров, показывает, что это еще не все. история и что каждый случай нужно рассматривать в индивидуальном порядке.
Давайте начнем с рассмотрения двух важнейших факторов, влияющих на успешный перенос эмбриона:
- Качество эмбриона: Здоровый эмбрион без генетических дефектов с большей вероятностью имплантируется и станет здоровым ребенком.
- Качество и восприимчивость матки: Восприимчивость матки играет большую роль при имплантации эмбриона. Если матка не готова принять эмбрион, эмбриону трудно прижиться. Время и подкладка имеют решающее значение.
Качество эмбрионов
До появления витрификации (новой техники замораживания) метод замораживания эмбрионов был очень медленным и мог нанести вред эмбрионам. Выживаемость после оттаивания была невысокой, а при оттаивании эмбрионы их качество могло быть снижено.Это привело к значительно худшим результатам для замороженных переводов. Однако с витрификацией у замороженных и размороженных эмбрионов появилась способность сохранять свое качество в высокой степени. Это означало, что качество эмбрионов теперь почти одинаково как для свежих, так и для замороженных эмбрионов.
Восприимчивость матки
Как упоминалось ранее, дополнительный «биологический стресс», вызванный препаратами гонадотропина, необходимыми при ЭКО для развития большого количества яйцеклеток в яичниках, иногда затрудняет одновременное приготовление матки оптимально подготовленной маткой. получить эмбрион.Хотя это, конечно, не так, и свежие переносы могут дать столь же высокие шансы на успешный перенос, каждый случай необходимо рассматривать индивидуально, чтобы убедиться, что слизистая оболочка матки и гормоны указывают на восприимчивую слизистую оболочку эндометрия.
Подход, ориентированный на пациента
Другие исследования продемонстрировали более тонкий подход, который учитывает важность определенных уровней гормонов в определении восприимчивости матки и, следовательно, когда переносить свежие эмбрионы и когда проводить замораживание, после чего следует цикл замороженного переноса.
Как показало это исследование, бывают случаи, когда новые переводы приводят к таким же высоким показателям успешности, как и замороженные переводы. Это, а также поскольку затраты могут быть значительным фактором при принятии решений пациентами, многие могут предпочесть новые переводы. По этой причине подход, ориентированный на пациента, лучше, чем выработка всеобъемлющих принципов и рекомендаций. Сегодня большинство клиницистов и практиков учитывают эстроген, прогестерон и слизистую оболочку эндометрия во время триггера ЭКО (а также предпочтения пациента) при определении того, будет ли оно свежим или замороженным.
Риски переноса эмбрионов
Несмотря на то, что процесс переноса эмбрионов непродолжителен, существует определенный риск, в том числе:
- спазмы (довольно часто)
- вагинальное кровотечение (легкое кровотечение довольно часто)
- перфорация матки (очень часто) редко)
- инфекция (редко)
Кроме того, учитывая, что вероятность успешного переноса каждого эмбриона составляет около 50%, существует довольно высокий риск того, что эмбрион не сможет имплантироваться и не наступит беременность.

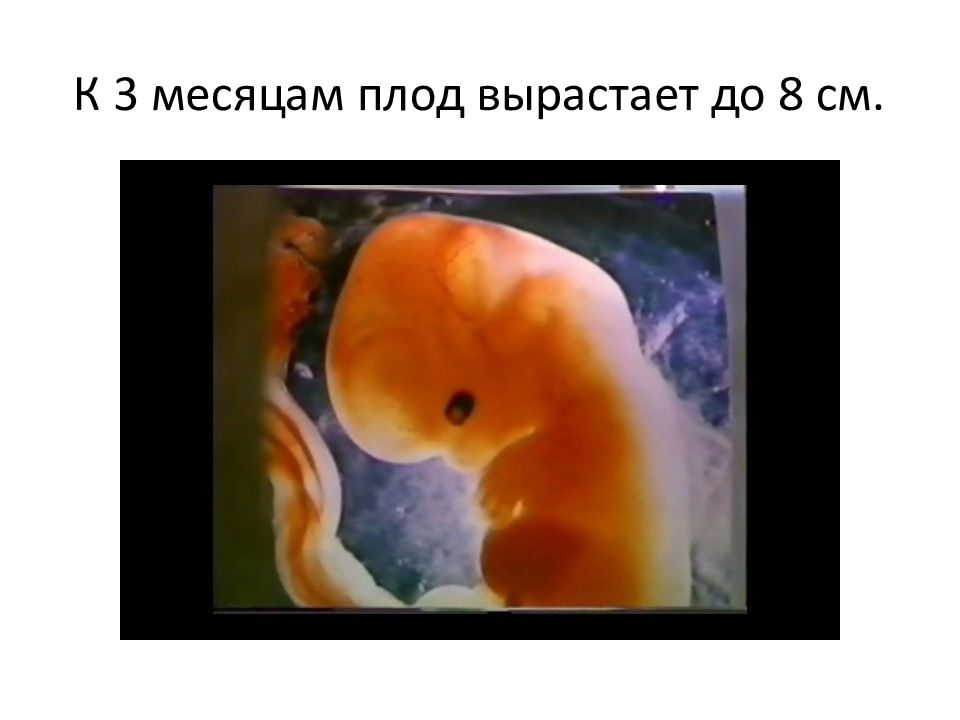 Cперматозоид рассасывается в яйцеклетке, и его ядро воссоединяется с хромосомой яйцеклетки. Через несколько дней после оплодотворения к верхней части внутренней полости матки, со стороны яичника, прикрепляется бластоциста. Она представляет из себя полый, заполненный жидкостью зародышевый пузырек, скопище клеток. Мой врач сказал, что после искусственного оплодотворения мой малыш развивается так же, как при обычном зачатиии. В моем организме происходят те же процессы…сейчас я чувствую себя обычной женщиной, и я безумно счастлива!
Cперматозоид рассасывается в яйцеклетке, и его ядро воссоединяется с хромосомой яйцеклетки. Через несколько дней после оплодотворения к верхней части внутренней полости матки, со стороны яичника, прикрепляется бластоциста. Она представляет из себя полый, заполненный жидкостью зародышевый пузырек, скопище клеток. Мой врач сказал, что после искусственного оплодотворения мой малыш развивается так же, как при обычном зачатиии. В моем организме происходят те же процессы…сейчас я чувствую себя обычной женщиной, и я безумно счастлива!  В этот период плодное яйцо начинает превращаться в эмбрион. Он напоминает плоский диск, состоящий из слоев. В это время активно развиваются внезародышевые органы, обеспечивающие питание, дыхание, биохимическую поддержку и всестороннюю защиту малыша.
В этот период плодное яйцо начинает превращаться в эмбрион. Он напоминает плоский диск, состоящий из слоев. В это время активно развиваются внезародышевые органы, обеспечивающие питание, дыхание, биохимическую поддержку и всестороннюю защиту малыша.
 На ее конце начинает формироваться головной мозг, сердечко начинает биться, появляются зачатки ручек и ножек. Длина от темени до крестца составляет 2-4 мм. Объем околоплодной жидкости — 2-3 мл. К тем изменениям самочувствия, которые появились на прошлой неделе, добавились новые: головные боли, учащенное мочеиспускание, сонливость, снижение аппетита, тошнота и даже рвота.
На ее конце начинает формироваться головной мозг, сердечко начинает биться, появляются зачатки ручек и ножек. Длина от темени до крестца составляет 2-4 мм. Объем околоплодной жидкости — 2-3 мл. К тем изменениям самочувствия, которые появились на прошлой неделе, добавились новые: головные боли, учащенное мочеиспускание, сонливость, снижение аппетита, тошнота и даже рвота.
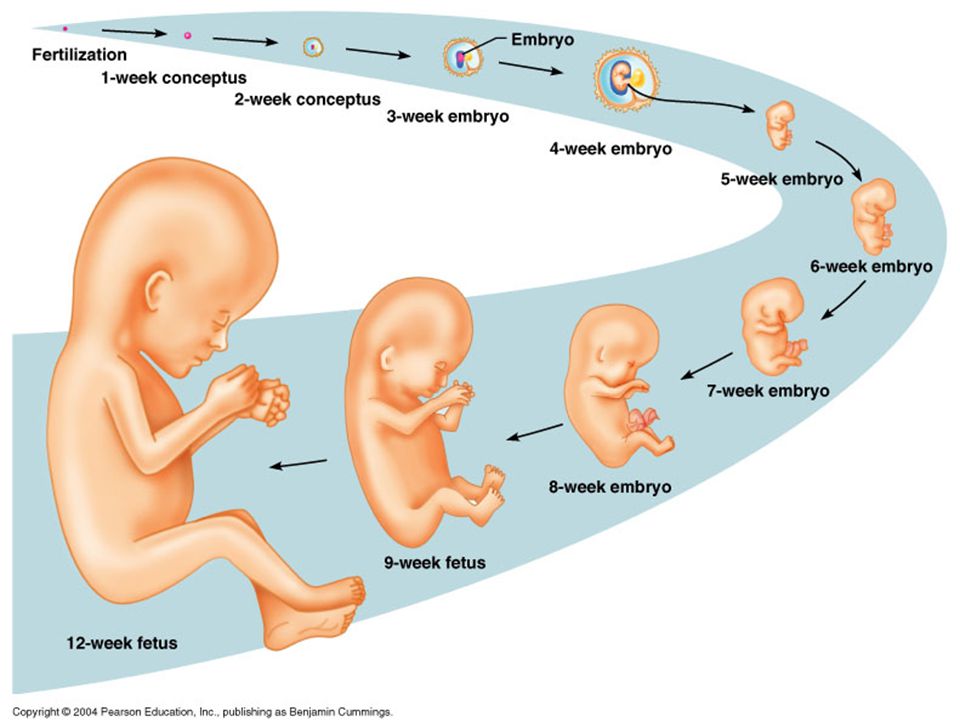 ..Это обычное явление в моем положении.
..Это обычное явление в моем положении.
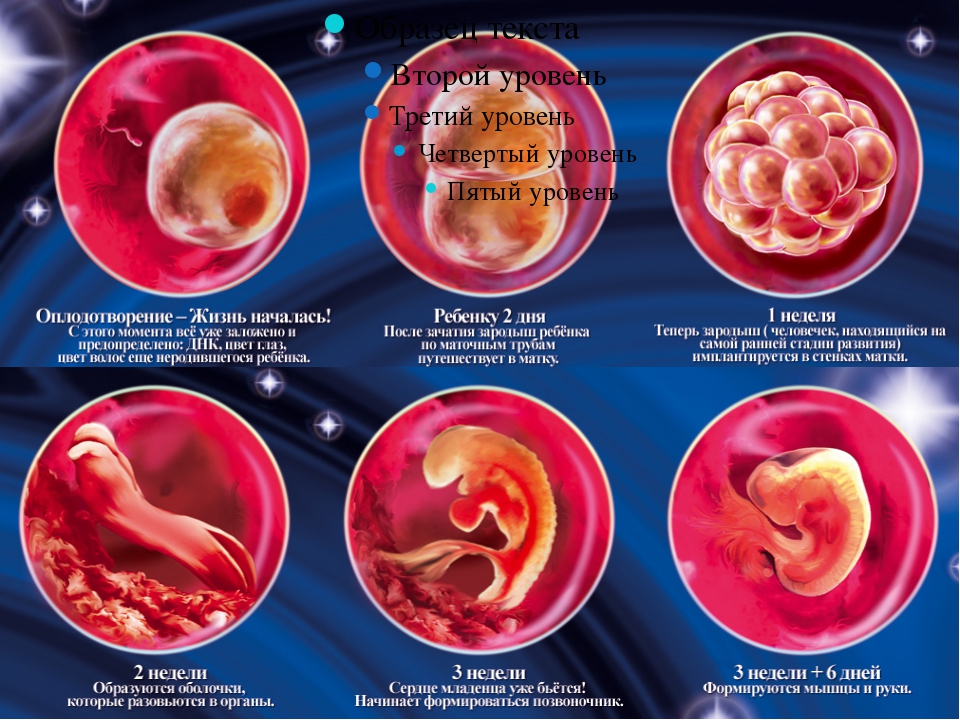 Идет интенсивное развитие головного мозга. На этой неделе начинается формирования мозжечка (части мозга, обеспечивающей координацию движений). Длина от темени до крестца составляет примерно 22-30 мм. Вес — около 4 г. У меня сохраняется повышенная утомляемость, тошнота, иногда бывают головокружения.
Идет интенсивное развитие головного мозга. На этой неделе начинается формирования мозжечка (части мозга, обеспечивающей координацию движений). Длина от темени до крестца составляет примерно 22-30 мм. Вес — около 4 г. У меня сохраняется повышенная утомляемость, тошнота, иногда бывают головокружения.
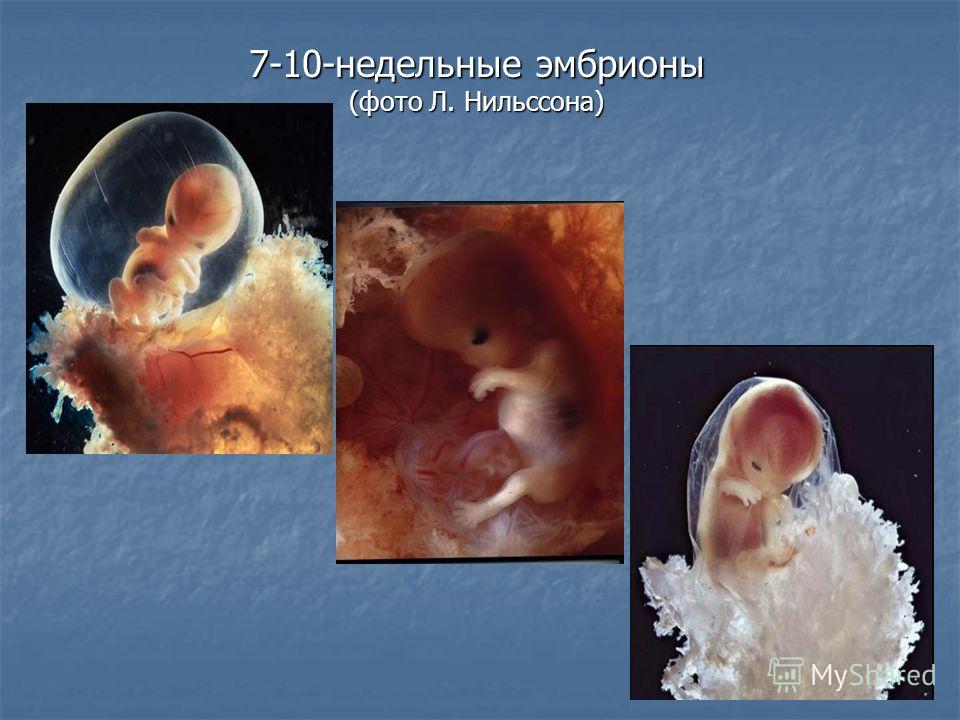 Внутри маленького организма развиваются внутренние органы, выявляются гениталии, завершается формирование грудины, продолжают развиваться пальцы кистей и стоп. На этом этапе печень составляет одну десятую веса ребенка. Начинают работать почки, производя мочу. Длина от темени до крестца составляет примерно 44-60 мм. Малыш размером с абрикос. Вес — около 8 г. Врач объяснил мне, что в этот период мой организм сжигает калории быстрее, чем до беременности. Объем циркулирующей крови тоже увеличивается. Поэтому я чувствую внутренний жар, пью много жидкости и обильно потею…
Внутри маленького организма развиваются внутренние органы, выявляются гениталии, завершается формирование грудины, продолжают развиваться пальцы кистей и стоп. На этом этапе печень составляет одну десятую веса ребенка. Начинают работать почки, производя мочу. Длина от темени до крестца составляет примерно 44-60 мм. Малыш размером с абрикос. Вес — около 8 г. Врач объяснил мне, что в этот период мой организм сжигает калории быстрее, чем до беременности. Объем циркулирующей крови тоже увеличивается. Поэтому я чувствую внутренний жар, пью много жидкости и обильно потею…
 Ей становится тесно в тазобедренной области, и она поднимается в брюшную полость. Самочувствие потихонечку улучшается: тошнота начинает проходить, живот растет, но еще не слишком велик — обычная одежда еще в пору.
Ей становится тесно в тазобедренной области, и она поднимается в брюшную полость. Самочувствие потихонечку улучшается: тошнота начинает проходить, живот растет, но еще не слишком велик — обычная одежда еще в пору.

 Кожа еще очень тонка, а по цвету — ближе к красной, чем к розовой. Несколько тонких волосков отмечают брови, пробиваются волосы на голове и на теле. Ручки сгибаются в локтях и запястьях, сжимаются в крошечные кулачки. Длина от темени до крестца — 93-103 мм. Малыш размером с манго. Вес — около 50 г. Переломный момент настал! Я чувствую себя великолепно! Тошнота полностью прошла, а живот еще не мешает. Можно нащупать матку- она расположена на 7-10 см. ниже пупка. А через неделю-другую я уже смогу почувствовать движения своего малыша.
Кожа еще очень тонка, а по цвету — ближе к красной, чем к розовой. Несколько тонких волосков отмечают брови, пробиваются волосы на голове и на теле. Ручки сгибаются в локтях и запястьях, сжимаются в крошечные кулачки. Длина от темени до крестца — 93-103 мм. Малыш размером с манго. Вес — около 50 г. Переломный момент настал! Я чувствую себя великолепно! Тошнота полностью прошла, а живот еще не мешает. Можно нащупать матку- она расположена на 7-10 см. ниже пупка. А через неделю-другую я уже смогу почувствовать движения своего малыша.
.jpg) Растет координация движений рук и ног. Длина от темени до крестца — 108-116 мм. Малыш размером с апельсин. Вес — около 80 г. На этом этапе у меня продолжает расширяться матка, давая пространство растущему в плаценте плоду.
Растет координация движений рук и ног. Длина от темени до крестца — 108-116 мм. Малыш размером с апельсин. Вес — около 80 г. На этом этапе у меня продолжает расширяться матка, давая пространство растущему в плаценте плоду.
 Продолжается укрепление костей плода, черты лица с каждым днем становятся все четче, сформированы фаланги пальцев рук и ног, и на них уже появился узор, который и обеспечивает уникальность отпечатков пальцев. Мой малыш уже начинает воспринимать внешний мир и дает о себе знать тем, что толкает в живот ножкой. Длина от темени до крестца — 12,5-14 см. Малыш размером с крупный грейпфрут. Вес — около 150 г. На восемнадцатой неделе сон и отдых доставляет мне некоторые неудобства, так как моя матка продолжает расти и требует все больше и больше места в брюшной полости.
Продолжается укрепление костей плода, черты лица с каждым днем становятся все четче, сформированы фаланги пальцев рук и ног, и на них уже появился узор, который и обеспечивает уникальность отпечатков пальцев. Мой малыш уже начинает воспринимать внешний мир и дает о себе знать тем, что толкает в живот ножкой. Длина от темени до крестца — 12,5-14 см. Малыш размером с крупный грейпфрут. Вес — около 150 г. На восемнадцатой неделе сон и отдых доставляет мне некоторые неудобства, так как моя матка продолжает расти и требует все больше и больше места в брюшной полости.
 Ребенок уже отличает свет от темноты. Длина от темени до крестца — 13-15 см. Малыш размером с маленький кабачок. Вес — около 200 г. Я уже достаточно сильно прибавила в весе, живот растет, и частенько я очень долго ищу удобную позу, чтобы уснуть.
Ребенок уже отличает свет от темноты. Длина от темени до крестца — 13-15 см. Малыш размером с маленький кабачок. Вес — около 200 г. Я уже достаточно сильно прибавила в весе, живот растет, и частенько я очень долго ищу удобную позу, чтобы уснуть.
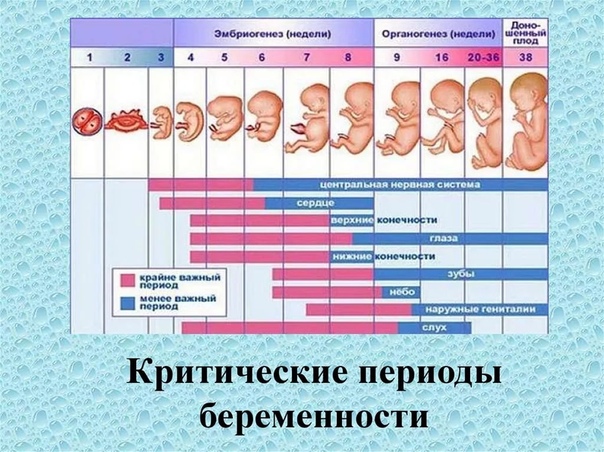 Сейчас начинают вырабатываться белые кровяные клетки, отвечающие за подавление инфекций. На языке начинают формироваться вкусовые сосочки. Длина от темени до крестца — около 18 см. Малыш размером с большой банан. Вес — около 300 г. С этого момента и до тридцатой недели я буду усиленно набирать вес. Матка поднялась и уже возвышается над пупком приблизительно на 1 см. Прибавка в весе составила у меня от 6-6,5 кг.
Сейчас начинают вырабатываться белые кровяные клетки, отвечающие за подавление инфекций. На языке начинают формироваться вкусовые сосочки. Длина от темени до крестца — около 18 см. Малыш размером с большой банан. Вес — около 300 г. С этого момента и до тридцатой недели я буду усиленно набирать вес. Матка поднялась и уже возвышается над пупком приблизительно на 1 см. Прибавка в весе составила у меня от 6-6,5 кг.
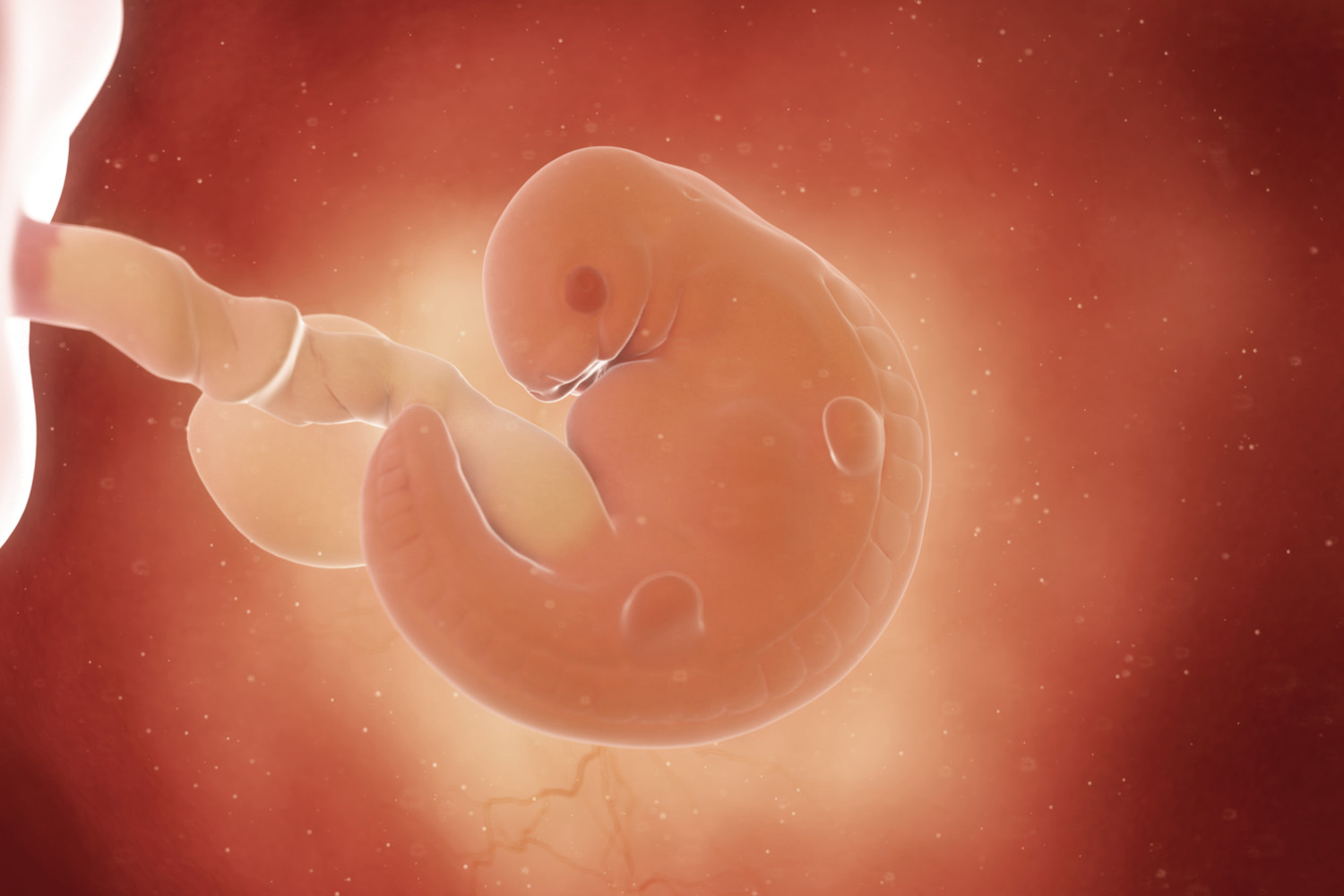 Я могу без проблем нагнуться, сесть, как мне удобно, можно без труда ходить пешком.
Я могу без проблем нагнуться, сесть, как мне удобно, можно без труда ходить пешком.
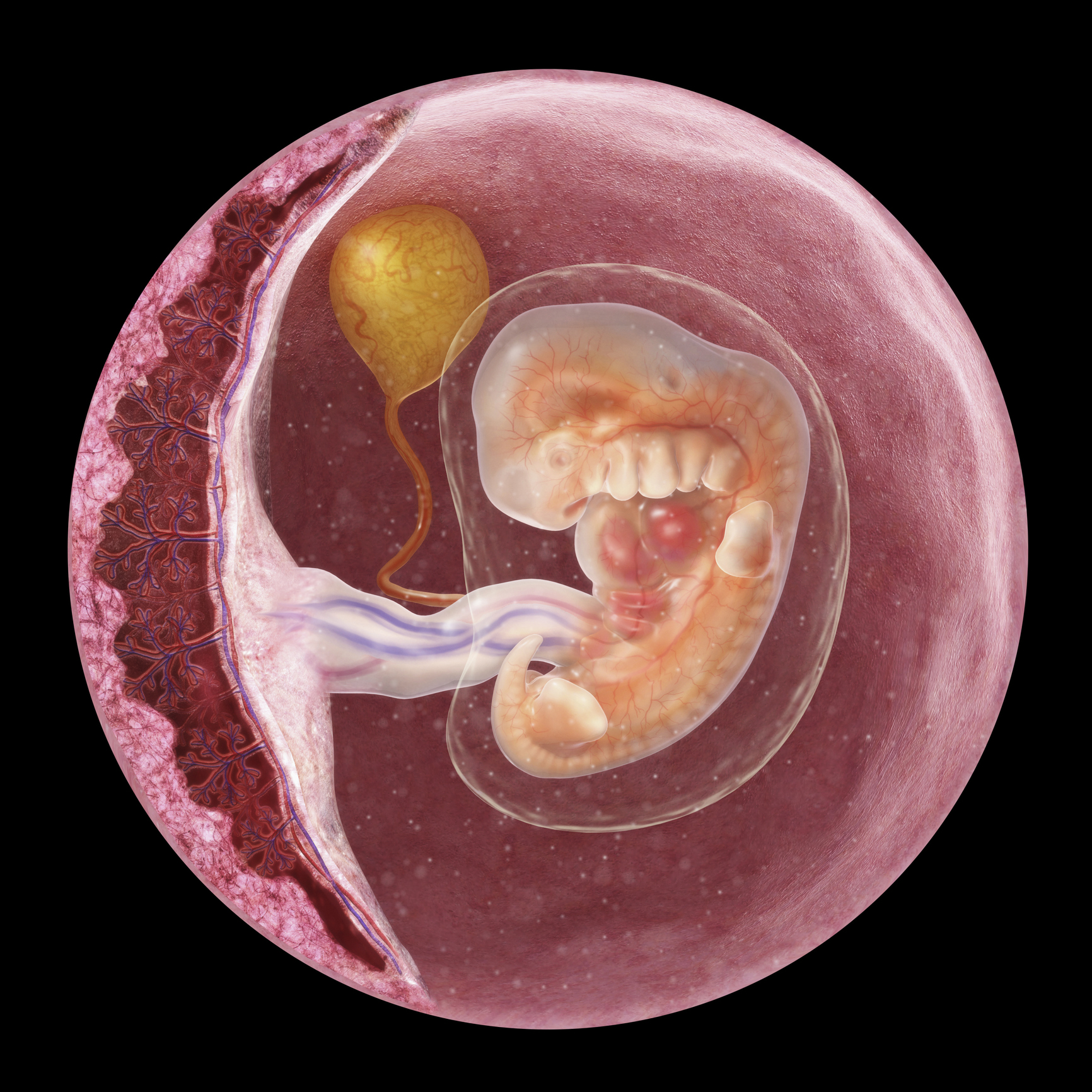 Быстрыми темпами развивается его нервная система. Объем головного мозга постепенно увеличивается. Данная неделя – начало жизнеспособности ребенка, то есть его способности жить самостоятельно. На этом этапе плод занимает всю матку, поэтому ему становится тесно. Сейчас ребенок все больше и больше прислушивается к внешнему миру. Прибавка в весе начинает сказываться на моем самочувствии. Появились головные боли, проблемы с мочевым пузырем, тяжесть в ногах и общее утомление.
Быстрыми темпами развивается его нервная система. Объем головного мозга постепенно увеличивается. Данная неделя – начало жизнеспособности ребенка, то есть его способности жить самостоятельно. На этом этапе плод занимает всю матку, поэтому ему становится тесно. Сейчас ребенок все больше и больше прислушивается к внешнему миру. Прибавка в весе начинает сказываться на моем самочувствии. Появились головные боли, проблемы с мочевым пузырем, тяжесть в ногах и общее утомление.
 Матка еще немного увеличилась, это особенно заметно, если смотреть сбоку.
Матка еще немного увеличилась, это особенно заметно, если смотреть сбоку.
 Головной мозг стремительно растет в последние три месяца. Кожа выглядит очень морщинистой из-за постоянного пребывания в водной среде. Это исчезнет за несколько недель до родов. Длина от темени до крестца — около 35,5 см. Вес — примерно 1135 г. Под тяжестью растущего живота начинает меняться осанка — спина постепенно отклоняется назад, появляется гордая походка. Прогибание спины в позвоночнике влечет за собой не только изменение осанки, но и появление болей в пояснице.
Головной мозг стремительно растет в последние три месяца. Кожа выглядит очень морщинистой из-за постоянного пребывания в водной среде. Это исчезнет за несколько недель до родов. Длина от темени до крестца — около 35,5 см. Вес — примерно 1135 г. Под тяжестью растущего живота начинает меняться осанка — спина постепенно отклоняется назад, появляется гордая походка. Прогибание спины в позвоночнике влечет за собой не только изменение осанки, но и появление болей в пояснице.
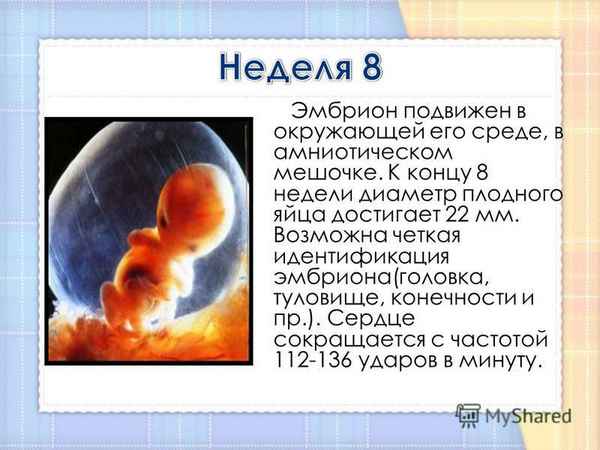 Вес тоже увеличился. С этого момента мне нужно посещать своего врача как минимум раз в две недели.
Вес тоже увеличился. С этого момента мне нужно посещать своего врача как минимум раз в две недели.